| Jewiki unterstützen. Jewiki, die größte Online-Enzyklopädie zum Judentum.
Helfen Sie Jewiki mit einer kleinen oder auch größeren Spende. Einmalig oder regelmäßig, damit die Zukunft von Jewiki gesichert bleibt ... Vielen Dank für Ihr Engagement! (→ Spendenkonten) |
How to read Jewiki in your desired language · Comment lire Jewiki dans votre langue préférée · Cómo leer Jewiki en su idioma preferido · בשפה הרצויה Jewiki כיצד לקרוא · Как читать Jewiki на предпочитаемом вами языке · كيف تقرأ Jewiki باللغة التي تريدها · Como ler o Jewiki na sua língua preferida |
Leistenbruch
| Klassifikation nach ICD-10 | ||
|---|---|---|
| K40 | Hernia Inguinalis | |
| ICD-10 online (WHO-Version 2013) | ||

Ein Leistenbruch, auch Inguinalhernie (lat. Hernia inguinalis) genannt, ist ein Eingeweidebruch (fachsprachlich auch Hernie) im Bereich des Leistenkanales. Muskeln, Sehnen und Bindegewebe bilden die feste äußere Hülle der Körperhöhlen, wie etwa des Bauchraums. Kommt es an dieser Hülle zu Schwachstellen, entstehen Lücken – so genannte Brüche (Hernien). Der Leistenbruch ist neben dem Nabel-, Schenkel- und Narbenbruch die häufigste Hernie. Er tritt bei Männern und Frauen aller Altersgruppen im Verhältnis Männer : Frauen = 9:1 auf. Im Kindesalter tritt er bei 1–3 % aller Kinder, bei Frühgeborenen bei etwa 5 % auf. Behandelt wird der Leistenbruch in den meisten Fällen chirurgisch. Ein Bruch sollte immer rechtzeitig operiert werden, da die Gefahr einer lebensgefährlichen Einklemmung mit Absterben von Darmteilen besteht. Leistenbrüche können auch in Zusammenhang mit einer erektilen Dysfunktion („Impotenz“) stehen.[1] Auch bei anderen Säugetieren treten vorwiegend bei männlichen Individuen Leistenbrüche auf, vor allem nach offenen Kastrationen.
Anatomie
Leistenbrüche treten im Leistenkanal auf. In diesem verlaufen neben zwei Nerven (Ramus genitalis des Nervus genitofemoralis sowie der N. ilioinguinalis) und Lymphgefäßen bei männlichen Säugetieren der Samenstrang (Funiculus spermaticus) und bei weiblichen das Mutterband (Ligamentum teres uteri). Reicht der Bruchsack beim Mann bis in den Hodensack (Scrotum), spricht man von einem Hodensackbruch oder Hodenbruch (Hernia scrotalis oder Skrotalhernie), der eine Sonderform des Leistenbruchs ist.
Der Leistenkanal hat einen Eingang und einen Ausgang:
- den äußeren Leistenring (Anulus inguinalis superficialis), als Ausgang des Leistenkanals;
- den inneren Leistenring (Anulus inguinalis profundus), als Eingang in den Leistenkanal von der Bauchhöhle her.
Der äußere Leistenring ist eine schlitzförmige Öffnung in der Sehne des äußeren schrägen Bauchmuskels (Musculus obliquus externus abdominis). Der innere Leistenring liegt zwischen dem freien Rand des inneren schrägen Bauchmuskels (Musculus obliquus internus abdominis), dem geraden Bauchmuskel (Musculus rectus abdominis) und dem Leistenband (Arcus inguinalis, auch Ligamentum inguinale).
Begrenzt wird der Leistenkanal:
- vorn: Aponeurose des Musculus obliquus externus abdominis;
- hinten: Fascia transversalis abdominis;
- Dach: Musculus transversus abdominis und Anteile des Musculus obliquus internus abdominis;
- Boden: Ligamentum inguinale.
Klassifikation
Nach der Lokalisation der Bruchpforte (Durchtrittsöffnung für den Bruchsack) unterscheidet man direkte (mediale) und indirekte (laterale) Leistenbrüche. Dabei bezieht sich die Bezeichnung „direkt“ darauf, dass der Bruch direkt durch die Leistenkanalhinterwand (und nicht durch den inneren Leistenring) zieht, und medial auf die Lagebeziehung mittig zu den epigastrischen Gefäßen. Entsprechend gelangen indirekte Leistenbrüche durch den inneren Leistenring in den Leistenkanal und liegen seitlich („lateral“) der epigastrischen Gefäße. Die Einteilung der Leistenbrüche in diese zwei Formen trägt wesentlich zum Verständnis der Erkrankung bei, hat allerdings für die moderne Leistenbruchchirurgie eher geringe Bedeutung. Eine moderne Klassifikation wurde von Nyhus entwickelt und hat sich für Studienfragen bis heute am meisten bewährt.
Symptome und ihre Ursachen
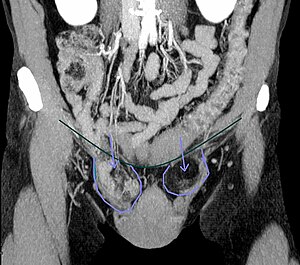
Im Kindesalter entsteht der Leistenbruch durch einen Verbindungskanal, den Processus vaginalis testis (auch Proc. vaginalis peritonei,[2] „Scheidenhautfortsatz“). Hierbei handelt es sich um einen Teil des Bauchfells (Peritoneum), der im Laufe der Fetalentwicklung durch Wanderung des sich in der Bauchhöhle entwickelnden Hodens in den Hodensack durch den Leistenkanal gestülpt wird. Zur Geburt verschließt sich dieser Kanal üblicherweise. Bleibt dieser Verschluss aus, kann es im weiteren Verlauf zum Eindringen von Bauchorganen in den Kanal kommen. Angeborene Leistenbrüche sind somit immer indirekte (laterale) Leistenbrüche.
Im Erwachsenenalter kann neben einer Veranlagung im Sinne einer Bauchwandschwäche oder eines zu weiten Leistenkanals eine Erhöhung des Bauchinnendrucks, zum Beispiel durch körperliche Schwerarbeit, chronischen Husten, starkes Pressen bei chronischer Verstopfung, die Bildung eines Bruches auslösen. Daneben treten Brüche oft auch bei Frauen in der Schwangerschaft auf. Gutachterlich wird schwere Arbeit allein nicht als Ursache eines Leistenbruches anerkannt (und entschädigt).
Die Symptome für einen Leistenbruch können sein:
- im Kindesalter: meist schmerzlose Schwellung in der Leiste, die oft zufällig beim Wickeln oder bei der Körperpflege entdeckt wird.
- im Erwachsenenalter: meist sichtbare oder tastbare Schwellung im Leistenbereich, welche bei körperlichen Belastungen, Pressen oder Husten provoziert werden kann. Im Liegen kann man die „Beule“ in der Regel problemlos wieder „wegdrücken“. Starke Schmerzen sind keinesfalls die Regel, sondern meist nur ein gewisses Druckgefühl. Bei allmählich zunehmender Vergrößerung kann er bei Männern auch als eine Schwellung oder Vergrößerung des Hodensacks deutlich werden (Hodenbruch).
- bei plötzlich auftretenden starken Schmerzen in der Leistengegend mit nicht wegdrückbarer Schwellung im Leistenbereich handelt es sich um einen eingeklemmten Bruch. Hier ist schnelles Handeln erforderlich und sofort ein Chirurg aufzusuchen.
Brüche sind daher vor allem dann gefährlich, wenn die Organe des Bauchraums – wie Teile des Darmes – im Bruch eingeklemmt bleiben (Inkarzeration). Häufig treten dann Schmerzen im Bereich des Bruches oder gesamten Bauches auf, die sich in ihrem Charakter von den Beschwerden beim reinen Bestehen eines Leistenbruches unterscheiden. Wenn die Einklemmung eines Bruches rechtzeitig erkannt wird, lässt er sich unter Umständen reponieren. Durch die Einklemmung schwillt der eingeklemmte Darm an und schnürt sich dadurch von der Blutzufuhr ab. Der Bruch lässt sich dann nicht mehr wegdrücken. Dies wird als Inkarzeration bezeichnet und kann durch Strangulation zum Absterben (Nekrose) des eingeklemmten Organteils führen. Zudem kann es dadurch zu einem Ileus (Darmverschluss) kommen. Beide Situationen sind lebensgefährlich und erfordern eine sofortige Operation. Unter Umständen ist dann eine Darmteilentfernung (Resektion) notwendig.
Brüche neigen dazu, mit der Zeit immer größer zu werden.
Für die exakte Diagnose können Sonographie und MRT hilfreich sein. Ein negatives Untersuchungsergebnis schließt jedoch nicht sicher eine Hernie aus. Wichtigste Symptome eines Leistenbruches: Schmerzen beim Heben, Husten oder Betätigung der Bauchpresse, die beim Liegen rückläufig sind, sollten eine operative Revision veranlassen.
Geschichte
Leistenbrüche sind vermutlich seit etwa 2000 v. Chr. bekannt. Über lange Zeit fehlten jedoch die Kenntnisse über Grundlagen, Entstehungsweise und erfolgreiche Versorgung von Leistenbrüchen. Die Behandlungsmethoden waren über Jahrhunderte gefährlich und oft mit katastrophalen Ergebnissen behaftet. Eine chirurgische Therapie mit Abtragung des Bruchsacks unter Schonung des Hodens wurde erstmals bei Celsus im 1. Jahrhundert n. Chr. beschrieben.[3] Die Operation eines eingeklemmten Bruchs wurde erstmals 1556 von dem französischen Chirurgen Pierre Francou beschrieben.[4] In der gesetzlichen Unfallversicherung von 1884 war zunächst umstritten, ob Leistenbrüche als Arbeitsunfälle entschädigt werden konnten.[5] Erst 1890 wurden die Ergebnisse der operativen Behandlung durch die bahnbrechende Arbeit von Edoardo Bassini von der Königlichen Universität zu Padua entscheidend verbessert. Seitdem wurden zahlreiche Abwandlungen und auch neue Verfahren in die Therapie eingeführt.
Der Leistenbruch ist eine der häufigsten chirurgischen Erkrankungen des Menschen. Er tritt besonders häufig im Kindesalter, im jungen Erwachsenenalter und dann wieder beim älteren Menschen auf. Jährlich erkranken ca. 0,5 % der Bevölkerung neu an einem Leistenbruch, davon sind 80 % Männer.
Konservative Versorgung
Als konservative Versorgungsmöglichkeit gilt bis heute die Versorgung mit einem Bruchband. Dieses sollte fachlich richtig angepasst werden. Damit werden Komplikationen ausgeschlossen. Diese Versorgungsform kommt heute bei Patienten zum Einsatz, die auf Grund ihres Alters oder anderer medizinischer Umstände nicht mehr operiert werden können.
Des Weiteren lassen sich gerade jüngere Menschen, die einer schweren körperlichen Arbeit nachgehen, nach der Diagnose Leistenhernie bis zum OP-Termin mit einem Bruchband versorgen. Dieses ist sinnvoll, wenn eine zeitnahe OP nicht möglich ist.
Der operative Verschluss
Die einzige Möglichkeit, Einklemmungen von Organen und damit schwerwiegende bis lebensbedrohliche Folgen zu vermeiden, ist der operative Verschluss. Die Leistenhernie ist mit ca. 230.000 chirurgischen Eingriffen eine der am häufigsten operativ behandelten Erkrankungen in Deutschland.[6]
Es werden offene Operationsverfahren von minimalinvasiven Verfahren („Schlüssellochmethode“) unterschieden.
Offene Verfahren (Herniotomie)
Die offenen Verfahren gehen vor allem auf Edoardo Bassini (1890) zurück, dessen Prinzip darin besteht, mittels einer bestimmten Nahttechnik die Bruchpforte zu verschließen und die Leistenkanalhinterwand zu verstärken. Etwa einhundert Jahre später wurde diese Technik durch die vom kanadischen Arzt Edward Earle Shouldice entwickelte und nach ihm benannte Leistenbruchoperation nach Shouldice verdrängt, die demselben Prinzip folgt, aber eine modifizierte Nahttechnik anwendet und besonders bei kleineren Bruchpforten und jüngeren Patienten ihre Indikation hat.
Verbreitet ist zudem die offene Implantation von Kunststoffnetzen, die aus resorbierbaren und nicht-resorbierbaren oder titanbeschichteten Komponenten bestehen können und meist in der Technik nach Lichtenstein des amerikanischen Chirurgen Irving L. Lichtenstein eingebracht werden.
Im Kindesalter wird der Bruchsack in der Leiste aufgesucht, der Inhalt – sofern vorhanden – in den Bauchraum zurückgeschoben, der Bruchsack dann abgetragen und verschlossen. Eine Verstärkung der Leistenkanalhinterwand wie oben angegeben wird bei kindlichen Leistenbrüchen nicht durchgeführt. Fremdmaterial wird ebenfalls nicht eingebracht, da es nicht mitwächst.
Minimalinvasive Verfahren
Bei minimalinvasiven Techniken wird die Bruchpforte immer mit einem Netz verschlossen. Hier werden wiederum zwei Verfahren unterschieden:
Zum einen kann in der so genannten TAPP-Technik das Netz laparoskopisch – das heißt über eine Bauchspiegelung vom Bauchraum aus – über der Bruchpforte platziert werden. Hierbei ist das Eingehen in die Bauchhöhle erforderlich, das Bauchfell muss aufgeschnitten und am Ende der Operation wieder zugenäht werden. Die Netzfixation erfolgt mit Metallclips, resorbierbaren Clips oder durch Annähen. Bei der TEP-Technik wird das Netz ebenfalls über minimalinvasive Zugänge über aufgedehnte Schichten der Bauchdecke auf die Bruchpforte gebracht. Hierbei wird das Netz nur über eine Bauchdeckenspiegelung zwischen Bauchfell und Muskulatur ohne Schnitte, ohne Nähte und ohne Metallclips eingebracht.
Im Kindesalter wird bei den minimalinvasiven Verfahren kein Fremdmaterial (Netz) in die Leiste eingebracht, da dieses nicht mitwachsen kann. Es wird die mittels Bauchspiegelung sichtbare Bruchpforte mittels Naht verschlossen.
Vor- und Nachteile der Verfahren
Jedes der genannten Verfahren hat seine Stärken und Schwächen. Grundsätzlich kann man nicht sagen, dass eine der Techniken das prinzipiell überlegene oder sicherere Verfahren ist. Hinzu kommt, dass die Leiste eine äußerst sensible Körperregion umfasst, in der zentrale Nervenbahnen (bzw. bei Männern auch der Samenstrang) verlaufen und somit chirurgische Eingriffe mit einem zusätzlichen Risiko verbunden sind. Verschiedene Studien weisen auf die relativ hohen Zahlen (20 %) postoperativer Beschwerden hin, von „Nervenirritationen, Mißempfindungen, Schmerzen und Bewegungseinschränkungen“[7] bis hin zu andauernden Beschwerden beim Geschlechtsverkehr, und sogar Unfruchtbarkeit.[8] Es gibt allerdings auch Hinweise, dass eine solche Operation mit Netzeinbau vorbestehende Störungen der Sexualfunktionen verbessern kann.[9] Betroffene Patienten sollten sich intensiv beraten lassen, welches Operationsverfahren und welches Material (Kunststoff, titanisierte oder sauerstoffbeschichtete Netze) verwendet wird.
Die Verfahren, die die Bruchlücke mit einem Netz überdecken (sowohl offene als auch geschlossene), werden als „spannungsfreie“ Verfahren bezeichnet und sollen sofort belastbar sein und bei größeren Bruchpforten eine niedrigere Rezidivrate haben als die Methode nach Shouldice. Netzimplantate führen je nach Material (Kunststoff oder Titanisierte Oberflächen) zu unterschiedlichen gewünschten oder aber auch zu unerwünschten Vernarbungen, die wiederum Neuralgie (Nervenschmerzen) zur Folge haben können. Minimalinvasive Techniken werden zumeist in der frühen Erholungsphase von den Patienten als schmerzärmer empfunden und sind deshalb besonders bei beidseitiger Operation in einer Sitzung indiziert. In der Spätphase werden jedoch gelegentlich schwer behandelbare Schmerzzustände beobachtet, die möglicherweise auf Metallclips zurückzuführen sind, mit denen das Netz vor allem bei der TAPP-Technik gegen Verrutschen fixiert wird. Bei der TEP-Technik kommen keine Metallclips zur Anwendung. Bei der TAPP-Technik werden immer noch vorwiegend Metallclips angewandt. Einige Operateure verwenden neuerdings stattdessen resorbierbare Clips oder Fibrinkleber, um Nervenschädigungen zu vermeiden. Bei den modernen Netzimplantaten, die mit einer sehr dünnen Schicht von Titan beschichtet sind, kommt es zu einer hydrophilen Verbindung mit dem Gewebe, so dass meistens auf die problematische Fixierung verzichtet werden kann. Bei der TEP-Technik ist – im Gegensatz zur TAPP-Technik – ein operatives Eingehen in die Bauchhöhle mit Aufschneiden und Wiedervernähen des Bauchfells nicht erforderlich, da die minimalinvasive Operation lediglich zwischen den Bauchdeckenschichten erfolgt. Eine Verletzungsgefahr für die inneren Bauchorgane ist bei der TEP-Technik daher ausgeschlossen. Bei der TAPP-Technik sind hier gelegentlich Fälle beschrieben. Insbesondere bei Voroperationen in der Bauchhöhle mit den entsprechenden Verwachsungen ist das Verletzungsrisiko bei der TAPP-Technik deutlich erhöht. Eine weitere gute Indikation zur Anwendung minimalinvasiver Techniken ist die Operation von Rezidivhernien, das heißt von Leistenbrüchen, die früher schon einmal offen operiert worden waren, jetzt jedoch wieder aufgetreten sind. Offene Verfahren können zumeist in örtlicher Betäubung durchgeführt werden. Narkoserisiken können hierdurch vermieden werden, wobei eine Vollnarkose beim Gesunden, nicht Risikopatienten, heutzutage kein Problem mehr darstellt. Auch sind die offenen Techniken besonders für ambulante Operationen geeignet. Aber auch minimalinvasive Operationen werden in routinierter Technik zunehmend ambulant durchgeführt. Die Verfahrenswahl sollte stets individuell erfolgen.
Im Kindesalter ist die Diskussion zwischen offenen und minimalinvasiven Verfahren noch nicht entschieden.
Literatur
- Edmund Andrews: A history of the development of the technique of herniotomy. In: Annals of medical history. Neue Folge, 7, 1935, S. 451–466.
- Paul Koch: Die Geschichte der Herniotomie bis auf Scarpa und A. Cooper. Dissertation, Berlin 1883.
- Michael Sachs, Albrecht Encke: Die Reparationsverfahren der Leistenhernienchirurgie in ihrer historischen Entwicklung. In: Zentralblatt für Chirurgie. Band 118, 1993, S. 780–787.
- Caspar Stromayr: Practica copiosa von dem Rechten Grundt deß Bruchschnidts (1559). Herausgegeben von Werner Friedrich Kümmel zusammen mit Gundolf Keil und Peter Proff, München 1983.
- L. M. Nyhus: Classification of groin hernia: milestones. In: Hernia. Band 8, Nummer 2, Mai 2004, ISSN 1265-4906, S. 87–88, doi:10.1007/s10029-003-0173-6, PMID 14586776 (Review).
- S1-Leitlinie Leistenhernie, Hydrozele der Deutschen Gesellschaft für Kinderchirurgie (DGKCH). In: AWMF online (Stand 2010)
Weblinks
- L. M. Nyhus: Classification of groin hernia: milestones. In: Hernia: The journal of hernias and abdominal wall surgery. Band 8, Nummer 2, Mai 2004, S. 87–88, doi:10.1007/s10029-003-0173-6, PMID 14586776 (Review) (Über die Klassifikation von Leistenhernien).
- www.wissenschaft.de: Infos zur minimalinvasiven Leistenbruch-Operation als Alternative zur offenen Operation
- E-Learning zum Thema Leistenhernien mit Abbildungen und Videos
Einzelnachweise
- ↑ Jürgen Zieren, Charalambos Menenakos, Marco Paul, Jochen M. Müller: Sexual function before and after mesh repair of inguinal hernia. In: International Journal of Urology. Band 12, Nr. 1, Januar 2005, S. 35–38, doi:10.1111/j.1442-2042.2004.00983.x (Volltext als PDF-Datei).
- ↑ Duale Reihe Anatomie, 2. Auflage, S. 281.
- ↑ Christoph Weißer: Hernien. In: Werner E. Gerabek, Bernhard D. Haage, Gundolf Keil, Wolfgang Wegner (Hrsg.): Enzyklopädie Medizingeschichte. De Gruyter, Berlin/ New York 2005, ISBN 3-11-015714-4, S. 574.
- ↑ Barbara I. Tshisuaka: Francou, Pierre. In: Werner E. Gerabek u. a. (Hrsg.): Enzyklopädie Medizingeschichte. 2005, S. 419 f.
- ↑ Vgl. Quellensammlung zur Geschichte der deutschen Sozialpolitik 1867 bis 1914, II. Abteilung: Von der Kaiserlichen Sozialbotschaft bis zu den Februarerlassen Wilhelms II. (1881-1890), 2. Band, Teil 2: Die Ausdehnungsgesetzgebung und die Praxis der Unfallversicherung, bearbeitet von Wolfgang Ayaß, Darmstadt 2001, S. 1051, 1068, 1070, 1081–1085, 1215–1217, 1227–1229, 1231, 1287.
- ↑ Schöne, Scheuerlein und Settmacher: Diagnostik und Behandlung der Leistenhernie. In: MMW – Fortschritte der Medizin Band 151, 2009, S. 44–49.
- ↑ F . Schenten: Risikofaktoren für die Entstehung von Leistenhernienrezidiven – Eine retrospektive 10-Jahres-Analyse. (PDF; 1,6 MB) Dissertation, RWTH Aachen, 2008.
- ↑ Veronika Hackenbroch: Messer ins Gemächt. In: Der Spiegel. Nr. 5, 2009, S. 104-106 (als PDF, online).
- ↑ J. Zieren, C. Menenakos, M. Paul, J. M. Müller: Sexual function before and after mesh repair of inguinal hernia. In: International journal of urology : official journal of the Japanese Urological Association. Band 12, Nummer 1, Januar 2005, S. 35–38, doi:10.1111/j.1442-2042.2004.00983.x, PMID 15661052.
| Bitte den Hinweis zu Gesundheitsthemen beachten! |
| Dieser Artikel basiert ursprünglich auf dem Artikel Leistenbruch aus der freien Enzyklopädie Wikipedia und steht unter der Doppellizenz GNU-Lizenz für freie Dokumentation und Creative Commons CC-BY-SA 3.0 Unported. In der Wikipedia ist eine Liste der ursprünglichen Wikipedia-Autoren verfügbar. |
