| Jewiki unterstützen. Jewiki, die größte Online-Enzyklopädie zum Judentum.
Helfen Sie Jewiki mit einer kleinen oder auch größeren Spende. Einmalig oder regelmäßig, damit die Zukunft von Jewiki gesichert bleibt ... Vielen Dank für Ihr Engagement! (→ Spendenkonten) |
How to read Jewiki in your desired language · Comment lire Jewiki dans votre langue préférée · Cómo leer Jewiki en su idioma preferido · בשפה הרצויה Jewiki כיצד לקרוא · Как читать Jewiki на предпочитаемом вами языке · كيف تقرأ Jewiki باللغة التي تريدها · Como ler o Jewiki na sua língua preferida |
Alkoholkrankheit
| Vergleichende Klassifikation nach | ||||
|---|---|---|---|---|
| ICD-10 | DSM-IV | |||
| F10 | Psychische und Verhaltensstörungen durch Alkohol | Störungen im Zusammenhang mit Alkohol | ||
| F10.0 | akute Alkoholintoxikation (akuter Alkoholrausch) | 303.00 | Alkoholintoxikation | |
| F10.1 | schädlicher Gebrauch von Alkohol | 305.00 | Alkoholmißbrauch | |
| F10.2 | Abhängigkeitssyndrom | 303.90 | Alkoholabhängigkeit | |
| F10.3 | Alkoholentzugssyndrom | 291.8 | Alkoholentzug | |
| F10.4 | Alkoholentzugssyndrom mit Delir | 291.0 | Alkoholentzugsdelir | |
| F10.5 | psychotische Störung | 291.3 / 291.5 | Alkoholinduzierte Psychotische Störung mit Halluzinationen / mit Wahn | |
| F10.6 | amnestisches Syndrom | 291.1 | Persistierende Alkoholinduzierte Amnestische Störung | |
| F10.7 | Restzustand und verzögert auftretende psychotische Störung | 291.2 | Persistierende Alkoholinduzierte Demenz (= F10.73) | |
| F10.8 | sonstige psychische und Verhaltensstörungen | 291.8 | Alkoholinduzierte Affektive Störung/Angststörung/sexuelle Funktionsstörung/Schlafstörung | |
| ICD-10 online | DSM IV online | |||
Die Alkoholkrankheit (auch Alkoholabhängigkeit, Äthylismus, Dipsomanie, Potomanie, Trunksucht, Alkoholsucht oder Alkoholismus genannt) ist die Abhängigkeit von der psychotropen Substanz Ethanol. Im Verlauf können sich Beschaffung und Konsum von Alkohol zum lebensbestimmenden Inhalt entwickeln. Typisch sind Zwang zum Konsum, fortschreitender Verlust der Kontrolle über das Trinkverhalten, Vernachlässigung früherer Interessen zu Gunsten des Trinkens, Leugnen des Suchtverhaltens, Entzugserscheinungen bei vermindertem Konsum, Toleranz gegenüber Alkohol („Trinkfestigkeit“)[1] sowie Veränderungen der Persönlichkeit.[2]
In den Diagnosesystemen ICD-10 und DSM-IV wird unterschieden zwischen Abhängigkeitssyndrom (F10.2 bzw. 303.90) und schädlichem Gebrauch von Alkohol/Alkoholmißbrauch (F10.1 bzw. 305.00). Letzteres bezeichnet – als schwächere Variante des Mißbrauchsverhaltens – einen Alkoholkonsum mit nachweislich schädlicher Wirkung (körperlich oder psychisch), ohne dass eine Abhängigkeit vorliegt.
Im medizinischen Jargon wird manchmal stark vereinfachend auch von C2-Abusus gesprochen: Die chemische Summenformel von Ethanol ist C2H5OH, C steht für Kohlenstoff.
Alkoholabhängigkeit als Krankheit
Der schwedische Arzt Magnus Huss definierte im Jahr 1849 als erster den Alkoholismus als Krankheit. Er unterschied dabei zwischen der „acuten Alkoholskrankheit oder Vergiftung“ und dem „Alcoholismus chronicus“.[3] Allerdings setzte sich diese Erkenntnis lange nicht durch. Abraham Baer, Gefängnisarzt in Berlin, hingegen bezeichnete 1878 als Alkoholismus die Summe der Folgeschäden.[4] Erst Elvin Morton Jellinek, der zeitweise für die WHO arbeitete, setzte sich 1951 mit seiner durch die Arbeit mit den Anonymen Alkoholikern inspirierten Ansicht weltweit durch, dass Alkoholismus eine Krankheit ist.
Diagnose nach ICD–10
Abhängigkeitssyndrom
Die ICD-10 definiert sechs Kriterien, von denen drei oder mehr mindestens einen Monat lang (oder bei kürzerer Dauer: innerhalb eines Jahres wiederholt) gleichzeitig vorhanden sein müssen, um die Diagnose eines Abhängigkeitssyndroms (F10.2) stellen zu können:
- Starkes Verlangen oder eine Art Zwang, Alkohol zu konsumieren (Craving).
- Verminderte Kontrollfähigkeit in Bezug auf Menge, Beginn oder Ende des Konsums (d. h. es wird oft mehr Alkohol oder über einen längeren Zeitraum konsumiert als geplant, oder es bestehen der anhaltende Wunsch oder wiederholte Versuche, den Alkoholkonsum zu verringern oder zu kontrollieren).
- Körperliche Entzugserscheinungen bei Konsumstopp oder Konsumreduktion.
- Nachweis einer Toleranz (um die gewünschte Wirkung hervorzurufen, sind zunehmend größere Mengen an Alkohol erforderlich, oder es treten bei fortgesetztem Konsum der gleichen Menge deutlich geringere Effekte auf).
- Einengung auf Alkohol, d. h. Vernachlässigung anderer Interessen zugunsten des Alkoholkonsums, oder ein erhöhter Zeitaufwand, die Substanz zu beschaffen, zu konsumieren oder sich von den Folgen zu erholen.
- Anhaltender Substanzkonsum trotz eindeutig schädlicher Folgen (wie z. B. Leberschädigung durch exzessives Trinken, depressive Verstimmungen infolge starken Alkoholkonsums oder eine Verschlechterung der kognitiven Funktionen), obwohl der Betroffene sich über die Art und das Ausmaß des Schadens bewusst ist oder bewusst sein könnte.
Im Gegensatz zu früheren ICD-Versionen müssen die „klassischen“ Symptome der körperlichen Abhängigkeit, d. h. Toleranz und Entzugserscheinungen nicht mehr unbedingt vorhanden sein, wenn ausreichend andere Symptome zutreffen.
Schädlicher Gebrauch von Alkohol
Vom Abhängigkeitssyndrom unterschieden wird der schädliche Gebrauch von Alkohol (oder Alkoholmissbrauch, F10.1). Diese Diagnose wird vergeben, wenn bisher kein Abhängigkeitssyndrom vorliegt, jedoch dem Betroffenen (oder seinem sozialen Umfeld) körperliche oder psychische Schäden durch seinen Alkoholkonsum entstanden sind (z. B. Unfall). Hierunter fallen auch negative Konsequenzen in zwischenmenschlichen Beziehungen infolge von eingeschränkter Urteilsfähigkeit oder problematischem Verhalten des Betroffenen. Für die Diagnose muss das schädliche Gebrauchsmuster seit mindestens einem Monat bestehen oder über ein Jahr hinweg mehrfach aufgetreten sein.
Akute Alkoholintoxikation (akuter Alkoholrausch)
Eine akute Alkoholintoxikation (F10.0) wird festgestellt, wenn akute Beeinträchtigungen des Bewusstseins, der Kognition, der Wahrnehmung, der Affekte oder des Verhaltens vorhanden sind, die eindeutig auf die Wirkung von Alkohol zurückgeführt werden können. Für die Diagnose muss mindestens eine der folgenden Verhaltensauffälligkeiten beobachtet worden sein:
- Enthemmung,
- Streitlust,
- Aggressivität,
- Affektlabilität,
- Aufmerksamkeitsstörung,
- Einschränkung der Urteilsfähigkeit oder
- Beeinträchtigung der persönlichen Leistungsfähigkeit.
Zudem muss mindestens eines der folgenden Merkmale vorliegen:
- Gangunsicherheit,
- Standunsicherheit,
- verwaschene Sprache,
- Nystagmus (ruckartige Augenbewegungen),
- Bewusstseinsminderung (z. B. Somnolenz, Koma),
- Gesichtsröte (Erröten),
- Bindehautrötung (konjunktivale Injektion).
Eine schwere Alkoholintoxikation kann auch mit Hypotonie (niedrigem Blutdruck), Hypothermie (Unterkühlung) und einem abgeschwächten Würgereflex einhergehen.
Kommen bei einer akuten Vergiftung Komplikationen hinzu (z. B. Verletzungen, Aspiration von Erbrochenem, Delir, Wahrnehmungsstörungen, Koma), spricht man von einem komplizierten Rausch. Die Art der Komplikation wird im ICD-10 an fünfter Stelle (F10.0x) codiert.
Von einem pathologischen Rausch (pathologische Alkoholintoxikation, F10.07) spricht man, wenn die Alkoholintoxikation bereits bei einer Trinkmenge auftritt, die bei den meisten Menschen keine Intoxikation hervorruft (unter 0,5 Promille) und mit verbaler Aggressivität oder körperlicher Gewalt einhergeht, die für denjenigen untypisch ist. Eine organische Hirnschädigung oder eine andere psychische Störung darf nicht vorliegen (in diesem Fall sollte eine entsprechende andere Diagnose vergeben werden).
Weitere diagnostische Kategorien im Zusammenhang mit Alkohol
- Alkoholentzugssyndrom ohne (F10.3) bzw. mit (F10.4) Delir
- Psychotische Störung (F10.5): Halluzinationen und/oder Wahnvorstellungen, die innerhalb von zwei Wochen nach dem Alkoholkonsum auftreten. Diese Symptome halten jeweils nicht länger als 48 Stunden an und treten über einen Zeitraum von maximal einem halben Jahr auf (ansonsten handelt es sich um eine andere Erkrankung, z. B. eine Schizophrenie).
- amnestisches Syndrom (F10.6; auch: Korsakow-Syndrom): Störungen im Bereich des Kurz- und Langzeitgedächtnisses. Eine Störung des Immediatgedächtnisses (z. B. unmittelbares Merken von Zahlen), ein Delir oder ein allgemeiner intellektueller Verfall (Demenz) liegen nicht vor.
- Restzustand und verzögert auftretende psychotische Störung (F10.7): Hierunter fallen Störungen im Zusammenhang mit Alkohol wie z. B. das chronische hirnorganische Syndrom bei Alkoholismus, Demenz und andere leichtere Formen anhaltender Beeinträchtigung der kognitiven Fähigkeiten, anhaltende Persönlichkeits- und Verhaltensänderungen, aber auch verzögert auftretende psychotische Störungen oder Nachhallzustände (Flashbacks).
Krankheitsverlauf und -bild
Die Alkoholkrankheit verläuft nicht einheitlich. Die Vorstellung von einer Alkoholabhängigkeit als einheitlich verlaufender, chronisch-progredienter (dauerhaft fortschreitender), schließlich zu sozialem Abstieg (siehe auch: Elendsalkoholismus) oder Tod führender Sucht hat sich als falsch erwiesen.[5][6] Der Vollständigkeit halber wird der – heute als überholt zu betrachtende – Ansatz von Jellinek dennoch dargestellt.
Das ICD-10 klassifiziert Alkohol in der Kategorie F10 „Psychische und Verhaltensstörungen durch Alkohol“. Im amerikanischen Diagnosemanual DSM IV ist die Alkoholabhängigkeit mit 303.90 Alkoholmissbrauch mit 305.00 codiert.
Die Beratungsliteratur verzichtet weitgehend auf den Begriff „Alkoholismus“, der vorwiegend in der wissenschaftlichen Literatur verwendet wird. Damit sollen der Krankheitswert dieser Störung betont und Hemmungen abgebaut werden, die Hilfe eines Arztes zu suchen.
Die Alkoholkrankheit kann bereits durch regelmäßigen Konsum kleiner Mengen beginnen. Nicht immer fallen die Betroffenen durch häufige Rauschzustände auf. Die Alkoholkrankheit ist nicht immer von außen bemerkbar. Ist der Betroffene weiterhin leistungsfähig, spricht man von einem funktionierenden Alkoholiker. Die Krankheit verläuft oft relativ unauffällig und langsam, meist über mehrere Jahre hinweg. Den Betroffenen wird die Schwere ihrer Krankheit oft nicht bewusst; oft leugnen sie sie ganz.
Männer sind seit jeher weitaus häufiger betroffen als Frauen. Von zwischen 1,3 und 2,5 Millionen Alkoholabhängigen in Deutschland sind etwa 70 Prozent Männer.[7] Die Tendenz bei Frauen ist jedoch steigend. Während Frauen meist erst im mittleren Alter beginnen, auffällig zu trinken, sind bei Männern Anfänge eines exzessiven Trinkverhaltens oft schon früher erkennbar.
Wegen des hohen Abhängigkeitspotentials von Ethanol wird häufig propagiert, ganz auf Getränke, Speisen, Medikamente usw. zu verzichten, welche Alkohol enthalten. Um dieses Ziel zu erreichen, braucht man Unterstützung, etwa durch Selbsthilfegruppen und Psychotherapien.
Die Folgen der Alkoholkrankheit für die körperliche und psychische Gesundheit sind vielfältig und oft tödlich.
siehe auch Abschnitt → Folgekrankheiten (im Artikel)
Krankheitsverlauf
Der amerikanische Physiologe Elvin Morton Jellinek stellte 1951 eine bis heute weit verbreitete Einteilung des Ablaufes der Alkoholkrankheit vor. Dabei unterschied er vier Phasen:
- Prodromal- oder Vorläuferphase
Jellinek sah als typisch für seine Prodromal- oder Vorläuferphase an, dass das Trinken in sozialen Zusammenhängen beginnt. Wie die meisten Menschen trinkt der potentielle Alkoholiker in Gesellschaft, nur dass er beim Trinken bald eine befriedigende Erleichterung verspürt. Diese schreibt er allerdings eher der Situation zu, dem Feiern, Spielen oder der Gesellschaft. Er beginnt, derartige Gelegenheiten zu suchen, in denen „nebenbei“ getrunken wird.
Mit der Zeit entwickelt sich Toleranz gegenüber dem Alkohol, das heißt, er braucht mehr Alkohol als früher, um den angestrebten Zustand der Euphorie zu erreichen. Er trinkt häufiger, auch zur Erleichterung seines Befindens. Die psychische Belastbarkeit lässt nach, so dass er bald täglich trinkt. Ihm und seinem Umfeld fällt dies meist noch nicht auf. - Symptomatische Phase
Jellinek definiert diese als die Phase erster Auffälligkeiten.
Beim Alkoholiker in dieser Phase treten beispielsweise Gedächtnislücken (Amnesien) auf. Er kann sich vollkommen normal verhalten und sich dennoch manchmal an wenig erinnern, ohne dass er erkennbar betrunken gewesen ist. Der Alkohol ist nun kein bloßes Getränk mehr, er wird vom Alkoholiker gebraucht. Er beginnt zu merken, dass er anders als andere Menschen trinkt, und versucht, nicht aufzufallen. Deshalb beginnt er heimlich zu trinken. Er denkt häufiger an Alkohol als üblich und trinkt die ersten Gläser hastig, um möglichst schnell die Wirkung zu bekommen. Da sich mittlerweile Schuldgefühle wegen seines Trinkens einstellen, versucht er das Thema Alkohol in Gesprächen zu vermeiden.
Der Übergang zum chronischen Alkoholismus ist durch ein meist unauffällig gesteigertes Bedürfnis und Verlangen nach Alkohol gekennzeichnet; nach und nach ist wegen der körperlichen Gewöhnung eine immer höhere Alkoholmenge nötig, um dieselben psychischen Effekte zu erreichen wie zu Anfang des Trinkens. Ein zunächst nur gelegentliches Erleichterungstrinken kann dann zum dauernden Entlastungstrinken ausarten. - Kritische Phase
Der Alkoholiker kann sein Trinken nun überhaupt nicht mehr kontrollieren. Er kann zwar über längere Zeit abstinent sein. Nach der ersten kleinen Menge Alkohol jedoch hat er ein nicht mehr zu beherrschendes Verlangen nach mehr, bis er betrunken oder zu krank dazu ist weiterzutrinken (Craving).
Er selbst glaubt, dass er in diesen Situationen nur vorübergehend seine Willenskraft verloren hat, ist dem Alkohol gegenüber allerdings schon machtlos, d. h. alkoholabhängig. Diese Abhängigkeit ist ihm meistens nicht bewusst oder wird verdrängt. Er sucht Ausreden für sein Trinken, erst recht für seine Ausfälle, für die er überall, nur nicht in seinem Alkoholmissbrauch Gründe und Ursachen findet.
Diese Erklärungsversuche sind ihm wichtig, da er außer dem Alkohol keine anderen Lösungen seiner Probleme mehr kennt. Er wehrt sich damit gegen soziale Belastungen. Wegen seines Verhaltens kommt es immer häufiger zu Konflikten mit der Familie.
Ganze Familien isolieren sich, wenn sie den Trinkenden „decken“ (Co-Alkoholismus, Co-Abhängigkeit) oder die Angehörigen sich seiner schämen. Der Alkoholiker kann so in die Rolle eines Despoten geraten. Sein schrumpfendes Selbstwertgefühl kompensiert er dabei immer mehr durch gespielte Selbstsicherheit und großspuriges Auftreten.
Der Süchtige kapselt sich zunehmend ab, sucht aber die Fehler nicht bei sich, sondern bei anderen. Er verstärkt seine soziale Isolierung immer mehr, während er zu anderen Zeiten oft geradezu verzweifelt um Nähe, Verständnis und Zuspruch bettelt. Mancher bagatellisiert sein Trinkverhalten mit bekannten Sprüchen wie „Ein Gläschen in Ehren kann niemand verwehren“. Oder er verliert das Interesse an seiner Umgebung ganz, richtet seine Tätigkeiten nach dem Trinken aus und entwickelt so ein eigenbrötlerisches Verhalten mit Selbstmitleid, in dem er sich wiederum mit Alkohol „tröstet“. Soziale Isolation und Verstrickung in Lügen und Erklärungen werden zu besonders auffälligen Merkmalen von chronisch gewordenem Alkoholismus. - Chronische Phase
Der Alkohol beherrscht den Trinker nun vollkommen. Seine Persönlichkeit verändert sich. Er trinkt unter der Woche, am hellen Tag, schon am Morgen. Räusche können sich über Tage erstrecken. Sozialer Kontakt ist im chronischen Stadium meist nur noch mit Menschen möglich, die gleichfalls viel trinken. In der Gruppe entwickeln sie, bestärkt durch einander, ein noch auffälligeres Verhalten, bis im Rauschzustand der letzte Rest Anstand, Rechtsbewusstsein und Selbstachtung schwindet. Motorische Unruhe und Angstzustände können nun ein Entzugssyndrom ankündigen, das nur mit Weitertrinken vermieden werden kann.
In dieser Phase kann kaum noch von „Befriedigung“ im Rausch die Rede sein. Vielmehr vermeidet und bekämpft der Süchtige meist nur noch schnell oder verstärkt auftretende Entzugssymptome, wenn nötig mit Hilfe von Billigprodukten oder sogar vergälltem Alkohol wie Brennspiritus.
Im Endstadium der chronischen Phase können Alkoholpsychosen mit typischen Halluzinationen, Angst und Desorientierung auftreten, oft verbunden mit unbestimmten religiösen Wünschen. Epileptische Anfälle oder ein lebensgefährliches Delirium tremens können auftreten. Nicht wenige Alkoholiker nehmen sich das Leben.
In dieser Endphase ist der Kranke am ehesten bereit, Hilfe anzunehmen. Einweisung in ein geeignetes, meist psychiatrisches Krankenhaus zur „Entgiftung“ oder besser gesagt zum „körperlichen Entzug“ ist dann lebensrettend und gleichzeitig ein möglicher „Einstieg“ zur notwendigen Entwöhnungsbehandlung.
Gundula Barsch[8] beschreibt den Krankheitsverlauf abweichend von Jellinek:
- Initialphase = Initialphase = Ausprobieren und Experimentieren mit Hauptmotiv Neugier
- Veränderung der Konsummotivation
- Verlagerung der Bezugsgruppe
- Einübung im Sinne des Erlernens der Regeln eines Konsummilieus
- Externes Labeling = Zuschreibung von Eigenschaften der Person durch Außenstehende
- Milieutypisches Selbstmanagement = Übernahme eines drogenbezogenen Lebensstiles mit entsprechenden Werten, Normen und Verhaltensstilen
- Subsumption der eigenen Identität unter die der Kategorie des Abhängigen = Übernahme im Selbstbild und als Orientierung für Verhalten
Ausprägungen der Krankheit
Magnus Huss definierte[3] 1849 die „acute Alkoholskrankheit“: Hierzu zählte Huss neben dem, was heute als Alkoholvergiftung bezeichnet wird, auch das Delirium tremens, da es ein akuter Zustand einer chronischen Vergiftung sei. Die „chronische Alkoholskrankheit“ unterteilte er danach, ob die Symptome von der somatischen (körperlichen) oder der psychischen (seelischen) „Sphäre“ ausgehen oder aber oder von beiden.
Jellineks heute noch verbreitetes Konzept von 1951[9] unterteilt Alkoholkranke in fünf Typen:
- Der Alpha-Typ (Erleichterungstrinker) trinkt, um innere Spannungen und Konflikte (etwa Verzweiflung) zu beseitigen („Kummertrinker“). Die Menge hängt ab von der jeweiligen Stress-Situation. Hier besteht vor allem die Gefahr psychischer Abhängigkeit. Alphatrinker sind nicht alkoholkrank, aber gefährdet.
- Der Beta-Typ (Gelegenheitstrinker) trinkt bei sozialen Anlässen große Mengen, bleibt aber sozial und psychisch unauffällig. Betatrinker haben einen alkoholnahen Lebensstil. Negative gesundheitliche Folgen entstehen durch häufigen Alkoholkonsum. Sie sind weder körperlich noch psychisch abhängig, aber gefährdet.
- Der Gamma-Typ (Rauschtrinker, Alkoholiker) hat längere abstinente Phasen, die sich mit Phasen starker Berauschung abwechseln. Typisch ist der Kontrollverlust: Er kann nicht aufhören zu trinken, auch wenn er bereits das Gefühl hat, genug zu haben. Obschon er sich wegen der Fähigkeit zu längeren Abstinenzphasen sicher fühlt, ist er alkoholkrank.
- Der Delta-Typ (Spiegeltrinker, Alkoholiker) ist bestrebt, seinen Alkoholkonsum im Tagesverlauf (auch nachts) möglichst gleichbleibend zu halten; deshalb der Begriff Spiegeltrinker (konstante/r Blutalkoholkonzentration bzw. -spiegel). Dabei kann es sich um vergleichbar geringe Konzentrationen handeln, diese steigen jedoch im Verlauf der fortschreitenden Krankheit und der damit sich erhöhenden Alkoholtoleranz meist an. Der Abhängige bleibt lange sozial unauffällig („funktionierender Alkoholiker“), weil er selten erkennbar betrunken ist. Dennoch besteht starke körperliche Abhängigkeit. Er muss ständig Alkohol trinken, um Entzugssymptome zu vermeiden. Durch das ständige Trinken entstehen körperliche Folgeschäden. Deltatrinker sind nicht abstinenzfähig und alkoholkrank.
- Der Epsilon-Typ (Quartalstrinker, Alkoholiker) erlebt in unregelmäßigen Intervallen Phasen exzessiven Alkoholkonsums mit Kontrollverlust, die Tage oder Wochen dauern können. Dazwischen kann er monatelang abstinent bleiben. Epsilon-Trinker sind alkoholkrank.
Cloninger definierte 1981 nur noch zwei Typen:[10]
- Der Typ-I-Alkoholismus: Der „millieugeprägte“ Alkoholismus kennt sowohl männliche als auch weibliche Betroffene. Bei beiden kann der Missbrauch schwer, aber auch mild verlaufen. Die Krankheit verschlimmert sich meist schnell. Je niedriger der soziale Status, desto schwerer ist der Verlauf. Der Betroffene versucht ausgeprägt, Schaden von sich fern zu halten, und ist relativ abhängig von „Belohnung“. Bei ihm sind Depressionen und Angststörungen verbreitet, die er mit Alkohol zu bekämpfen sucht. Die genetische Disposition ist in der Regel gering ausgeprägt.
- Der Typ-II-Alkoholismus
Dieser Typ hat ausschließlich männliche Betroffene. Der Abusus ist üblicherweise eher mittelschwer, manifestiert sich aber früh. Während die Mutter meist unauffällig ist, hat der Vater sein Alkoholproblem oft schon vor dem 25. Lebensjahr entwickelt und neigt zudem zu Kriminalität. Die Betroffenen zeigen oft asoziales Verhalten bei gleichzeitig hoher Risikobereitschaft. Sie nutzen den Alkohol zum Euphorisieren und neigen auch zum Missbrauch anderer Stimulantien. Wahrscheinlich sind hier die Gene wesentlich entscheidender als die sozialen Faktoren.
S. Y. Hill ergänzte im Jahr 1992[11] Clonigers Einteilung noch um den
- Typ-III-Alkoholiker, welcher ebenso wie der Alkoholiker vom Typ II stark genetisch bedingt ist, jedoch keine antisoziale Komponente aufweist.
Kritik an Jellineks Konzepten
George Eman Vaillant hält wie auch Johannes Lindenmeyer Jellineks Sicht des Krankheitsverlaufes für zu geradlinig, vorbestimmt und nicht aufhaltbar. Zudem stützen sie sich zwar auf Erfahrungen, nicht aber auf wissenschaftliche Studien. Er hält dagegen, dass etliche wieder zu maßvollem Trinkverhalten oder auch zur Abstinenz zurückfinden. Das Grundkonzept hält er aber für korrekt.[5][6]
Biologie der Alkoholsucht
Alkohol beeinflusst den Stoffwechsel im Gehirn erheblich. Er stimuliert dabei die GABA-Rezeptoren in Gehirn und Nervensystem und hemmt die NMDA-Rezeptoren, wodurch Alkohol entspannend und angstlösend wirken kann.[12][13] Da die GABA-Rezeptoren allerdings bei ständiger Stimulation Toleranz entwickeln, werden bei längerem Alkoholmissbrauch immer größere Mengen benötigt, um den gewünschten Effekt zu erzielen.
Diese Effekte beruhen auch auf der erhöhten Produktion von Dopamin und Endorphinen. Aber auch die starken Entzugssymptome begünstigen eine einmal vorhandene Abhängigkeit.[14]
Wird der Alkohol plötzlich nicht mehr zugeführt, fehlt die „Regulierung“ der verschiedenen Rezeptoren. Dies erklärt die verschiedenen Symptome des körperlichen Entzugssyndroms. Durch die nicht mehr vorhandene Unterdrückung der Nervenzellen entstehen durch deren Übererregung Angstgefühle, Zittern, Halluzinationen bis hin zu Krampfanfällen. Deshalb trinkt der Kranke frühzeitig wieder Alkohol, um die quälenden Symptome zu beseitigen.
Krankheitsursachen
Genetische Faktoren
Zwillings- und Adoptionsstudien deuten darauf hin, dass das Risiko für Alkoholabhängigkeit bei nahen Verwandten von Alkoholabhängigen um das Drei- bis Vierfache erhöht ist. Genetische Faktoren erklären jedoch nur einen Teil des Risikos, ein großer Teil ist auf Umwelt- und zwischenmenschliche Faktoren zurückzuführen (z. B. kulturelle Einstellungen, Verfügbarkeit, Erwartungen bzgl. der Wirkungen des Alkohols auf Stimmung und Verhalten, persönliche Erfahrungen mit Alkohol und Belastungen).[15]
Die Forschung geht gegenwärtig davon aus, dass die Alkoholkrankheit zu 40 bis 60 % genetisch beeinflusst wird.[16] Dies bezieht sich vor allem auf angeborene Unterschiede bezüglich der Alkoholverträglichkeit bzw. der Abbaukapazität der Leber.[17] Hierzu zählt beispielsweise eine bei manchen Völkern kaum produzierte Alkoholdehydrogenase. Ein Mangel an diesem Enzym macht wegen schwerer Vergiftungserscheinungen den Alkoholismus unwahrscheinlicher.
Zudem gibt es Hinweise auf angeborene Unterschiede bezüglich des Verhältnisses zwischen angenehmer Hauptwirkung und unangenehmer Nachwirkung des Alkohols (Zwei-Phasen-Wirkung von Alkohol). So tritt die Wirkung des Alkohols bei Söhnen von Alkoholkranken erst bei höheren Konzentrationen ein als bei anderen Menschen. Damit es zur Alkoholabhängigkeit kommt, müssen die Betroffenen jedoch erst über eine längere Zeit erhebliche Mengen von Alkohol trinken, was nicht erblich bestimmt ist. 70 bis 80 % aller Männer mit einem alkoholabhängigen Verwandten werden nicht alkoholabhängig.[17]
Genetisch bedingt sein kann auch ein Mangel des Neurotransmitters Dopamin, der beim Konsum von Alkohol vermehrt ausgeschüttet wird und die Stimmung hebt (Belohnungssystem). Weitere genetische Faktoren werden derzeit noch untersucht.[18]
Ob eine vererbte Überproduktion des Enzyms Salsolinol an der Entwicklung einer Alkoholabhängigkeit beteiligt ist, wurde untersucht. Im Tierversuch stieg nach Gabe von Alkohol die Produktion von Salsolinol und damit die Stimmung deutlich an. Weniger Salsolinol würde dementsprechend weniger Belohnungsreize auslösen und damit eine geringere Gefahr bedeuten. Dies wurde mittlerweile jedoch widerlegt.[19]
Etwa 80 % der stationär behandelten Alkoholiker haben Verwandte ersten oder zweiten Grades, die Alkoholprobleme haben. Sind Verwandte ersten Grades betroffen, ist das Risiko, auch zu erkranken, um das Siebenfache erhöht. Zudem wurde in Zwillingsstudien festgestellt, dass bei Frauen offenbar die Vererbung mehr im Vordergrund steht, während Männer stark von Umwelteinflüssen abhängig sind.[20]
Wissenschaftler des Nationalen Genomforschungsnetzes (NGFN) schrieben in der Fachzeitschrift „Molecular Psychiatry“, dass Untersuchungen zufolge zwei Mutationen im CRHR1-Gen (Corticotropin releasing hormone receptor 1) die Anfälligkeit zum gesteigerten Alkoholkonsum beeinflussen. Dieses Gen ist für ein Protein verantwortlich, das bei der Verarbeitung von Stress und der Steuerung von Gefühlen eine Rolle spielt. Das Risiko der Erkrankung von Kindern, die getrennt von ihren alkoholkranken Eltern aufwuchsen, ist demnach drei- bis viermal höher als das von Kindern nicht alkoholkranker Eltern.
Eine Veränderung des MAOA-Gens scheint mit Alkoholismus, Drogenmissbrauch und antisozialem Verhalten in Verbindung zu stehen (siehe auch: Warrior Gene).[21]
Soziale Faktoren
Gesellschaftliche Ursachen
Alkohol ist in vielen Kulturen eine gesellschaftlich anerkannte, einfach und billig zu beschaffende Droge, deren Konsum in manchen Situationen geradezu erwartet wird. Beispiele sind die bürgerliche Trinkkultur (Feierabendbier), High-Society-Treffen (Whiskey und Zigarren) oder die Verbrüderung durch gemeinsames „Saufen“. Der Konsum von Alkohol wird bis zu einem gewissen Grad in allen Gesellschaftsschichten akzeptiert.
Insbesondere von Männern wird oft eine gewisse Trinkfestigkeit als Beweis von Männlichkeit und Belastbarkeit erwartet. Da starker Alkoholkonsum die Alkoholtoleranz erhöht, fördert diese gesellschaftliche Statusdefinition auch die Verbreitung von Alkoholismus.
Nachgewiesen ist, dass Belastungen in der Arbeitswelt zu den Faktoren gehören, die das Suchtrisiko erhöhen (siehe dazu auch: Gratifikationskrise).[22]
Familiäre Ursachen
Kinder suchtkranker Eltern werden statistisch gesehen häufiger abhängig als andere Kinder. Das Aufwachsen mit einem Suchtkranken in der Familie stellt eine erhebliche psychische Belastung dar. Physische, psychische und sexuelle Gewalt (sexueller Missbrauch) verbunden mit Sucht in der Herkunftsfamilie sind erhebliche Risikofaktoren.[23] Töchter aus Sucht-Familien heiraten auch deutlich häufiger selbst wieder einen Alkoholiker. Günstig wirkt sich dagegen aus, wenn die Eltern ihre Alkoholabhängigkeit überwinden.[17]
Der erste Kontakt mit Alkohol findet zumeist auf Familienfeiern statt. Kinder aus Elternhäusern, in denen viel Tabak oder/und Alkohol konsumiert werden, fangen früher und intensiver an, damit zu experimentieren. Hierbei fällt auf, dass der Einfluss des Konsumverhaltens der Mutter größer ist als der des Vaters, was offenbar zum einen daran liegt, dass noch immer Mütter mehr an der Erziehung beteiligt sind. Erleben die Kinder das jedoch sehr negativ, können sie auch eine ablehnende Haltung gegenüber dem Alkohol entwickeln.
Systemische Ansätze postulieren, dass in vielen Suchtfamilien dysfunktionale familiäre Muster vorliegen. Im Allgemeinen wird von starren Außengrenzen bei diffusen Innengrenzen ausgegangen, welche zu einer Isolierung dieser Familien führen, andererseits dem Jugendlichen die Ablösung massiv erschweren. Je nach Geschlecht des Alkoholkranken liegt in diesen Familien ein Muster von Konfliktvermeidung (Männer) oder Konfliktbereitschaft (Frauen) vor.[24]
Jugendliche mit alkoholabhängigen Eltern haben eine auffallend geringe Aktivität der Amygdala (emotionales Zentrum im Gehirn), was das Risiko, selbst zu erkranken, deutlich erhöht.[25]
Psychologische Faktoren
Im Sinne der Lerntheorie wirken die schnell eintretenden positiven Wirkungen des Alkohols (z. B. Entspannung, Glücksgefühle) als unmittelbare Verstärker für das Suchtverhalten (operante Konditionierung). In einer neutralen Situation handelt es sich um positive Verstärkung (etwas Positives kommt hinzu). In einer unangenehmen (Stress-)Situation wirkt Alkohol als negativer Verstärker, d. h. ein unangenehmer Zustand (z. B. Angst, Anspannung, Ärger) wird beseitigt. Letzteres spielt vor allem eine Rolle, wenn der Betroffene sich über längere Zeit in einer als negativ erlebten Situation befindet. Diese Mechanismen spielen somit eine wesentliche Rolle bei der Aufrechterhaltung der Problematik.
Häufig hat der erste Konsum jedoch kein positives Erleben zur Folge, manchmal sogar negative Auswirkungen (z. B. bitterer Geschmack, Schwindel, Übelkeit). Beim Erstkonsum spielt somit die soziale Verstärkung durch Zuwendung der Bezugsgruppe (z. B. peer group) sowie die beobachtete positive Wirkung bei anderen eine wichtige Rolle (Modelllernen). Ist Alkohol leicht verfügbar, wird der Konsum in der Bezugsgruppe hoch bewertet (sozialer Druck), besteht eine starke Bindung des Betroffenen an diese Gruppe und ist er durch diese stark beeinflussbar, ist die Wahrscheinlichkeit zum Konsum hoch. Eine positive Ergebniserwartung (siehe Sozialkognitive Lerntheorie) bezüglich sozialer Vorteile des Alkoholkonsums (Kontakterleichterung, Zugehörigkeit zu einer bestimmten Bezugsgruppe etc.) oder der Wirkungen der Substanz stellen ebenfalls Risikofaktoren dar. Günstig wirken sich „allgemeine Lebenskompetenzen“ wie z. B. Fähigkeiten zur Stressbewältigung, Selbstsicherheit und Kommunikationsfähigkeit (vgl. auch Soziale Kompetenz) aus sowie im Besonderen die Fähigkeit, Konsumangebote trotz sozialen Drucks ablehnen zu können. Eine kritische Einstellung und ein kritischer Umgang mit legalen psychoaktiven Substanzen ist ebenfalls ein Schutzfaktor.[26]
Die Attributionstheorie postuliert bei Alkoholkranken ein bestimmtes Muster an Kontrollüberzeugungen, was sich jedoch nur auf den Alkoholkonsum bezieht. Es wird davon ausgegangen, dass Alkoholkranke dazu neigen, ihren Alkoholkonsum eher external zu attribuieren. Das bedeutet, dass die Ursachen für das Trinkverhalten externen, nicht von ihnen kontrollierbaren Faktoren zugeschrieben wird. Diese generalisierte Erwartungshaltung wird durch soziales Lernen erworben.[24]
Bisher konnte keine spezifische Suchtpersönlichkeit gefunden werden.[24] Von verschiedenen Autoren v. a. psychodynamischer Ausrichtung wird jedoch angenommen, dass Alexithymie (Schwierigkeit, Gefühle zu benennen, zu unterscheiden und auszudrücken) bei Abhängigen überzufällig häufig ist.[27]
Verschiedene Studien belegen zudem einen engen Zusammenhang zwischen Sensation Seeking und Suchtverhalten, wobei biologische Mechanismen angenommen werden. Allerdings besteht die Möglichkeit, dass sensation seeking nur ein vordergründiges Symptom einer zugrunde liegenden ADHS ist.[24]
Weitere Schutz- und Risikofaktoren
Stillen schützt vor Alkoholismus. Das ergab eine Auswertung der „Copenhagen Perinatal Cohort“ Studie. Die Langzeituntersuchung umfasst die Daten von 6562 inzwischen 44- bis 46-jährigen Kopenhagenern. Das Risiko, alkoholabhängig zu werden, war für Probanden, die als Kind nur kurz gestillt wurden, um fast 50 Prozent höher als das von Teilnehmern, die lange gestillt worden waren.[28] Eine hohe Testosteronkonzentration während der Embryonalentwicklung scheint ein Risikofaktor für die spätere Entwicklung einer Alkoholabhängigkeit zu sein.[29]
Folgen der Alkoholabhängigkeit
Alkoholentzugssyndrom
Ein Entzugssyndrom kann auftreten, wenn der Alkoholkonsum reduziert oder abrupt beendet wird. Dabei können heftige bis lebensbedrohliche Entzugserscheinungen auftreten. Entzugssymptome sind Übelkeit, Nervosität, Schlafstörungen, der starke Drang, Alkohol trinken zu müssen („Saufdruck“), Gereiztheit und Depression. Ist die körperliche Abhängigkeit schon fortgeschritten, kommen beispielsweise starkes Schwitzen, Zittern (vor allem der Hände), grippeähnliche Symptome und – in äußerst schlimmen Fällen – Krampfanfälle hinzu mit Zungenbiss und Halluzinationen bis zum gefürchteten Delirium tremens.
Das unvollständige Delir (sogenanntes „Prädelir“) zeigt vor allem gegen Abend Halluzinationen, Schlafstörungen und Schreckhaftigkeit. Der Patient schwitzt und zittert, Grand-Mal-Krampfanfälle können vorkommen. Das eigentliche Delirium tremens macht sich bemerkbar durch Desorientiertheit, Übererregbarkeit und psychotische Erscheinungen wie illusionäre Verkennung sowie optische (gesehene) und taktile (gefühlte) Halluzinationen. Das vegetative Nervensystem entgleist, der Patient bekommt Fieber, Bluthochdruck, einen zu schnellen Puls (Tachykardie) und schwitzt sehr stark (Hyperhidrose). Zittern (Tremor) ist obligatorisch. Sieben Prozent aller Delirien verlaufen lebensgefährlich mit schweren Kreislaufstörungen.[30]
Wesensveränderung
Die alkoholtoxische Wesensveränderung ist eine der schwerwiegendsten Folgen des Alkoholkonsums.[2] Sie ist eine Vergiftung durch langjährigen und regelmäßigen Alkoholkonsum. Neben deutlicher Leistungsminderung und Störungen in der Leistung von Gedächtnis, Konzentration, Antrieb und Aufmerksamkeit fällt ein häufiges Auftreten von Eifersuchtswahn auf. Betroffen sind also vor allem die Reaktionsmuster des Betroffenen auf alltägliche Belastungen und Konflikte, die die Betroffenen in ihrer Gesamtpersönlichkeit als unharmonisch-entdifferenziert erscheinen lassen. Als Komorbiditäten (Begleiterkrankungen) sind auch Depressionen verbreitet. In der Folge langfristigen Alkoholismus treten auch zuvor nicht vorhandene psychotische Störungen auf. Zudem engen sich die Interessen stark auf die Sucht ein, während bisherige Interessen sowie Körperpflege und -hygiene stark vernachlässigt werden.[31] Sehr problematisch ist auch die oft erhöhte Aggressivität und Gewaltbereitschaft. Bis zu 35 % der Fälle häuslicher Gewalt sind auf Alkoholkrankheit zurückzuführen.[2]
Zur Wesensveränderung gehört auch die Neigung, die Alkoholkrankheit zu leugnen oder zu bagatellisieren. Die Wesensveränderung ist bei Alkoholabhängigen unterschiedlich. Viele Alkoholkranke leiden, ohne es vollständig wahrzunehmen.
Folgen für die Familie
Die Probleme eines Alkoholkranken werden oft vom Lebenspartner und von der ganzen Familie mitgetragen oder kompensiert. Einerseits gewinnen sie aus ihrer Hilfeleistung eine persönliche oder gesellschaftliche Anerkennung, andererseits auch eine Entwertung. Langfristig kann sich bei ihnen ein Ausgebranntsein entwickeln, das Burnout-Syndrom. Das Gefühl, dem Alkoholkranken zu helfen, kann anfangs das persönliche Selbstwertgefühl steigern. Später dominiert ein Gefühl der Hilflosigkeit. Dieses Verhalten ist als „Helfersyndrom“ bekannt. In Selbsthilfegruppen – Al-Anon – wird die Alkoholkrankheit als Familienkrankheit gesehen. Der Grund: In der Familie bzw. in der Partnerschaft sind oft alle an einer Manifestation der Sucht und deren sozialen Folgen beteiligt. Durch Verleugnung der Probleme und der Denkmuster, aber auch durch das Verhalten der Angehörigen selbst wird die Krankheit des Alkoholikers stabilisiert und ein professioneller Versuch der Genesung erschwert. Partner, die solchen Mechanismen unterliegen, werden als Co-Alkoholiker bezeichnet.[32]
Gesellschaftliche Folgen
Die Folgekosten der Alkoholkrankheit sind enorm. Neben erheblichen Kosten im Gesundheitssystem verursacht sie auch indirekte Kosten, z. B. durch Arbeitsunfähigkeit und Frühverrentung (volkswirtschaftliche Verluste), durch alkoholbedingte Verkehrsunfälle, Straftaten und erhöhte Scheidungsraten.
Neben den materiellen Kosten gibt es sogenannte immaterielle wie verursachtes Leid und entgangenes Lebensglück in Partnerschaften, Familien, Freundschaften und im Kollegenkreis.
Besonders leiden Kinder und Jugendliche in alkoholbelasteten Familien. Sie haben unter anderem in der Schule und beim Berufseinstieg vielfach schlechtere Chancen. Viele Kinder bekommen selber, zum Teil auch (epi-)genetisch bedingt, psychische oder Alkoholprobleme – teilweise lebenslang.[33] U. a. wegen der schlechten Erfassbarkeit ist die Gruppe der Kinder bisher wenig beachtet.[34]
Folgekrankheiten
Langfristiger Alkoholmissbrauch bedingt oft (teils chronische) Folgekrankheiten:[20]
Leber
Durch die erhöhte Belastung mit Alkohol erhöht das Organ zunächst seine Fähigkeiten, dieses Gift abzubauen. Die Leber vergrößert sich, bis sie zur Fettleber wird. Oft entwickelt sich bei anhaltender Belastung eine Alkohol-Hepatitis und eine Leberzirrhose mit den entsprechenden Folgen. Die Leber kann dann ihre Aufgaben nicht mehr erfüllen. Als Folge der Leberzirrhose können sich Krampfadern in der Speiseröhre bilden. Diese sind eine zusätzliche Gefahr, da der Betroffene daraus verbluten kann. Die Letalität (Sterblichkeit) einer solchen Blutung liegt bei über 30 %.[35]
Bauchspeicheldrüse
Auch die Bauchspeicheldrüse reagiert empfindlich auf Alkohol. Sie kann sich akut oder chronisch entzünden (Pankreatitis). Eine akute Pankreatitis kann direkt tödlich sein. Folgen einer chronischen Pankreatitis können eine exkretorische Insuffizienz, bei der das Organ nicht mehr genug Verdauungsenzyme bildet, und/oder auch ein Diabetes mellitus sein.
Muskulatur
Skelettmuskulatur und Herzmuskel werden geschädigt (alkoholische Myopathie bzw. Kardiomyopathie I41.4).
Die mit der Ziffer G72.1 im ICD10 codierte alkoholische Myopathie tritt bei bis zu 30 bis 40 % aller chronischen Alkoholiker auf. Dabei sind die Beine meist schwerer betroffen als die Arme. Durch die toxischen (giftigen) Wirkungen des Alkohols entsteht eine Rhabdomyolyse, d. h. die Muskelfasern zersetzen sich. Die akute alkoholische Myopathie tritt bei etwa einem Prozent der Kranken auf. Sie zeigt sich u. a. durch Anschwellen, starke Schmerzen und Krämpfe in den betroffenen Muskeln.[36]
Stoffwechsel
Übermäßiger Alkoholkonsum kann Gicht auslösen, da Carbonsäuren mit Harnsäure im Ausscheidungsmechanismus der Niere konkurrieren. Zudem liefert Bier durch darin enthaltene Hefereste zusätzlich Purine. Hormonelle Störungen können durch mangelnde Leistungsfähigkeit der Leber im Hormonabbau vielfältige Symptome hervorrufen, insbesondere im Wasser- und Elektrolythaushalt und bei den Sexualhormonen. Das kann zu charakteristischer „Verweiblichung“ der Figur (Brust, Bauch) führen.
Herz-Kreislaufsystem
Alkoholmissbrauch kann zu Bluthochdruck, Herzmuskelerkrankungen (unter anderem der o. g. alkoholischen Kardiomyopathie), und Anämie (Hyperchrome, makrozytäre Anämie) beitragen. Anämie ist vor allem durch alkoholbedingten Mangel an Folsäure und Vitamin B12 verursacht.
Das Risiko für Koronarsklerose (Verkalkung der Herzkranzgefäße) und Schlaganfall ist bei moderatem Alkoholkonsum möglicherweise sogar seltener als in der Normalbevölkerung, da Alkohol unter anderem das HDL-Cholesterin erhöht und damit Ablagerungen an den Gefäßwänden verhindert. Möglicherweise haben auch gewisse Inhaltsstoffe, z. B. die Polyphenole im Wein, eine protektive Wirkung. Der gerinnungshemmende Effekt von Alkohol (Hemmung der Thrombozytenaggregation) könnte hier auch eine Rolle spielen.[37] Bei höherem Alkoholkonsum (> 30 g/Tag) nimmt das Gesamtrisiko für eine Koronare Herzerkrankung (KHK) jedoch zu.[38][39]
Magen-Darm-Trakt
Chronischer Alkoholkonsum, oft in Verbindung mit Fehlernährung oder Tabakkonsum, schädigt die Schleimhäute in Mund, Rachen, Speiseröhre und Magen. Am häufigsten sind Speiseröhrenentzündungen und Magenschleimhautentzündungen (Gastritis). Krebserkrankungen im Nasenrachenraum und Kehlkopfkrebs sind bei Alkoholkranken häufiger als in der übrigen Bevölkerung. Besonders hochprozentige Getränke begünstigen Speiseröhrenkrebs. Das Risiko von Mundhöhlen- und Zungengrundkrebsen vervielfacht sich bei gleichzeitigem Rauchen und Trinken. Hinzu kommen bei Leberzirrhose die schon erwähnten Krampfadern in der Speiseröhre, durch welche viele Patienten verbluten.
Nervensystem
Durch chronischen Alkoholkonsum kommt es zu Zerstörungen der Axone wie der Myelinscheiden des Gehirns und des peripheren Nervensystems. Dies geschieht vermutlich zum einen durch direkte Schädigungen der Axone durch die zelltoxischen Eigenschaften des Alkohol, zum anderen durch eine Beeinträchtigung der Myelinbildung als Folge fehlender neurotroper Vitamine (Vitamine der B-Gruppe, vor allem Thiamin). Als Ursachen hierfür werden einseitige Ernährung, ein generell höherer Vitaminbedarf und Resorptionsstörungen durch die Veränderungen im gastrointestinalen System (Magen-Darm-Trakt) diskutiert.[37]
Schon bei einzelnen Räuschen treten Gedächtnislücken („Filmrisse“) auf. Langfristig entstehen chronische neuropsychologische Schwächen in Aufmerksamkeit, Konzentration, Gedächtnis, Lernfähigkeit, räumlichem Vorstellungsvermögen, Zeitwahrnehmung und Problemlösungsstrategien. Dazu entwickeln sich häufig soziale Störungen wie alkoholischer Eifersuchtswahn und sexuelle Deviation.
Eine schwere langfristige Folge am Zentralnervensystem ist das Wernicke-Korsakow-Syndrom. Hierbei kommt es typischerweise – häufig im Zusammenhang mit einem Entzug – zunächst zur Wernicke-Enzephalopathie, einer neurologischen Erkrankung aufgrund eines Vitamin-B1-Mangels mit Ophthalmoplegie (Augenmusskellähmung mit Doppelbildern), Ataxie (unkoordinierte, oft überschießende Bewegungen speziell beim Gehen) und Bewusstseinsstörungen. Hierauf folgen Gedächtnisstörungen, welche als amnestisches Syndrom, Korsakow-Syndrom oder Korsakow-Psychose bezeichnet werden. Charakteristisch sind schwere Störungen der Merkfähigkeit und zunehmend auch des Langzeitgedächtnisses (v. a. des episodischen Gedächtnisses), wobei Gedächtnislücken häufig durch Konfabulationen ausgefüllt werden. Anatomisch findet man Veränderungen im Bereich des Zwischen- und Mittelhirns.[37]
Zudem kann bei chronischem Alkoholkonsum im Rahmen einer Pellagra ein Demenzsyndrom entstehen. Ursächlich ist ein Mangel an Nicotinsäure (Vitamin B3) oder Tryptophan. Neuropathologisch finden sich vor allem Veränderungen der großen Neurone des Motorcortex. Die Basalganglien, das Kleinhirn oder das Vorderhorn (vgl. Hirnventrikel) können jedoch auch betroffen sein. In Folge können depressive Zustände, Müdigkeit, Konzentrationsminderung, Verwirrtheit, Halluzinationen oder Optikusneuropathie auftreten, sowie (meist als Vorstufe) Appetitlosigkeit, Diarrhö, Glossitis, Anämie und Hautrötungen (Erythema).
Auch kann es in Folge einer alkoholischen Lebererkrankung zu einer hepatocerebralen Degeneration kommen. Betroffen sind meist die Basalganglien und das Kleinhirn. Die Beeinträchtigungen sind nicht reversibel. Häufig kommt es jedoch im Verlauf zusätzlich zu einer reversiblen hepatischen Enzephalopathie. Neben einem Teilen eines Demenzsyndroms können sich Auffälligkeiten wie zerebellare Ataxie, Dysarthrie, Tremor und Choreoathetose (ausfahrende Bewegungen von Händen oder Füßen) zeigen.
Die Spätatrophie des Kleinhirns ist eine häufige und irreversible degenerative Schädigung des Kleinhirns, die vor allem bei Männern auftritt. Hierbei kommt es vor allem zu einer zunehmenden zerebellaren Gangataxie, Extremitätenataxie (vor allem der Beine), Dysarthrie und Polyneuropathie. Als Ursachen werden Thiaminmangel, ein unmittelbar toxischer Effekt des Alkohols und Elektrolytverschiebungen diskutiert. Neuropathologisch findet sich häufig eine Atrophie der Purkinjezellen im Bereich des vorderen und oberen Kleinhirnwurms.
Die zentrale pontine Myelinolyse ist eine seltene Erkrankung, die den Pons (Teil des Stammhirns) betrifft. Typisch ist die relativ rasche Entwicklung von Lähmungserscheinungen (Paraparese, Tetraparese, oder Pseudobulbärparalyse) sowie einer deutlichen Bewusstseinseinschränkung. Häufig kommt es begleitend zu einer Wernicke-Enzephalopathie.
Das Marchiafava-Bignami-Syndrom ist eine ebenfalls seltene Erkrankung, die meist bei Männern mit chronischem Alkoholmissbrauch und Mangelernährung auftritt. Betroffen ist das Corpus callosum. Es kann zu Krampfanfällen, Vigilanzstörungen, Spastik, Tremor, frontale Enthemmung (z. B. Logorrhoe, Aggressivität), Apathie und apraktischen Störungen kommen.
Zur Tabak-Alkohol-Amblyopie kann es bei Alkoholabusus und Mangelernährungen in Kombination mit Tabakkonsum kommen. Hierbei kommt es zu einer Schädigung des Sehnervs mit Verlust der Sehschärfe.[40]
Schädigungen der Hirngefäße erhöhen zudem das Risiko für Schlaganfälle und Hirnblutungen (subkortikale Sklerose).
Schäden des Rückenmarks (funikuläre Myelose), werden durch den alkoholismusbedingten Mangel an Vitamin B12 verursacht.
Die Polyneuropathie eine häufige chronische neurologische Erkrankung in Verbindung mit einem Alkoholabusus. Sie betrifft das periphere Nervensystem. Anfangs bestehen die Symptome meist in Sensibilitätsstörungen und Missempfindungen wie Kribbeln, v. a. der unteren Extremitäten (Beine), später auch in motorischen Einschränkungen.[37]
Sonstiges
Die Annahme, dass eine gerötete Knollennase (Rhinophym) ursächlich mit Alkoholmissbrauch zu tun habe, ist verbreitet, aber irrig. Allerdings beeinflusst der Konsum von Alkohol durch die Gefäßerweiterung die Entwicklung eines Rhinophyms ungünstig.[41]
Chronischer Alkoholismus verringert die Produktion des Proteins Folattransporter 1 in den Nierenzellen und damit die Wiederaufnahme ausgeschiedener Folsäure (ein Vitamin). Zudem nimmt der geschädigte Darm nur noch einen Bruchteil der Folsäure auf, die ohnehin oft in der Nahrung nicht ausreichend enthalten ist. Beide Faktoren erklären zu niedrige Folat-Plasmagehalte bei diesen Kranken. (Folge: weitere Stoffwechselstörungen und Fehlgeburten).[42][43]
Diagnostik
Klinisch-psychologische Diagnostik
Es können vier Bereiche der klinisch-psychologischen Diagnostik bei Alkoholkranken unterschieden werden[24]:
1. Screeningverfahren
Screeningverfahren sind vor allem für die Hausarztpraxis geeignet. Sie können erste Hinweise darauf liefern, ob eine Alkholerkrankung vorliegt. Zur Stellung einer Diagnose reichen sie nicht aus, hierzu bedarf es einer differenzierteren Diagnostik. Zudem kann davon ausgegangen werden, dass Betroffene, die ihr Alkoholproblem nicht zugeben wollen (aufgrund mangelnder Krankheitseinsicht oder Verbergungstendenzen), auch nicht „entdeckt“ werden.
- Der AUDIT-Test (Alcohol Use Disorders Identification Test) wurde von Babor und Kollegen 1992 im Auftrag der WHO entwickelt.[44] Es handelt sich um ein reines Screeningverfahren, das anhand von zehn Fragen hauptsächlich persönliche Trinkgewohnheiten erhebt.[45] Als Kurzversion für die Hausarztpraxis liegt der AUDIT-C vor, der ausschließlich die drei Konsumfragen des AUDIT beinhaltet[46].
- Der MALT (Münchner-Alkoholismus-Test) von Feuerlein und Kollegen[47] besteht aus zwei Teilen, einem Fremdbeurteilungsteil (Laborwerte, Entzugserscheinungen, Folgeerkrankungen etc.) und einem Selbstbeurteilungsteil. Er ist auch zur Anamneseerhebung geeignet.
- Das CAGE-Interview besteht aus vier Fragen. Liegen mindestens zwei „Ja“-Antworten vor, weist dies auf eine Alkoholabhängigkeit hin.[48]
- C = Cut down: „Haben Sie (erfolglos) versucht, Ihren Alkoholkonsum einzuschränken?“
- A = Annoyed: „Haben andere Personen Ihr Trinkverhalten kritisiert und Sie damit verärgert?“
- G = Guilty: „Hatten Sie schon Schuldgefühle wegen Ihres Alkoholkonsums?“
- E = Eye Opener: „Haben Sie jemals schon gleich nach dem Aufstehen getrunken, um ‚in die Gänge zu kommen‘ oder sich zu beruhigen?“
2. Diagnostik der Entstehungsbedingungen
- Eine ausführlichere Differentialdiagnostik ist mit dem Trierer Alkoholismusinventar (TAI) möglich. Hier werden anhand von 90 Fragen sieben Dimensionen abbildet: „Schweregrad“, „Soziales Trinken“, „Süchtiges Trinken“, „Motive“, „Schädigung“ sowie im Fall bestehender Partnerschaften „Partnerprobleme wegen Trinken“ und „Trinken wegen Partnerproblemen“.[49]
- Der Fragebogen zum funktionalen Trinken (FFT) von Beltz-Weinmann und Metzler (1997)[50] gibt Aufschluss, welche sozialen und intrapsychischen Funktionen der Alkohol übernommen hat, und liefert indirekt Informationen über die dahinterliegenden Erwartungshaltungen.
- Die Toronto Alexithymia Scale ist ein geeignetes Instrument, um alexithyme von nicht-alexithymen Betroffenen zu unterscheiden.
- Mit Hilfe des Tridimensional Personality Questionnaire (TPQ) von Cloninger kann u. a. die bei Suchterkrankten oft vorhandene Persönlichkeitseigenschaft des Sensation Seeking erfasst werden. Diese entspricht in etwa Cloningers Dimension des Novelty Seeking.
- Zur Erfassung der Stressverarbeitung des Betroffenen kann der Stressverarbeitungsfragebogen (SVF) von Janke und Kollegen eingesetzt werden.[51]
- Zur Erfassung von Auslösereizen für den Alkoholkonsum kann zudem die in der Verhaltenstherapie übliche Methode der Tagebuchführung eingesetzt werden. Dabei werden täglich die konsumierte Menge an Alkohol, Ort bzw. Auslösesituation und die persönliche Reaktion (Gedanken, Gefühle, Verhalten) notiert.[52]
3. Diagnostik hirnorganischer Folgeerkrankungen
Die Diagnose von hirnorganischen Folgeerkankungen wie z. B. des Korsakow-Syndroms bedarf (neben der medizinischen Diagnostik) geeigneter neuropsychologischer Testverfahren (z. B. zur Erfassung von Aufmerksamkeits- und Gedächtnisleistungen oder exekutiver Funktionen). Die Auswahl geeigneter Testverfahren und deren Auswertung sollte von einem diagnostisch erfahrenen Psychologen bzw. Neuropsychologen durchgeführt werden.
4. Diagnostik möglicher psychischer Grund- oder Begleiterkrankungen
Nicht selten liegt bei einer Alkoholkrankheit ursprünglich oder zusätzlich eine andere psychische Erkrankung vor, wie z. B. eine Angststörung, Depression oder Persönlichkeitsstörung. Die Diagnose sollte ebenfalls anhand geeigneter diagnostischer Verfahren gestellt werden, die für die jeweilige Erkrankung vorliegen.
Laborwerte
Da die Leber mit dem Abbau des Alkohols überfordert ist, wird sie durch nicht mehr vollständig abgebaute Stoffwechselprodukte sukzessive geschädigt. Dies läuft in mehreren Stadien ab: Zuerst bildet sich die Fettleber. Dabei ist nur die Gamma-Glutamyltransferase (γ-GT) erhöht. Bei der Fettleberhepatitis steigen auch Aspartat-Aminotransferase (GOT/ASAT), Aspartat-Aminotransferase, Alanin-Aminotransferase (GPT/ALAT)(GOT/ASAT) und Alkalische Phosphatasen (AP) an. Bei weiterer Schädigung geht fortschreitendend und irreversibel Lebergewebe unter bzw. es wird umgebaut in funktionsuntüchtiges Bindegewebe. Jetzt sind auch alle Stoffe erniedrigt, die die Leber herstellt, wie etwa Albumin, direktes Bilirubin und in der Leber synthetisierte Gerinnungsfaktoren:
Den Alkoholkonsum kann man (etwa zur Klärung der Schuldfrage nach einem Autounfall) nachweisen durch:
- direkte Blutabnahme oder einen Atemalkoholtest einige Stunden nach Alkoholeinnahme
- erhöhtes EtG ↑ (Ethylglucuronid)[53], ein neuer, seit 2003 verwendeter, empfindlicher Kurzzeitmarker. Er weist (auch einmaligen geringen) Alkoholkonsum bis zu drei Tage später nach. Man kann damit den einmaligen Konsum von einer halben Flasche Bier nachweisen, sogar wenn die Person nie zuvor oder danach je Alkohol getrunken hat
- erhöhtes CDT; dies ist ein Langzeitmarker (ab dem fünften bis zum zirka 21. Tag nachweisbar), mit CDT kann man die konsumierte Alkoholmenge in den letzten drei Wochen nachweisen oder abschätzen
- Begleitalkoholanalyse zum Nachweis längerer Trunkenheitsphasen
- erhöhtes MCV, hierbei ist eine makrozytäre Anämie Folge eines ernährungsbedingten Folsäuremangels
Veränderungsmodell von Prochaska und DiClemente
Prochaska und DiClemente postulierten in ihrem transtheoretischen Modell (TTM)[54] fünf Phasen, die ein Alkoholkranker auf dem Weg aus der Abhängigkeit durchläuft. Dabei wird davon ausgegangen, dass der Ausstieg aus der Abhängigkeit oft erst nach mehreren Anläufen gelingt. Somit handelt es sich um ein zirkuläres Modell, der Kreislauf kann mehrfach durchlaufen werden.
- Phase der Vorüberlegung (Precontemplation): Der Alkoholkranke schätzt sich in dieser Phase noch nicht als abhängig ein. Eine Behandlung erfolgt höchstens auf äußeren Druck, der Behandlungserfolg ist wahrscheinlich nicht von Dauer (wenn er dabei nicht in Phase 2 übergeht).
- Phase des Nachdenkens (Contemplation): Der Betroffene beginnt, über seinen Alkoholkonsum nachzudenken, wägt die Vorteile der Abstinenz (z. B. bessere Leberwerte, wieder akzeptiert werden) mit deren Kosten ab (z. B. Unsicherheit in Gesellschaft, Gefühle der Einsamkeit). Diese Phase ist in der Regel mit großer Ambivalenz, einem innerlichen Hin- und Hergerissensein, verbunden.
- Phase der Entscheidung (Preparation): Es kommt zu einem Entschluss, und Verhaltensziele bezüglich des Trinkverhalten werden festgelegt, z. B. völlige Abstinenz, kontrolliertes Trinken, oder weiterzumachen wie bisher (dann kommt es vorläufig zum Ausstieg aus dem Kreislauf). Konkrete Hinweise auf Handlungsmöglichkeiten sind in dieser Phase für den Betroffenen hilfreich.
- Umsetzungsphase (Action): Der Entschluss wird in die Tat umgesetzt (z. B. Entgiftung, Besuch einer Selbsthilfegruppe, Suche eines „trockenen“ Umfelds). Diese ersten Schritte sagen jedoch noch nicht viel über den Bestand der Veränderung aus.
- Phase der Aufrechterhaltung (Maintenance): Es kommt zu ersten Konfrontationen mit schwierigen „Versuchungssituationen“, in denen die vorher getroffene Entscheidung möglicherweise wieder in Frage gestellt werden kann. In dieser Phase geht es also darum, den Weg zu festigen, die Veränderungen stabil aufrechtzuerhalten, damit ein dauerhafter Ausstieg (Termination) aus der Abhängigkeit erreicht wird. Alternativ kommt es zum Rückfall (Relapse). Hierbei wird der Rückfall nicht als Misserfolg, sondern als Lernmöglichkeit angesehen. Dies setzt voraus, dass der Betroffene sich mit der Rückfallsituation auseinandersetzt und weiter aktiv an der Umsetzung seiner Entscheidung (Abstinenz) arbeitet.[55]
Behandlung
Entgiftung
Die Entgiftung (Alkoholentzug) erfolgt meist stationär in einer speziellen Entgiftungsstation für Alkoholkranke. Dies hat den Vorteil, dass ein großer Teil der (u. U. auch lebensbedrohlichen) Entzugssymptome unter ärztlicher Aufsicht mit Medikamenten behandelt werden kann.
In leichteren Fällen verbreitet sich zunehmend die ambulante Entzugsbehandlung.[56]
In Deutschland üblich ist die Verwendung von „Distraneurin“ (Wirkstoff Clomethiazol, nicht zugelassen in Österreich) oder eines Präparates vom Benzodiazepin-Typ (etwa Diazepam, Clorazepat) sowie oftmals blutdrucksenkende Mittel der Wirkstoffgruppe der Imidazoline (etwa Clonidin). Unterstützend werden meist auch sedierende trizyklische Antidepressiva und nieder- oder mittelpotente Neuroleptika verabreicht. Im Delirium tremens erhält der Patient ein hochpotentes Antipsychotikum, etwa Haloperidol. Alternativ zu Clomethiazol oder Benzodiazepinen ist auch das sogenannte TT-Schema üblich, bei dem das Neuroleptikum Tiaprid und das Antiepileptikum Carbamazepin gegeben werden. Um die Gefahr von Krampfanfällen zu reduzieren, empfiehlt sich die Verwendung eines Antiepileptikums, wobei sowohl Clomethiazol als auch die Benzodiazepine selbst schon antiepileptisch wirken. Hat der Patient den Entzug überstanden, ist sein Körper vom Alkohol entgiftet. Die Sucht als solche ist damit allerdings noch nicht ausreichend bekämpft. Deshalb wird in der Klinik oft eine Langzeittherapie eingeleitet und der Kontakt mit Beratungsstellen und Selbsthilfegruppen geknüpft.
Psychotherapie
Rahmenbedingungen
Die psychotherapeutische Behandlung kann stationär (i. d. R. Langzeit-Entwöhnungstherapie) und/oder ambulant erfolgen.
Häufig empfiehlt es sich, vor einer ambulanten Psychotherapie eine stationäre Behandlung in Erwägung zu ziehen. Empfohlen wird eine stationäre Therapie vor allem dann, wenn Psyche, Körper oder sozialer Bereich schwer gestört sind, der Patient von seinem Umfeld nicht ausreichend gestützt wird oder werden kann, keine berufliche Integration besteht, die Wohnsituation nicht gesichert ist oder der Alkoholiker während ambulanter oder teilstationärer Behandlung zu Rückfällen neigt.[57] Entsprechende Therapien werden meist in speziellen Suchtkliniken als Langzeit- (10–16 Wochen)[58] oder Kurzzeittherapie durchgeführt.
Ambulante Psychotherapien (Psychoanalyse, tiefenpsychologisch fundierte Psychotherapie und Verhaltenstherapie) werden seit 1996 von Kostenträgern (Krankenkassen) übernommen. Voraussetzung für die ambulante Behandlung war bisher eine mittelfristige Abstinenz von mindestens zwei bis drei Monaten. Am 14. April 2011 beschloss der Gemeinsame Bundesausschuss, dass Alkoholkranke in Zukunft nicht mehr abstinent sein müssen, um eine Psychotherapie zu beginnen, wenn die Abstinenz auch kurzfristig (d. h. in maximal zehn Behandlungsstunden) ohne Entgiftungsbehandlung zu erreichen ist. Dies ist nach Ende der zehn Behandlungsstunden durch eine ärztliche Bescheinigung (die nicht vom Therapeuten selbst ausgestellt werden darf) anhand „geeigneter Mittel“ (i. w. Laborparameter) festzustellen, anderenfalls muss die Therapie beendet werden. Bei Rückfällen müssen „unverzüglich geeignete Behandlungsmaßnahmen zur Erreichung der Suchtmittelfreiheit bzw. Abstinenz“ ergriffen werden.[59][60]
Erste Anlaufstellen für ambulante oder stationäre Therapie sind Suchtberatungsstellen oder psychosoziale Beratungsstellen. Auch Gesundheitsämter können weiterhelfen.
Motivierende Gesprächsführung
Die motivierende Gesprächsführung (motivational interviewing) ist eine klientenzentrierte, aber direktive Technik zum Aufbau einer intrinsischen Motivation zur Abstinenz. Sie ist daher vor allem in der Phase von Bedeutung, in der der Alkoholkranke selbst noch kein Problembewusstsein entwickelt hat oder bezüglich der Abstinenz ambivalent ist (siehe auch den Abschnitt Veränderungsmodell nach Prochaska und DiClemente in diesem Artikel).
Kognitive Verhaltenstherapie
Bei der Behandlung von Alkoholkranken können u. a. folgende kognitiv-verhaltenstherapeutische Strategien zum Einsatz kommen:[24]
- Expositions- bzw. Alkoholablehnungstraining
- Herausarbeiten der individuellen Erwartungshaltungen
- Kognitives Umstrukturieren
- Erkennen internaler Auslöser
- Copingstrategien für den Umgang mit internalen Auslösern entwickeln
- Generalisierungen auflösen
- Entspannungstraining
bei Alexithymie:
- kognitives Differenzieren von Gefühlen
- Wahrnehmungs- und Verbalisierungsübungen (Erlebnis-/gefühlaktivierende Maßnahmen, Finden von Ausdrucksmöglichkeiten)
bei Sensation Seeking:
- Entwickeln eines neuen Freizeitverhaltens
- Stimulus-Ersatz für „Drogen-High“ suchen
Psychoanalyse und tiefenpsychologisch fundierte Psychotherapie
Psychodynamische Psychotherapien gehen davon aus, dass unbewusste Konflikte und Defizite im Strukturniveau die Ursachen für psychische Erkrankungen sind. Ziel einer Therapie ist es, Defizite auszugleichen und dem Betroffenen seine Konflikte bewusst zu machen. Für die Sucht sehen psychoanalytische Theorien unterschiedliche Ursachen an. So wird die Sucht häufig als Abwehr gegen eine Depression verstanden. Aber auch psychotraumatische Ursachen können aus Sicht der Psychoanalyse eine Sucht unterstützen.
Weitere Psychotherapiemethoden
Psychoedukation ist in der Regel Teil jeder Psychotherapie und bedeutet Aufklärung des Patienten über seine Krankheit und deren Auswirkungen auf seinen Körper, seine Psyche und die seines Umfeldes sowie die Auswirkungen auf die Gesellschaft. Das Verstehen der Alkoholkrankheit durch den Patienten ist eine wichtige Voraussetzung für deren Bekämpfung. Auch kann so ein sich anbahnender Rückfall frühzeitig und besser erkannt werden. Die Motivation steigt, sich selbst und anderen keinen Schaden durch den Alkoholismus mehr zufügen zu wollen.
Paar- und Familientherapie: Die partnerschaftliche Beziehung und eventuell vorhandene Kinder haben in der Regel unter dem Alkoholismus des Menschen in der Regel schwer gelitten. Unzuverlässigkeit, Unberechenbarkeit und eventuell Gewalt sowie die Co-Abhängigkeit haben das Vertrauen erschüttert und die Familie belastet und erschüttert. Die Therapie hilft nicht nur der Familie, sich selbst wieder zu stabilisieren, sondern auch dem Alkoholiker, ein sicheres und stabiles Umfeld zu bieten.
Selbsthilfegruppen
Seit vielen Jahren haben sich Selbsthilfegruppen wie Anonyme Alkoholiker, Blaues Kreuz, Guttempler oder Kreuzbund bewährt. Hier treffen sich in regelmäßigen Abständen trockene und auch nicht-trockene Alkoholiker, die über ihr gemeinsames Problem (und ihre persönlichen Probleme) sprechen. Beim Kreuzbund e. V. wird auch die Familie miteinbezogen. Selbsthilfegruppen wirken sehr unterstützend auf den Therapieerfolg. Manchmal können sie sogar als Alternative zur klassischen Therapie in Betracht kommen, besonders, wenn der Patient genügend Rückhalt durch Familie und Freunde hat.
Alkoholabhängigkeit ist immer auch Interaktion mit den Mitmenschen. Diese sind deshalb in die Behandlung einzubeziehen. Lebenspartner, Kinder und ggf. Kollegen spielen bei der Änderung auch des eigenen Verhaltens eine wichtige Rolle. Auch für Angehörige und Freunde von Alkoholikern gibt es Selbsthilfegruppen, sowohl gemeinsam mit wie auch getrennt von den Selbsthilfeangeboten für Alkoholkranke, etwa Al-Anon.
Das Zwölf-Schritte-Programm der Anonymen Alkoholiker hat auch in Kliniken Einzug gehalten. Dessen Ansatz ist ein Weg zur geistigen Gesundung über einen verhaltensbezogenen, kognitiven und spirituellen Weg. Bei Schwerabhängigen (soweit man davon sprechen kann) ohne psychische Begleitkrankheiten zeigt sich hier eine Überlegenheit gegenüber der kognitiven Verhaltenstherapie.[57]
Medikamente bei der Alkoholentwöhnung
Bei Alkoholkranken ist die Übertragung vieler Botenstoffe im Gehirn gestört. Beispielsweise erhöht sich die Anzahl der Glutamat-Bindungsstellen.[61] Daher wird versucht, dort mit verschiedenen Medikamenten regulierend einzugreifen und so die psychischen Entzugserscheinungen zu mildern. Andererseits wird mit Medikamenten wie Disulfiram eine Abneigung gegen Alkohol erzeugt.
Acamprosat
Acamprosat (Campral® in D,A,CH) wird als Anti-Craving-Substanz eingesetzt. Es dämpft die durch Überschuss an Glutamat bedingte Übererregbarkeit des Gehirns und greift in das „Belohnungssystem“ ein (Belohnungsgefühl durch Alkohol bleibt aus).[62] In verschiedenen Studien war Acamprosat gegenüber Placebo deutlich wirksam.[63] Allerdings sprechen längst nicht alle Patienten darauf an.[64][65]
Naltrexon
Naltrexon, ebenfalls eine Anti-Craving-Substanz, ist ein ursprünglich zum Opioid-Entzug verwendetes Medikament. Es wurde im Jahr 2010 zur Rückfallverhütung zugelassen. Es wird erfolgreich eingesetzt. Alkoholiker, die mit Naltrexon behandelt werden bleiben zu etwa 30 % mehr trocken als die nichtbehandelte Kontrollgruppe.[66][67][68][69]
Disulfiram
Einen anderen Ansatz hat das schon sehr lange eingesetzte Disulfiram (Antabus®). Durch Hemmung des Enzyms Aldehyddehydrogenase, welches beim Abbau des Alkohols benötigt wird, steigt bei Konsum von Alkohol der Spiegel von Acetaldehyd. Das verursacht Vergiftungserscheinungen wie schwere Kopfschmerzen und Brechreiz.[70] Das soll das Trinken unmöglich machen. Die Vergiftung kann aber auch vital gefährlich werden.[71]
Baclofen
Das Muskelrelaxans Baclofen wurde zuerst von dem amerikanischen Arzt Olivier Ameisen zur Behandlung seiner eigenen Alkoholsucht verwendet. Da er damit erfolgreich war, setzte er es auch bei Patienten ein.[72] Es eignet sich besonders für Alkoholiker mit Leberzirrhose, da es kaum über die Leber verstoffwechselt wird.[73]
Antidepressiva
Aktuell wird untersucht, ob Medikamente, die in den Stoffwechsel des Botenstoffs Serotonin eingreifen (z. B. Serotoninwiederaufnahmehemmer wie etwa Fluoxetin), zur Behandlung der Alkoholabhängigkeit geeignet sind.[74]
Unabhängig davon ist eine Therapie mit diesen sinnvoll, wenn als Begleiterkrankung eine Depression vorliegt. Dabei ist es unerheblich, ob sie vorher schon bestand oder erst durch die Alkoholkrankheit ausgelöst wurde. Eine ausgeglichene Stimmung ist sehr wichtig für die künftige Trockenheit.
Weitere medizinische Verfahren
Aktuell erhoffen Forscher Erfolge bei der Suchtbekämpfung durch die körpereigene Substanz GDNF, die direkt ins Gehirn gespritzt helfen soll, um das Verlangen nach Alkohol zu stoppen. Bislang verliefen Tests an Ratten, denen der Wachstumsfaktor injiziert wurde, erfolgreich. Man hofft, diese Erkenntnis auch auf den Menschen übertragen zu können, da der Alkoholsucht bei Ratten ähnliche Prozesse zugrunde liegen wie bei Menschen.[31] Zur Behandlung bei Suchtkrankheiten werden auch Akupunktur und Ohrakupunktur angewendet. Ein wissenschaftlicher Nachweis der Wirksamkeit steht jedoch aus. Eine leichte Verbesserung des Therapieerfolgs wurde zwar festgestellt, wird aber bisher auf die durch die Akupunktur entstehende Bindung des Klienten an den Therapeuten zurückgeführt.[75]
Rückfall
Formen des Rückfalls
Es kann zwischen verschiedenen Formen des Rückfalls unterschieden werden:[55]
- Enge Rückfalldefinition: Hier wird jeglicher Konsum des Suchtmittels nach einer Phase der Abstinenz als Rückfall angesehen.
- Trockener Rückfall: Wenn der Betroffene in sein altes Verhalten (z. B. Großspurigkeit, Sprunghaftigkeit, rigide und schnelle Urteile über andere) zurückfällt, ohne jedoch zu trinken.
- Fehltritt (lapse): Kurzfristiger und geringfügigier Alkoholkonsum, der (bei ernsthafter Reflexion und Anknüpfen an die Abstinenz) ein einmaliger Vorfall bleiben kann.
- Schwerer Rückfall (relapse): Rückfall in alte Trinkmuster in Bezug auf Menge, Trinkfrequenz und Trinkdauer.
- Schleichender Rückfall: Hier steht am Anfang der Versuch, kontrolliert zu trinken. Nach scheinbarem Erfolg kommt es jedoch zu einem Abrutschen in alte Trinkgewohnheiten mit zunehmenden körperlichen und psychischen Entzugserscheinungen.
Ursachen des Rückfalls
Klassische Konditionierung
Nach dem Konzept der Klassischen Konditionierung wird davon ausgegangen, dass der Rückfall durch eine konditionierte Entzugserscheinung ausgelöst werden kann.[76] Während der Zeit des Substanzmissbrauchs werden die körperliche (entzugsbedingte) Stoffwechselstörung (unkonditionierter Reiz) und das dabei empfundene Bedürfnis nach Alkohol (unkonditionierte Reaktion) mit den in der jeweiligen Situation regelmäßig auftretenden Reizen (z. B. Stimmungen, Umgebungssituationen, Personen) verknüpft. Ist diese Verbindung einmal etabliert (konditioniert), reicht es aus, dass der Alkoholkranke diesen entsprechenden Reizen (z. B. bestimmte Kneipe, konditionierter Reiz) ausgesetzt ist, damit das Bedürfnis nach Alkohol (konditionierte Reaktion, Craving) auftritt. Die körperliche Grundlage (Stoffwechselstörung) muss dazu nicht mehr vorhanden sein. Die konditionierte Entzugserscheinung wurde zum diskriminativen Hinweisreiz (d. h., es wurde gelernt, dass in dieser Situation Alkoholkonsum zur Beseitigung der negativen Empfindungen führt, vgl. operante Konditionierung). Dies erklärt, warum es auch nach langen Jahren der Abstinenz in bestimmten Situationen zum Rückfall kommen kann. Diese Theorie liefert jedoch noch keine Erklärung dafür, warum nicht jeder konditionierte Reiz automatisch zu einem erneuten Konsum führt und warum es nicht bei jedem Fehltritt zum Rückfall kommt.
Kognitiv-behaviorales Rückfall-Modell von Marlatt und Gordon
Marlatt und Gordon (1985)[77] gehen davon aus, dass ein Rückfall nicht plötzlich auftritt, sondern sich über längere Zeit vorbereitet. In ihrem Modell greifen sie auf Konzepte der sozialkognitiven Lerntheorie von Bandura zurück.[78] Das Modell beinhaltet folgende Komponenten, die die Wahrscheinlichkeit eines Rückfalls beeinflussen:
- Konfrontation mit einer Risikosituation (high risk situation, z. B. negative Gefühle, soziale Konflikte oder soziale Verführung)
- Bewältigungsstrategien (coping response) für den Umgang mit der Risikosituation
- Einschätzung der eigenen Fähigkeiten zur Bewältigung der Situation (Selbstwirksamkeitserwartung, self-efficacy)
- Erwartungen bezüglich der unmittelbaren Wirkungen des Alkohols (Ergebniserwartung, outcome-expectancies)
- Abstinenz-Verletzungs-Effekt (abstinence violation syndrome).
Ist der Betroffene einer Risikosituation ausgesetzt, wird er diese entweder bewältigen (Coping) oder nicht. Die Bewältigung führt zu einer erhöhten Selbstwirksamkeitserwartung und insgesamt zu einer geringeren Wahrscheinlichkeit eines Rückfalls.
Wird die Situation nicht bewältigt, kommt es zu einer Abnahme der Selbstwirksamkeitserwartung, die Situation ohne Alkohol in den Griff zu kriegen. Positive Erwartungen an den Substanzkonsum (z. B. „dann werde ich mich besser fühlen“) werden aktualisiert, und es kommt zum Substanzkonsum (lapse). In Folge kann es zu einer problematischen psychischen Verarbeitung, dem Abstinenz-Verletzungs-Effekt (abstination violation syndrome) kommen. Durch den Vorfall (lapse) kommt es zum Widerspruch (kognitive Dissonanz) zwischen dem Selbstbild des Betroffenen („Ich will abstinent leben“) und dem konkreten Verhalten (Alkoholkonsum). Dieser Konflikt kann nur durch die Änderung des Verhaltens (Abstinenz) oder des Selbstbildes („Ich bin eben ein Trinker“) aufgelöst werden. Im letzteren Fall sieht man sich selbst als Ursache für das Trinken (internale Attribution: „Ich bin ein Versager“), was zu Selbstwertminderung, Schuld und Schamgefühlen und letztlich einer erhöhten Wahrscheinlichkeit für einen vollständigen Rückfall (relapse) führt. Gelingt es demjenigen jedoch, den Fehltritt „konstruktiv“ zu verarbeiten (z. B. „das ist jetzt keine Katastrophe, ich kann daraus lernen und es beim nächsten Mal anders machen“), kann der Rückfall u. U. aufgefangen werden und zum Vorfall (prolapse) werden. D. h. es kommt zur Rückkehr auf den Weg zur Abstinenz. Somit spielen kognitive Faktoren nach Marlatt und Gordon eine entscheidende Rolle bei der Rückfallprävention.
Als weiterer Risikofaktor wird ein dauerhaft unausgeglichener Lebensstil (unbalanced lifestile) beschrieben, bei dem die täglichen Belastungen nicht durch stabilisierende Aktivitäten oder Entlastungsmöglichkeiten ausgeglichen werden. Hierzu zählt auch die Rückkehr zu ungünstigen Gewohnheiten, wie z. B. sozialer Rückzug oder häufiger Fernsehkonsum, was zu Unzufriedenheit und dem Wunsch nach unmittelbarer Bedürfnisbefriedigung führen kann.
Das Modell bietet somit verschiedene Ansatzpunkte für die Prävention von Rückfällen im Rahmen einer kognitiv-verhaltenstherapeutischen Behandlung (z. B. Änderungen des Lebensstils, Erlernen von Bewältigungsstrategien oder kognitive Umstrukturierung).[55]
Prognose
Der Erfolg hängt meist mehr von der Motivation des Süchtigen ab als von der Art und Dauer der Therapie. Je eher eine Alkoholkrankheit behandelt wird, desto besser ist die Erfolgsaussicht. Ist der Patient einsichtig und hat den starken Wunsch mit dem Trinken aufzuhören, hat er gute Chancen. Etwa 15 Prozent schaffen es, langfristig abstinent zu bleiben, während bis zu 85 Prozent aller nur entgifteten alkoholabhängigen Patienten rückfällig werden.[79] Vor allem im ersten halben Jahr nach einer Entgiftung ist die Wahrscheinlichkeit sehr hoch, rückfällig zu werden.[80] Entwöhnungstherapie bessert die Chancen erheblich. Die unterstützende Behandlung mit Medikamenten (Anti-Craving-Substanzen) (siehe dort) nach Langzeittherapie verspricht noch bessere Erfolge.[63]
Schwere Rückfälle machen erneuten Entzug mit anschließender Therapie unumgänglich. Viele Patienten gelangen erst nach mehreren Therapiemaßnahmen zu stabiler Trockenheit. Rückfälle sind auch nach Jahren und sogar Jahrzehnten noch möglich. Heilung im eigentlichen Sinne gibt es somit nicht. Die Krankheit kann durch Abstinenz gestoppt, aber nicht geheilt werden.
Abstinenz
Trockenen, also vom Alkohol abstinent lebenden Alkoholkranken wird von Fachkliniken, Selbsthilfegruppen und Therapeuten totale Abstinenz von allen alkoholhaltigen Lebensmitteln empfohlen, weil laut Erfahrungsberichten schon geringe Mengen Alkohol das Verlangen nach mehr auslösen können. So kann der alte Kreislauf von Abhängigkeit neu entstehen; manchmal reicht eine Praline mit Alkohol aus. Das kann sogar nach Jahrzehnten der Abstinenz geschehen.
Das gilt auch für „alkoholfreies Bier“ und andere Getränke wie Wein oder Sekt, die als alkoholfrei verkauft werden. Diese enthalten oft bis zu 0,5 Prozent Alkohol; dies braucht aber nach derzeitigen Vorschriften nicht deklariert zu werden. Zudem können Geschmack und Geruch sowie die äußerliche Ähnlichkeit ein Alkoholverlangen auslösen. Ein bis zu 0,5-prozentiger Alkoholgehalt findet sich als natürliches Nebenprodukt ungekennzeichnet auch in Fruchtsäften.
Wichtig ist auch, ob der Alkohol bewusst oder unbewusst eingenommen wird. Entscheidet sich der Alkoholiker, etwas zu sich zu nehmen, obwohl es Alkohol enthält, ist der Rückfall wahrscheinlicher als bei einem reinen „Unfall“.
Kontrolliertes Trinken
Ein anderer Ansatz im Kampf gegen die Alkoholkrankheit ist das kontrollierte Trinken, im deutschen Sprachraum propagiert vor allem durch Joachim Körkel. Mit einem „10-Schritte-Programm“ soll der Kranke unter anderem die Rahmenbedingungen überprüfen, ein Trinktagebuch führen und seine Trinkziele festlegen lernen.[81]
Kritikpunkte daran sind jedoch, dass unter anderem der Begriff „kontrolliertes Trinken“ an sich nicht eindeutig festgelegt sei und außerdem dieser Therapieansatz nur von zwei bis fünf Prozent der Abhängigen über Jahre durchgehalten werden könne. Dieses Ziel zu erreichen sei wahrscheinlicher bei noch nicht abhängig gewordenen Menschen. Auch seien „kontrollierte Trinker“ in Gefahr, dass sich ihre Sucht verstärke oder verfestige. Zudem erholten sich die geschädigten Organe erst nach langer Abstinenz. Fazit: Das kontrollierte Trinken könne als generelles Behandlungsprinzip für Alkoholabhängige nicht empfohlen werden.[82][83]
Vorbeugung
Angesichts der hohen Verbreitung der Alkoholkrankheit und der daraus entstehenden Folgen entwickelten Anfang der 1970er Jahre erste Firmen Alkoholpräventionsprogramme. In vielen, aber noch nicht allen Betrieben gibt es Ansprechpartner, oft aus dem Kreis der Belegschaft, als betriebliche Suchthelfer und Suchtbeauftragte mit entsprechenden Fort- und Weiterbildungen, die zusammen mit dem Betriebsarzt arbeiten. Sie können Partner für vertrauliche Gespräche sein, aber auch bei disziplinarischen Gesprächen mit auffällig gewordenen Mitarbeitern und deren Vorgesetzten zugegen sein und über das weitere Vorgehen mit beraten. Zum Beispiel hat die Universität Münster eine detaillierte Dienstvereinbarung, wie im Falle von suchtauffälligen Mitarbeitern vorgegangen wird.[84]
In vielen europäischen Ländern laufen koordinierte Aufklärungskampagnen zum Thema Alkohol, in Deutschland ist z. B. bekannt: „Alkohol? Kenn Dein Limit!“[85]
Experten der Weltgesundheitsorganisation stellten außerdem fest, dass hohe Alkoholpreise den Alkoholkonsum bei Jugendlichen vermindern (siehe auch: Alkoholmissbrauch bei Jugendlichen). Auch das Binge Drinking also Trinkgelage und exzessives Rauschtrinken werden dadurch reduziert. Ein komplettes Verbot (Prohibition) löst das Problem nicht. Die Prohibition in den Vereinigten Staaten hat gezeigt, dass Schmuggel und Schwarzbrennerei dies unterwandern können und der Alkoholkonsum in der Illegalität noch schwerer zu kontrollieren ist. Die Kommission sieht die Werbung für alkoholische Getränke sehr problematisch. Auch die Verknüpfung mit Sponsorschaften und andere positive Darstellungen von Alkohol fördern den Konsum.[86]
Verbreitung und Ausmaß der Krankheit
Weltweit

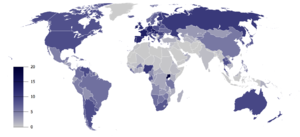
In vielen Ländern sind substanzgebundene Störungen ein großes Problem. „Die am meisten verbreitete suchterzeugende Substanz bei behandlungsbedürftigen Patienten ist Alkohol.“[88] Im Vereinigten Königreich wurde die Zahl der „abhängigen Trinker“ für das Jahr 2001 auf über 2,8 Millionen geschätzt.
Ungefähr 12 % der Erwachsenen in den USA hatten mindestens eine Zeitlang in ihrem Leben Probleme mit Alkoholabhängigkeit.[89] Die Weltgesundheitsorganisation schätzt, dass weltweit ungefähr 140 Millionen Menschen alkoholabhängig sind.[90][91] In den Vereinigten Staaten und Europa erfüllen 10 bis 20 % der Männer und fünf bis zehn Prozent der Frauen irgendwann in ihrem Leben die Kriterien für Alkoholismus.[92]
Medizin und andere Wissenschaften sind sich einig, dass Alkoholismus eine Krankheit ist. Beispielsweise nennt die American Medical Association Alkohol explizit eine Droge und urteilt, dass Drogenabhängigkeit eine chronische, wiederkehrende Krankheit des Gehirns ist, beschrieben durch zwanghafte Suche nach der Droge und deren Gebrauch trotz oft verheerender Folgen.[93]
Alkoholismus ist zwar bei Männern häufiger als bei Frauen, allerdings hat der Anteil der Frauen in den vergangenen Jahrzehnten zugenommen.[94]
Europäische Union
7,4 % der gesundheitlichen Störungen und vorzeitigen Todesfälle in Europa werden auf Alkohol zurück geführt. Damit steht er an dritter Stelle als Ursache für vorzeitiges Versterben nach Tabakkonsum und Bluthochdruck. Er ist zugleich die häufigste Todesursache bei jungen Männern in der EU.[95] Geschätzt wird, dass ca. 55 Millionen Menschen in der EU Alkohol in riskanter Weise konsumieren (ICD10: F10.1) und weitere 23 Millionen abhängig sind. In der Region wird mit elf Litern reinem Alkohol pro Kopf doppelt so viel getrunken wie im weltweiten Durchschnitt. Der Anstieg des Binge Drinking (Komasaufen) unter Jugendlichen zwischen 1997 und 2007 ist dramatisch. Auch unter Erwachsenen wird es vermehrt praktiziert. Nach einer Erhebung der WHO im Jahr 2003 beschrieben sich über 38 % der männlichen Trinker in Polen und 30 % der männlichen Trinker in Ungarn als wöchentliche Binge Drinker, in Großbritannien sind es noch 24 %, in Spanien hingegen nur 8,5 %. Alkohol und seine Folgekrankheiten verursachen in diesem Gebiet etwa 195.000 Tote jährlich.[96]
Deutschland
Die erste (bekannt gewordene) Welle hohen Alkoholkonsums war in Deutschland die sogenannte Branntweinpest im 19. Jahrhundert. Bis heute schwankt der Verbrauch und wird häufig unterschätzt. Nachdem zu Beginn der 1990er Jahre der absolute Alkoholverbrauch pro Kopf zurückgegangen war, hat er sich aktuell bei etwas unter 10 Litern pro Kopf und Jahr stabilisiert. Damit steht Deutschland international in der Spitzengruppe.[97] Die Deutsche Hauptstelle für Suchtfragen (DHS) nannte für 2009 (in ihrem Jahrbuch 2011) folgende Zahlen: 73.000 vorzeitige Todesfälle durch Alkohol; Jahresverbrauch an reinem Alkohol pro Kopf (vom Baby bis zum Greis) 9,7 Liter = ca. 300 Flaschen Bier = 60 Liter Wein mit zwölf Volumenprozent Alkohol. Im europäischen Vergleich belegt Deutschland damit den 11. Platz nach Tschechien, Estland, Irland, Frankreich, Österreich, Portugal, Ungarn, Slowenien, Litauen und Luxemburg, wo durchschnittlich noch mehr getrunken wird.[98]
Nach aktuellen Schätzungen gibt es zwischen 1,3 und 2,5 Millionen alkoholabhängige Menschen in Deutschland, davon 30 Prozent Frauen. Etwa 9,5 Millionen Menschen konsumieren Alkohol in riskanter (gesundheitsgefährdender) Weise, nehmen also mehr als 24 g (Männer) bzw. 12 g (Frauen) reinen Alkohol pro Tag zu sich.[7] Etwa 5,9 Millionen Bundesbürger konsumieren mehr als 30 g (Männer) bzw. 20 g (Frauen) täglich.[99]
Quellen beziffern die Zahl der Toten durch Alkoholkonsum unterschiedlich. Das Statistische Bundesamt zählte im Jahr 2000 16.000 Tote durch Alkoholkonsum; dabei trat der Tod in 9550 Fällen durch Leberzirrhose ein. Das Deutsche Rote Kreuz berichtet von 40.000 Todesfällen, davon 17.000 an Leberzirrhose. Der Drogen- und Suchtbericht 2009 der Drogenbeauftragten der deutschen Bundesregierung spricht sogar von mindestens 73.000 Toten als Folge übermäßigen Alkoholkonsums in Deutschland (zum Vergleich: Drogentod durch illegale Drogen = 1477 Fälle, Tod als Folge des Tabakrauchens = 110.000 Fälle).[7]
Nach einer Studie des Krankenhauses »Charité« in Berlin trinken 58 % aller Frauen während der Schwangerschaft Alkohol. 10.000 Kinder kommen alkoholgeschädigt zur Welt, davon 4000 mit dem Vollbild des fetalen Alkoholsyndroms (FES).[100][101]
Man schätzt, dass etwa 250.000 Kinder, Jugendliche und junge Erwachsene unter 25 Jahren stark alkoholgefährdet oder schon abhängig sind. Nach einer Befragung aus dem Jahre 2008 konsumieren 6,8 % der Jugendlichen zwischen 12 und 17 Jahren eine selbst für Erwachsene riskante Alkoholmenge.[102]
Das Robert Koch Institut schätzte 2004 den jährlichen volkswirtschaftlichen Schaden auf 20 Milliarden Euro; Michael Adams schätzt die direkten Kosten bei Alkoholsucht (Behandlungskosten der verursachten Krankheiten) auf zehn Milliarden Euro, die Folgekosten (Arbeitsausfall, Frührente, Krankentagegeld) belaufen sich auf 16,7 Milliarden Euro.[103][104]
Andere Schätzungen kommen auf 15 bis 40 Milliarden Euro. Dem stehen ca. 2,2 Milliarden Euro staatliche Einnahmen durch Alkoholsteuern sowie ca. 2,5 Milliarden Euro Mehrwertsteuer gegenüber. Die Alkoholindustrie in Deutschland setzt zwischen 15 und 17 Milliarden Euro um und beschäftigt rund 85.000 Menschen. Das gesellschaftliche Ausmaß des Alkoholismus bei älteren Menschen wurde früher unterschätzt. Aufgrund der gestiegenen Lebenserwartung und der demografischen Entwicklung kann man nicht von einer sich selbst begrenzenden Krankheit ausgehen. Weltweit beträgt die Sterbequote durch Alkohol (inkl. Verkehrsunfällen, Krebs usw.) eins zu 25. In Europa stirbt einer von zehn Menschen vorzeitig an Folgen des Alkoholkonsums.[105]
Schweiz
In der Schweiz ergab eine Untersuchung aus dem Jahr 2003, dass bereits 80 % der Fünfzehnjährigen regelmäßig Alkohol trinken, wobei die Abgabe von alkoholhaltigen Getränken wie in Deutschland geregelt ist. Danach ist die Abgabe von Bier und Wein unter 16, die Abgabe von Spirituosen unter 18 Jahren verboten. Die Eidgenössische Alkoholverwaltung sendet deshalb regelmäßig Testkäufer aus.[106]
Der Gesamtalkoholkonsum ist seit Jahrzehnten leicht rückläufig, betrug im Jahr 2008 8,6 Liter pro Einwohner. Die Alkoholprävention und -therapie wird zu einem großen Teil aus dem sogenannten Alkoholzehntel, einem Anteil der Alkoholsteuer, finanziert. Für das Jahr 2010 werden daraus zur Vorbeugung der Alkoholkrankheit 13,7 Millionen Schweizer Franken (CHF) (10,3 Millionen Euro) investiert, in die Therapie 12,7 Millionen Franken (€ 9,6 Millionen).[106]
Nach Informationen der Schweizerischen Fachstelle für Alkohol in Lausanne (SFA) beläuft sich die Zahl der Alkoholkranken in der Schweiz auf ca. 600.000 Personen, was 7,7 % der Gesamtbevölkerung entspricht, weitere 300.000 gelten als gefährdet. Medizinische Behandlungen, Therapien und alkoholbedingte Unfälle verursachen jedes Jahr Kosten von rund 700 Millionen Schweizer Franken. Die Hälfte des verkauften Alkohols wurde von einem Achtel der Bevölkerung getrunken. Siebzehn Prozent der Schweizer leben abstinent (Zahlen für das Jahr 2007).[107]
Österreich
Das Österreichische Institut zur Suchtprävention gibt an, dass etwa ein Viertel der Bevölkerung Österreichs abstinent lebt. 18 % trinken in gesundheitsgefährdendem Ausmaß, fünf Prozent der Einwohner über 16 Jahre gelten als chronisch alkoholkrank (insgesamt erkranken zehn Prozent der Bevölkerung). Letztere verbrauchen ein Drittel des in Österreich konsumierten Rein-Alkohols. Zehn Prozent der Toten sind Alkoholiker.[108] Das Bundesministerium für Gesundheit spricht hingegen davon, dass 7,5 % der erwachsenen Männer und 2,5 % der erwachsenen Frauen an Alkoholismus erkrankt sind.[109]
Die Österreicher gaben 1996 etwa 4 Milliarden Euro für alkoholische Getränke aus. Drei Viertel der Summe wurde in der Gastronomie ausgegeben, ein Viertel wurde für den häuslichen Konsum verwendet. In Österreich wird vor allem Bier (1999 108,9 Liter/Jahr; Deutschland 127,5) und Wein (1999: 30,9 Liter Liter/Jahr; Deutschland 22,9) getrunken.[110]
Literatur
- Corinna Abrolat: Schweregradbestimmung bei chronischer Alkoholabhängigkeit: Die Evaluation des EuropASI-Interviews im Hinblick auf Reliabilität und Validität an einer Stichprobe von 65 Tübinger Alkoholkranken. (PDF)
- Walter Altmannsberger: Kognitiv-verhaltenstherapeutische Rückfallprävention bei Alkoholabhängigkeit. Ein Trainingsmanual. Hogrefe Verlag, Göttingen 2004, ISBN 3-8017-1678-3, S. 17-19.
- Ingrid Arenz-Greiving: Die vergessenen Kinder. Kinder von Suchtkranken. Blaukreuz, Wuppertal 1998
- Wolfgang Beiglböck, Senta Feselmayer: F10 – Psychische und Verhaltensstörungen durch psychotrope Substanzen – Störungen durch Alkohol. In: W. Beiglböck, S. Feselmayer, E. Hohemann (Hrsg.): Handbuch der klinisch-psychologischen Behandlung. 2. Aufl., Springer-Verlag, Wien 2006, ISBN 3-211-23602-3.
- B. Croissant, K. Mann: Qualifizierter Entzug – Die stationäre Entzugsbehandlung von Alkoholabhängigen und ihre ambulante Fortführung. In: Klinikarzt. 2003; 32, S. 306–312 Thieme eJournals – Full Text Article
- Griffith Edwards (Hrsg.): Alkoholkonsum und Gemeinwohl – Strategien zur Reduzierung des schädlichen Gebrauchs in der Bevölkerung. F. Enke Verlag, Stuttgart 1997, ISBN 3-432-26651-0.
- Carola Flurschütz: Prognosefaktoren, Langzeitverlauf und Komorbidität alkoholabhängiger Frauen und Männer – Zehn-Jahres-Katamnesen. Diss. Universität Tübingen 2007 (PDF)
- Ursula Havemann-Reinecke, Siegfried Weyerer, Heribert Fleischmann (Hrsg.): Alkohol und Medikamente, Missbrauch und Abhängigkeit im Alter. Lambertus, Freiburg i. Br. 1998.
- Isabelle Katrin Hartmann: Der Langzeitverlauf nach einer kombiniert stationär-ambulanten Psychotherapie alkoholabhängiger Patienten – eine 25-Jahreskatamnese. Diss. Universität Tübingen 2005 (PDF)
- Joachim Körkel, Gunter Kruse: Rückfall bei Alkoholabhängigkeit. Psychiatrie-Verlag, Bonn 2005, ISBN 3-88414-362-X.
- Thomas Köhler: Psychotrope Substanzen (2. Teil: Alkohol). In: Verhaltenstherapie und Verhaltensmedizin. 2008, 29 (2): S. 144-165.
- S. Loeber, K. Mann: Entwicklung einer evidenzbasierten Psychotherapie bei Alkoholismus. In: Der Nervenarzt. Bd. 77/2006, S. 558–566,
- Hans Praschniker: Soziodemographischer Hintergrund, Alkoholismuskarriere, Abstinenzdauer, Selbstbild und Persönlichkeit von Genesenden Alkoholikern – eine Erkundungsstudie an Anonymen Alkoholikern in Österreich; Dissertation Universität Graz, 1984
- Kerstin Robert: Evidenzbasierte Literaturrecherche für eine Leitlinie zur Früherkennung und Frühbehandlung von riskantem Alkoholkonsum und Alkoholabhängigkeit in der hausärztlichen Praxis. Diss. Universität Tübingen 2005 (PDF)
- Dirk R. Schwoon: Umgang mit alkoholabhängigen Patienten. Psychiatrie-Verlag, Bonn 2004, ISBN 3-88414-367-0.
- E. M. Jellinek: The Disease Concept of Alcoholism. Hillhouse, New Haven 1960.
- Simon Borowiak: ALK – Fast ein medizinisches Sachbuch. Eichborn-Verlag, 2006, ISBN 3-8218-5644-0.
- Ralf Schneider: Die Suchtfibel. 15. Auflage. Schneider Verlag, Baltmannsweiler 2010, ISBN 978-3-8340-0770-4
- Wilhelm Feuerlein: Alkoholismus: Warnsignale, Vorbeugung, Therapie. 5. Auflage. C. H. Beck, München 2005, ISBN 3-406-45533-6.
- Gunter Kruse, Joachim Körkel, Ulla Schmalz: Alkoholabhängigkeit erkennen und behandeln. Mit literarischen Beispielen (Lehrbuch). 2. Auflage. Psychiatrie-Verlag, Bonn 2001, ISBN 3-88414-244-5.
- J. Lindenmeyer: Alkoholmissbrauch und -abhängigkeit. In: H. Wittchen, J. Hoyer: Klinische Psychologie & Psychotherapie. Springer Verlag, Heidelberg 2006, ISBN 3-540-28468-0.
- Dawson u. a.: Recovery from DSM-IV Alcohol Dependence: United States, 2001–2002. In: Alcohol Research & Health. 29 (2) (2006), S. 131–142. (PDF)
- G. C. Davison, J. M. Neale, M. Hautzinger: Klinische Psychologie. 7. Auflage. Beltz Psychologie Verlags Union, 2005, ISBN 3-621-27614-9.
- Hasso Spode: Alkoholismus. In: Bundeszentrale für politische Bildung (Hrsg.): Aus Politik und Zeitgeschichte. 28/2008 Alkoholismus – Aus Politik und Zeitgeschichte (APuZ 28/2008).
- Peter Sadowski: Der mündige Trinker. Selbstmanagement-Therapie für Alkoholkranke. dgvt-Verlag 2007, ISBN 978-3-87159-066-5.
- Gundula Barsch: Lehrbuch Suchtprävention: Von der Drogennaivität zur Drogenmündigkeit. Verlag Neuland, 2008, ISBN 978-3-87581-267-1.
- Deutscher Städte- und Gemeindebund: Alkoholprävention in den Städten und Gemeinden. 2009.
Weblinks
- Robert Koch Institut (2003) Beiträge zur Gesundheitsberichterstattung des Bundes Bundes-Gesundheitssurvey: Alkohol
- Bundeszentrale für gesundheitliche Aufklärung, Suchtprävention: unbedenklicher und schädlicher Alkoholkonsum, Alkoholabhängigkeit, Alkohol-Selbsttest (www.kenn-dein-limit.de)
- Thomas F. Babor, John C. Higgins-Biddle, John B. Saunders, Maristela G. Monteiro: The Alcohol Use Disorders Identification Test Guidelines for Use in Primary Care, WHO 2001
Einzelnachweise
- ↑ Fraunhofer-Institut
- ↑ 2,0 2,1 2,2 Charité
- ↑ 3,0 3,1 M. Huss: Chronische alkoholskrankheit oder Alcoholismus chronicus. C. E. Fritze, Stockholm und Leipzig 1852
- ↑ Abraham Adolf Baer: Der Alcoholismus, seine Verbreitung: und seine Wirkung auf den individuellen und socialen Organismus sowie die Mittel, ihn zu bekämpfen. A. Hirschwald, 1878
- ↑ 5,0 5,1 J. Lindenmeyer: Alkoholmissbrauch und -abhängigkeit. In: H. Wittchen, J. Hoyer: Klinische Psychologie und Psychotherapie. Springer, Berlin, 2006, ISBN 3-540-28468-0
- ↑ 6,0 6,1 George E. Vaillant: The Natural History of Alcoholism, Cambridge/Mass. 1983;
- ↑ 7,0 7,1 7,2 Bundesdrogenbeauftragte: Suchtbericht 2009, S. 38.
- ↑ G. Barsch: Alkoholismus: Modelle und deren Probleme, abgerufen 14. Oktober 2010
- ↑ E. M. Jellinek: The Disease Concept of Alcoholism, Hillhouse, (New Haven) 1960
- ↑ C. R. Cloninger, M. Bohman, S. Sigvardsson: Inheritance of alcohol abuse: cross-fostering analysis of adopted men. In: Archives of General Psychiatry 1981, S. 38:861–869.
- ↑ S. Y. Hill: Absence of Paternal Sociopathy in the Etiology of Severe Alcoholism: Is There a Type III Alcoholism? Journal of Studies Alcohol 1992; 53: 161–169
- ↑ F.-J. Kretz, K. Becke: Anästhesie und Intensivmedizin bei Kindern. 2. Auflage. Georg Thieme Verlag, 2006, ISBN 3-13-110232-2, S. 23.
- ↑ Weshalb sich Menschen unter Alkoholeinfluss riskant verhalten
- ↑ Detlev Ganten, Klaus Ruckpaul: Erkrankungen des Zentralnervensystems. Springer, 1999, ISBN 3-540-64552-7, S. 180.
- ↑ DSM-IV, 1998, S. 251.
- ↑ K. S. Kendler, C. A. Prescott, M. C. Neale, N. L. Pedersen (1997): Temperance board registration for alcohol abuse in a national sample of Swedish male twins, born 1902 to 1949. Arch Gen Psychiatry. 54(2): 178–184.
- ↑ 17,0 17,1 17,2 Lindenmayer (2005): Lieber schlau als blau, S. 75.
- ↑ Catrin Wernicke: Genetische Aspekte der Alkoholerkrankung, abgerufen 13. Oktober 2010
- ↑ F. Musshoff, D. W. Lachenmeier, P. Schmidt, R. Dettmeyer, B. Madea: Systematic Regional Study of Dopamine, Norsalsolinol, and (R/S)-Salsolinol Levels in Human Brain Areas of Alcoholics, 2005
- ↑ 20,0 20,1 Manfred V. Singer, Stephan Teyssen: Alkohol und Alkoholfolgekrankheiten: Grundlagen – Diagnostik – Therapie, Springer, Heidelberg 2005
- ↑ MAOA-uVNTR polymorphism in a Brazilian sample: Further support for the association with impulsive behaviors and alcohol dependence
- ↑ Münsters Universitätszeitung vom 17. November 1999: „Wenn Arbeit zur Sucht wird: Sozialwissenschaftler untersuchten Zusammenhang zwischen Gratifikation und Stresstrinken“
- ↑ Rainer Thomasius, Oliver Bilke: Familie und Sucht: Grundlagen – Therapiepraxis – Prävention. Schattauer, Stuttgart 2004
- ↑ 24,0 24,1 24,2 24,3 24,4 24,5 Beiglböck & Feselmayer, 2006.
- ↑ D. C. Glahn, W. R. Lovallo, P. T. Fox: Reduced Amygdala Activation in Young Adults at High Risk of Alcoholism: Studies from the Oklahoma Family Health Patterns Project. Biol Psychiatry. 2007 Jun;61(11):1306–1309
- ↑ Bühringer, 2000, S. 274.
- ↑ S. Feselmayer, W. Beiglböck (1991): Von der Suchtpersönlichkeit zum Suchtsystem – neue Erkenntnisse. Wiener Zeitschrift für Suchtforschung 6/4, S. 73–77.
- ↑ Regiona Albers: Suchtforschung: Stillen schützt vor Alkoholismus Focus online vom 25. April 2006
- ↑ J. Kornhuber, G. Erhard, B. Lenz, T. Kraus, W. Sperling, K. Bayerlein, T. Biermann, C. Stoessel (2011): Low digit ratio 2D:4D in alcohol dependent patients. PLoS ONE, Vol. 6, Nr. 4, e19332.
- ↑ Leitlinien für Diagnostik und Therapie in der Neurologie; 4. überarbeitete Auflage, Georg Thieme Verlag, Stuttgart, ISBN 978-3-13-132414-6
- ↑ 31,0 31,1 Deutsches Ärzteblatt 2001; 98: A 2732–2736 [Heft 42]
- ↑ Die Presse vom 8. Juni 2007: Bericht von Elke Schuster (Pseudonym): Mein Sohn, der Trinker. Chronik einer Selbstvernichtung
- ↑ Michael Klein: Wenn die Familie ersäuft – Kinder in suchtbelasteten Lebensgemeinschaften
- ↑ Michael Klein: Kinder aus suchtbelasteten Familien – immer noch die vergessenen Kinder? PDF, 28 Seiten, 2004.
- ↑ M. Fichtner: Dissertation Die obere gastrointestinale Blutung – Behandlungsergebnisse unter besonderer Berücksichtigung der endoskopischen Hämostase, Wittenberg 2004
- ↑ Heinz Reichmann, Janet Schmiedel und Jochen Schäfer in Management of Neuromuscular Diseases: Toxische Myopathien, abgerufen am 16. Oktober 2010
- ↑ 37,0 37,1 37,2 37,3 T. Köhler (2008), S. 156 ff.
- ↑ Versorgungsleitlinie KHK (abgerufen am 1. Juli 2011)
- ↑ S. Schwarz & T. Wetterling: Alkohol und Schlaganfall: Wirkt gering-mäßiger Konsum protektiv? . Der Nervenarzt, 2002, 73: 719–728. PDF
- ↑ M. V. Singer & S. Teyssen: Alkoholassoziierte Organschäden. Deutsches Ärzteblatt, 2001, 98 (33), S. A 2117 ff.
- ↑ Leitlinien der Deutschen Dermatologischen Gesellschaft (DDG): Rosazea, 12/2008, abgerufen 22.Oktober 2010
- ↑ A. Hamid, J. Kaur: Decreased expression of transporters reduces folate uptake across renal absorptive surfaces in experimental alcoholism. In: J. Membr. Biol.. 220, Nr. 1–3, Dezember 2007, S. 69–77. doi:10.1007/s00232-007-9075-3. PMID 18008023.
- ↑ E. Keating, C. Lemos, P. Gonçalves, F. Martel: Acute and chronic effects of some dietary bioactive compounds on folic acid uptake and on the expression of folic acid transporters by the human trophoblast cell line BeWo. In: J. Nutr. Biochem.. 19, Nr. 2, Februar 2008, S. 91–100. doi:10.1016/j.jnutbio.2007.01.007. PMID 17531458.
- ↑ T. Barbor et al. (1992): AUDIT – Alcohol Use Disorders Identification Test. Who/Psa/92.4, WHO, Genf.
- ↑ http://www.alkoholismus-hilfe.de/audit-alkohol.html (abgerufen am 27. Juni 2011)
- ↑ A. Diehl, K. Mann (2005): Früherkennung von Alkoholabhängigkeit. Deutsches Ärzteblatt, 102 (33), A 2244–A 2249.
- ↑ W. Feuerlein et al. (1999): MALT – Münchner Alkoholismustest, 2. Aufl. Hogrefe, Göttingen.
- ↑ http://www.alkoholismus-hilfe.de/cage-alkohol.html (abgerufen am 27. Juni 2011)
- ↑ Wilma Funke, Joachim Funke, Michael Klein und Reinhold Scheller Göttingen: Trierer Alkoholismusinventar (TAI). Hogrefe, 1987
- ↑ E. Beltz-Weinmann & P. Metzler (1997): FFT – Fragebogen zum funktionalen Trinken. Swets & Zeitlinger B.V. Swets Test Services, Frankfurt.
- ↑ W. Janke, G. Erdmann & W. Kallus (1985). Der Streßverarbeitungsfragebogen (SVF). Handanweisung. Göttingen: Hogrefe.
- ↑ J. Lindenmeyer (2005): Alkoholabhängigkeit. 2. Aufl., Hogrefe, Göttingen.
- ↑ Laborlexikon.de: Ethylglucuronid
- ↑ J. O. Prochaska, C. C. DiClemente & J. C. Norcross: In search of how people change. Applications to addictive behaviors. American Psychologist, 37, 1992, S. 1102–1114.
- ↑ 55,0 55,1 55,2 Altmannsberger, 2004, S. 15 ff.
- ↑ Psychische Erkrankungen in der Hausarztpraxis von Wilhelm Niebling
- ↑ 57,0 57,1 Leitlinien der Dt. Ges. f. Suchtforschung und Suchttherapie (DG-Sucht) und der Dt. Ges. f. Psychiatrie, Psychotherapie und Nervenheilkunde (DGPPN)
- ↑ Bundesversicherungsanstalt für Angestellte: Entwöhnungsbehandlung – ein Weg aus der Sucht, Berlin 2006
- ↑ http://www.g-ba.de/informationen/beschluesse/1310/#1310/ (abgerufen am 26. Juni 2011)
- ↑ http://www.bptk.de/presse/pressemitteilungen/einzelseite/artikel/ambulante-ps-1.html (abgerufen am 26. Juni 2011)
- ↑ D. Claus, J. S. Kim, M. E. Kornhuber, Y. S. Ahn: „Einfluß von Aethanol auf die Neurotransmitter Glutamat und GABA“, DOI: 10.1007/BF00343699, Springer 1982
- ↑ G. B. Collins, M. S. McAllister, K. Adury: Drug adjuncts for treating alcohol dependence. Cleve Clin J Med. 2006 Jul;73(7):641–644, 647–648, 650–651. Review. PMID 16845975
- ↑ 63,0 63,1 Kliniken Essen, Charité Campus Mitte: Alkohol und andere: Therapiekonzepte und –perspektiven in der Suchtbehandlung – Argumente wider die Resignation,abgerufen 11. Oktober 2010
- ↑ Fachinformation (Zusammenfassung der Merkmale des Arzneimittels) Campral® von Merck (Schweiz) AG – Stand: Juli 2007
- ↑ Rainer Spanagel: Die Gier nach Alkohol verhindern – Medikamente helfen dabei
- ↑ R. F. Anton: Naltrexone for the management of alcohol dependence. In: The New England Journal of Medicine. 359, Nr. 7, August 2008, S. 715–721. PMID 18703474. Volltext bei PMC: 2565602. Abgerufen am 1. August 2010.
- ↑ P. Lobmaier, H. Kornør, N. Kunøe, A. Bjørndal: Sustained-release naltrexone for opioid dependence. In: Cochrane Database Syst Rev. Nr. 2, 2008, S. CD006140. doi:10.1002/14651858.CD006140.pub2. PMID 18425938.
- ↑ S. Minozzi, L. Amato, S. Vecchi, M. Davoli, U. Kirchmayer, A. Verster: Oral naltrexone maintenance treatment for opioid dependence. In: Cochrane Database Syst Rev. Nr. 1, 2006, S. CD001333. doi:10.1002/14651858.CD001333.pub2. PMID 16437431.
- ↑ Y. Adi, A. Juarez-Garcia, D. Wang et al.: Oral naltrexone as a treatment for relapse prevention in formerly opioid-dependent drug users: a systematic review and economic evaluation. In: Health Technol Assess. 11, Nr. 6, Februar 2007, S. iii–iv, 1–85. PMID 17280624.
- ↑ Fachinformation für Antabus im Arzneimittelkompendium der Schweiz
- ↑ Fachinformation Antabus® Dispergetten, Fa. Nycomed
- ↑ Stern, 1. September 2009: Vorstoß eines Mediziners – Baclofen – ein Medikament gegen Alkoholsucht?
- ↑ Giovanni Addolorato, Lorenzo Leggio, Anna Ferrulli et al.: Effectiveness and safety of baclofen for maintenance of alcohol abstinence in alcohol-dependent patients with liver cirrhosis: randomised, double-blind controlled study, doi:10.1016/S0140-6736(07)61814-5
- ↑ S. H. Williams: Medications for Treating Alcohol Dependence Volltext (englisch)
- ↑ H. Bukh, W. Busche, J. Feldkamp, U. Koch: Ergebnisse einer Studie zur ambulanten Akupunkturbehandlung von Alkohol- und Medikamentenabhängigen Klienten in einer Beratungsstelle. Suchttherapie 2001; 2, Georg Thieme Verlag, Stuttgart/New York, ISSN 1439-9903
- ↑ G. Bühringer (1994): Missbrauch und Abhängigkeit von illegalen Drogen und Medikamenten. In: H. Reinecker (Hrsg.): Lehrbuch der klinischen Psychologie. Hogrefe, Göttingen, S. 299–325.
- ↑ Marlatt, G.A. & Gordon, J.R. (1985): Relapse prevention: maintenance strategies in the treatment of addictive behaviors. Guilford, New York.
- ↑ G. Bühringer, 2000.
- ↑ M. Bottlender: One drink, one drunk – Ist kontrolliertes Trinken möglich? PPmP Psychotherapie, Psychosomatik, Medizinische Psychologie 2007; 57 (1): S. 32–38
- ↑ C. Veltrup (1995): Eine empirische Analyse des Rückfallgeschehens bei entzugsbehandelten Alkoholabhängigen. In: Körkel, Lauer & Scheller (Hrsg.): Sucht und Rückfall. Enke, Stuttgart, S. 25–35.
- ↑ Kontrolliertes-Trinken.de: Selbstlernprogramm: 10-Schritte-Programm zum selbstkontrollierten Trinken, abgerufen am 11. Oktober 2010.
- ↑ Wilhelm Feuerlein: Alkoholismus: Warnsignale – Vorbeugung – Therapie, C. H. Beck, München 2005
- ↑ Psychotherapie, Psychosomatik, Medizinische Psychologie (2007, 57:32–38)
- ↑ Westfälische Wilhelms-Universität Münster: Dienstvereinbarung Sucht, abgerufen 12. Oktober 2010
- ↑ Alkohol? Kenn Dein Limit!
- ↑ WHO Expert Committee on problems related to alcohol consumption, second report, Genf 2007
- ↑ Catherine Le Galès-Camus: Global Status Report on Alcohol 2004 (PDF), World Health Organization 2004, ISBN 92-4-156272-2
- ↑ Treatments of psychiatric disorders, 3, Washington, DC: American Psychiatric Press 2001, ISBN 978-0-88048-910-2
- ↑ Hasin D et al.: Prevalence, Correlates, Disability, and Comorbidity of DSM-IV Alcohol Abuse and Dependence in the United States. In: Archives of General Psychiatry. 64, Nr. 7, 2007, S. 830. doi:10.1001/archpsyc.64.7.830. PMID 17606817.
- ↑ Gro Harlem Brundtland: WHO European Ministerial Conference on Young People and Alcohol. World Health Organisation. 19. Februar 2001. Abgerufen am 8. November 2010.
- ↑ Ms Leanne Riley: WHO to meet beverage company representatives to discuss health-related alcohol issues. World Health Organisation. 31. Januar 2003. Abgerufen am 8. November 2010.
- ↑ alcoholism. Encyclopædia Britannica. 2010. Abgerufen am 8. November 2010.
- ↑ Nora Volkow: Science of Addiction (PDF) American Medical Association. Abgerufen am 8. November 2010.
- ↑ H. Walter, K. Gutierrez, K. Ramskogler, I. Hertling, A. Dvorak, O.M. Lesch: Gender-specific differences in alcoholism: implications for treatment. In: Archives of Women's Mental Health. 6, Nr. 4, November 2003, S. 253–258. doi:10.1007/s00737-003-0014-8. PMID 14628177.
- ↑ Deutsche Hauptstelle für Suchtgefahren: Alkohol in Europa, Hamm 2007
- ↑ European Commission for Health and Consumer Protection 2007: Factsheet: Harmful drinking, abgerufen 11. Oktober 2010
- ↑ Robert Koch Institut (2003) Beiträge zur Gesundheitsberichterstattung des Bundes – Bundes-Gesundheitssurvey: Alkohol
- ↑ DHS – Deutsche Hauptstelle für Suchtfragen e. V. – Pressemitteilung zum Jahrbuch Sucht 2011 vom 26. April 2011, S. 2, abgerufen am 8. Oktober 2011
- ↑ DHS – Deutsche Hauptstelle für Suchtfragen e. V. – Alkohol, aufgerufen am 27. April 2011
- ↑ Suchtbericht(S. 45)
- ↑ Bundesministerium für Gesundheit: Studie der Charité: 58 % der Schwangeren trinken Alkohol
- ↑ Bundeszentrale für Gesundheitliche Aufklärung: Die Drogenaffinität Jugendlicher in der Bundesrepublik Deutschland 2008, PDF, abgerufen 6. Oktober 2010
- ↑ Robert-Koch-Institut: „Kosten alkoholassoziierter Krankheiten“
- ↑ Abgewandelt zitiert nach: Sucht kostet 60 Milliarden Euro, Ärzte Zeitung, 27. September 2010, S. 4
- ↑ Zentrum für Suchtforschung und Mentale Gesundheit – Toronto (2009) Forscher machen Alkohol für jeden zehnten Todesfall verantwortlich
- ↑ 106,0 106,1 Eidgenössische Alkoholverwaltung EAV: Alkohol in Zahlen (Bern 2010)
- ↑ Sucht Info Schweiz: Alkoholkonsum in der Schweiz, abgerufen 12. Oktober 2010
- ↑ Österreichisches Institut zur Suchtprävention: Alkoholkonsum und Alkoholismus in Österreichabgerufen 12. Oktober 2010
- ↑ Bundesministerium für Gesundheit (A): Handbuch Alkohol Österreich, Wien 2009, abgerufen 12. Oktober 2010
- ↑ World Drink Trends 2000 Ed. – International Beverage Alcohol Consumption and Production Trends.
| Bitte den Hinweis zu Gesundheitsthemen beachten! |
| Dieser Artikel basiert ursprünglich auf dem Artikel Alkoholkrankheit aus der freien Enzyklopädie Wikipedia und steht unter der Doppellizenz GNU-Lizenz für freie Dokumentation und Creative Commons CC-BY-SA 3.0 Unported. In der Wikipedia ist eine Liste der ursprünglichen Wikipedia-Autoren verfügbar. |
