| Jewiki unterstützen. Jewiki, die größte Online-Enzyklopädie zum Judentum.
Helfen Sie Jewiki mit einer kleinen oder auch größeren Spende. Einmalig oder regelmäßig, damit die Zukunft von Jewiki gesichert bleibt ... Vielen Dank für Ihr Engagement! (→ Spendenkonten) |
How to read Jewiki in your desired language · Comment lire Jewiki dans votre langue préférée · Cómo leer Jewiki en su idioma preferido · בשפה הרצויה Jewiki כיצד לקרוא · Как читать Jewiki на предпочитаемом вами языке · كيف تقرأ Jewiki باللغة التي تريدها · Como ler o Jewiki na sua língua preferida |
Humane Papillomviren
| Humane Papillomviren | ||||
|---|---|---|---|---|
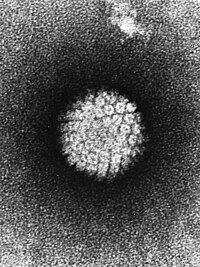
HPV im Elektronenmikroskop | ||||
| Systematik | ||||
| ||||
| Taxonomische Merkmale | ||||
| ||||
| Wissenschaftlicher Name | ||||
| human papillomaviruses (engl.) |
Humane Papillomviren (HPV, auch humane Papillomaviren, englisch human papillomaviruses) bilden eine Gruppe von DNA-Viren, die in mittlerweile mehr als 100 verschiedene Typen eingeteilt werden. Die HPV sind unbehüllte, doppelsträngige DNA-Viren (dsDNA) und gehören zur Familie der Papillomaviridae und den Gattungen Alphapapillomavirus, Betapapillomavirus und Gammapapillomavirus. Sie infizieren Epithelzellen der Haut und verschiedener Schleimhäute und können bei den infizierten Zellen ein unkontrolliertes tumorartiges Wachstum hervorrufen. Diese Tumoren sind meist gutartig und führen zur Warzenbildung an der betroffenen Haut- oder Schleimhautstelle (dem Ort der Infektion). Wenn die Infektion im Genital- oder Analbereich entsteht (i. d. R. durch Geschlechtsverkehr), kommt es zur Bildung von Genitalwarzen (z. B. Feigwarzen).
Einige HPV-Typen können jedoch auch bösartige Veränderungen hervorrufen, insbesondere Gebärmutterhalskrebs (Zervixkarzinom) bei Frauen. Vermutlich ist auch ein erheblicher Anteil der Scheiden-, Penis- und Analkarzinome Folge einer solchen HPV-Infektion. Auch an der Entstehung von Basalzellenkrebs („weißer Hautkrebs“) scheint eine HPV-Infektion begünstigend beteiligt zu sein.[1][2][3] HPV kann durch Oralverkehr auch auf die Mundschleimhaut übertragen werden und dort Mundtumoren auslösen.[4]
Die Genprodukte dieser Viren, vor allem die des E6- und E7-Gens, verhindern den programmierten Zelltod (die Apoptose) und machen eine Reparatur des DNA-Doppelstranges unmöglich. Die durch Papillomviren verursachten Hautveränderungen sind häufig nicht mit bloßem Auge zu erkennen. Besondere Probleme stellen die durch die Viren verursachten Entartungen bei unkontrolliertem Wachstum dar, zum Beispiel wenn die Körperabwehr durch eine andere Erkrankung geschwächt ist.
Humane Papillomviren wurden insbesondere in den Laboren von Harald zur Hausen (der unter anderem für die Entdeckung des Zusammenhangs mit Gebärmutterhalskrebs den Nobelpreis bekam) und Gérard Orth vom Institut Pasteur untersucht.
Virusgruppen
Bisher sind 124 HPV-Typen vollständig beschrieben. Etwa 30 davon infizieren fast ausschließlich Haut und Schleimhaut im Anogenitalbereich (Anus und Genitalien). Die genitalen HPV-Typen lassen sich generell in zwei Gruppen einteilen, die Niedrigrisiko- (low risk-) und die Hochrisiko- (high risk-)Typen. Die Einteilung geschieht aufgrund des Risikotyps: Einige wenige Erreger treten extrem gehäuft im Zusammenhang mit Karzinomen auf.
- Die Hochrisiko-Typen sind bei 99,7 % aller Fälle von Zervixkarzinomen (Krebstumoren des Gebärmutterhalses) identifiziert worden. Die Mehrheit der Zervixkarzinome (etwa 70 %) wiederum wird durch die Hochrisikotypen 16 und 18 hervorgerufen, gefolgt von den Genotypen 31 und 33.
- Die Niedrigrisiko-Typen sind fast nie direkt an der Entwicklung eines Zervixkarzinoms beteiligt. Bei multiplen Infektionen (Infektionen mit mehr als einem HPV-Genotyp) können sie aber auch in Zervixkarzinomen nachgewiesen werden, dann jedoch zusammen mit einem klinisch relevanten Hochrisikotyp.
Die Typen sind:[5]
- „low-risk“-Viren
- Zu dieser Gruppe werden HPV 6 und 11 gezählt, weil sie als Hauptverursacher von Warzen in Genitalbereich (Condylomata acuminata, auch „Feigwarzen“ genannt) keine potenziell lebensgefährlichen Erreger sind. Weitere Low-risk-Typen sind 40, 42, 43, 44, 54, 61, 70, 72, 81 und CP6108.
- „high-risk“-Viren
- Zur zweiten Gruppe gehören v. a. HPV 16, 18, 31 und 33, aber auch 35, 39, 45, 51, 52, 56, 58, 59, 68, 73 und 82. Bei beinahe jedem Auftreten eines Zervixkarzinoms (Krebserkrankung des Epithelgewebes des Gebärmutterhalses) ist mindestens eine der High-risk-HPV-Gruppen in einem HPV-Screening nachweisbar. Auch einige Krebserkrankungen im Bereich des Afters sowie des Mundes gelten als HPV-assoziiert.
- möglicherweise „high-risk“-Viren
- Hierzu werden HPV 26, 53 und 66 gezählt.
- Viren ohne eindeutige Risikozuordnung (HPV genotypes of undetermined risk)
Die IARC hat 2005 die Genotypen 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59 und 66 offiziell als krebserregend eingestuft.[6] Die gefährlichen Virusuntergruppen sind nachweislich nicht nur an der Entstehung von Gebärmutterhalskrebs beteiligt, sondern man findet sie auch bei Krebserkrankungen des Penis, der Vulva (äußeres weibliche Genital), des Anus und des Rachenraumes.
Übertragung
Die Infektion verläuft hauptsächlich über Hautkontakt, bei bestimmten Virentypen primär durch ungeschützten Sexualverkehr (Genital-, Anal- oder Oralverkehr). Die HPV-Infektion ist daher eine der häufigsten durch Geschlechtsverkehr übertragenen Infektionen, oft jedoch bleibt die Ansteckung unbemerkt. Kondome können das Ansteckungsrisiko halbieren.[7][8] Seltener werden die Viren auch durch gemeinsam benutzte Handtücher, Trinkgläser oder Zahnbürsten übertragen. Im Rahmen einer bereits bestehenden Infektion kann eine Schamhaarentfernung mittels Rasur zu einer Infektion zuvor nicht betroffener Körperregionen führen.
Häufigkeit
Bei Frauen unter 30 Jahren liegt die Infektionsrate bei bis zu 25 %. Bei über 30-Jährigen beträgt sie immer noch bis 8 %. Die HPV-Infektion heilt häufig innerhalb von Monaten bis hin zu anderthalb Jahren ab. Auch die generelle Immunitätslage der Frau spielt hierbei eine wichtige Rolle, daher haben Raucherinnen ein höheres Risiko.
Allgemeine Zahlen zu den Infektionsraten bei Männern gibt es nicht. Ursache für den Mangel an Zahlenmaterial ist das Nichtvorhandensein regulärer Vorsorgeuntersuchungen in diesem Bereich bei Männern. Bekannt ist, dass, wenn einer der Partner Läsionen aufweist, auch der andere mit hoher Wahrscheinlichkeit mit einem HPV infiziert ist. Bei bis zu 70 % der männlichen Partner einer Frau, die im HPV-Screening positiv getestet wurde, besteht ebenfalls eine Infektion, die jedoch oft nur kleinste Läsionen am Penis verursacht. Männer sind sich daher der Infektion mit dem HP-Virus oft gar nicht bewusst und bemerken diese nicht. Dennoch sind sie Überträger.
Eine vom US-Zentrum zur Krankheitskontrolle und Vorbeugung (CDC) im März 2008 vorgestellte Studie unter 838 US-Amerikanerinnen zwischen 14 und 19 Jahren zeigte, dass 18,3 % von ihnen Papillomvirenträger waren.
Krankheitsfolgen
Nach einer Infektion können Papillomviren oft jahrelang inaktiv bleiben. Dies gilt sowohl für die Low-risk- als auch für die High-risk-Viren. Das heißt, dass sich auch Wochen bis Monate bzw. bis zu einem Jahr nach einem Sexualkontakt sowohl von heterosexuellen wie auch homosexuellen Paaren Genitalwarzen bilden können und damit die Suche nach dem infektiösen Sexualpartner sehr erschwert wird. Die häufigsten Krankheitsfolgen sind Warzen, besonders Feigwarzen (Condylomata acuminata), und bei Frauen das Zervixkarzinom (Krebserkrankung des Gebärmutterhalses). Der aus Indonesien bekannt gewordene extreme Fall einer chronisch-generalisierten HPV-Infektion (Epidermodysplasia verruciformis,[9] „Baum-Mann“) wird auf eine Infektion mit Papillomviren in Kombination mit einem Gendefekt zurückgeführt; in diesem Fall überwuchert das Warzenwachstum vor allem Hände und Arme, aber auch das Gesicht mit voluminösen, holzigen Auswüchsen.[10]
HPV gehört zusammen mit dem Hepatitis-B-Virus (HBV), dem Hepatitis-C-Virus (HCV), dem Epstein-Barr-Virus (EBV), dem Humanen T-lymphotropen Virus 1 (HTLV-1) und dem Humanen Herpesvirus 8 (HHV-8, auch Kaposi-Sarkom-Herpesvirus, KSHV) zu einer Gruppe von humanen cancerogenen Viren (Onkoviren), die weltweit für 10 bis 15 Prozent aller Krebserkrankungen verantwortlich sind.[11]
Übersicht
| HPV-Typen | Krankheitsfolgen |
|---|---|
| HPV Typ 6 und 11 („low risk“) | Condylomata acuminata („Feigwarzen“, Viruswarzen der Schleimhaut) und Buschke-Löwenstein-Tumor |
| HPV Typ 6 und 11 („low risk“) sowie 16, 18 und 31 („high risk“) | Condylomata plana (werden je nach Lokalisation als CIN, VIN, VAIN, AIN und PIN bezeichnet) |
| HPV Typ 16, 18, 45 und 31 („high risk“) | Cervikale intraepitheliale Neoplasie (CIN): kann zu Gebärmutterhalskrebs (Zervixkarzinom) führen |
| HPV Typ 16 und 18 ("high risk") | Mundrachenkrebs (Oropharynxkarzinome) |
| HPV Typ 16 („high risk“) - (fast ausschließlich dieser Typ) | Bowenoide Papulose, meistens bei Männern als Penile intraepitheliale Neoplasie (PIN, Viruswarzen des Penis): kann zu Erythroplasie und Peniskarzinom führen |
| HPV Typ 16, 18, 45 und 31 („high risk“) | Vulväre intraepitheliale Neoplasie (VIN, Viruswarzen der Vulva) |
| HPV Typ 16, 18, 45 und 31 („high risk“) | Vaginale intraepitheliale Neoplasie (VAIN, Viruswarzen der Scheidenschleimhaut) |
| HPV Typ 16, 18, 45 und 31 („high risk“) | Anale intraepitheliale Neoplasie (AIN, Viruswarzen des Anus) |
| HPV Typ 13 und 32 („low risk“) | Morbus Heck (Viruswarzen der Mundschleimhaut) |
| HPV Typ 1, 2, 3 und 4 | Verruca vulgaris (gewöhnliche Hautwarze) |
| HPV Typ 1, 2, und 4 | Verruca plantaris (Plantarwarze) |
| HPV Typ 3 und 10 | Verruca plana juvenilis (juvenile flache Warzen) |
| HPV Typ 7 | „Fleischerwarze“ |
| HPV Typ 5 und 8 („intermediate risk“), sowie gelegentlich auch die anderen Typen der EV-Gruppe: 5, 8, 9, 12, 14, 15, 17, 19, 20, 21 und 47 | Epidermodysplasia verruciformis (EV) |
teilweise aus:[12]
Männer und HPV
Mehrere Studien zeigen, dass etwa 64 bis 70 % der männlichen Beziehungspartner von Frauen, die unter einer HPV-Erkrankung des Gebärmutterhalses leiden, ihrerseits HPV-assoziierte Läsionen am Penis aufweisen. HPV kann dennoch auch in der Haut des Penis oft lange unerkannt präsent bleiben. In seltenen Fällen können bösartige Veränderungen, auch Karzinome, am Penis auftreten. Da das Peniskarzinom bei beschnittenen Männern extrem selten ist, werden zurückgehaltenes (retiniertes) Smegma und wiederholte Entzündungen der Penisvorhaut und der Eichel (chronische Eichelentzündung) bei unbeschnittenen Männern als entscheidende Faktoren der in zeitlicher wie auch ursächlicher Hinsicht schrittweisen Entstehung von Krebs (Karzinogenese) angesehen. Doch auch die Infektion mit dem humanen Papillomavirus allein, sowie dem Cytomegalievirus, gelten als Verursacher.
Mehrere Studien deuten auf HPV-Infektionen als Verursacher von Mundkrebs hin. Unter anderem eine französische Studie diagnostizierte bei einer hohen Anzahl an Mundkrebspatienten auch humane Papillomviren. Als Übertragungsweg gilt hier Oralverkehr. Einen sicheren Schutz gibt es nicht. Jedoch mindert die stringente Verwendung von Kondomen vermutlich das Übertragungsrisiko, siehe auch Safer Sex.
Bei Männern, die passiven Analverkehr mit anderen Männern betreiben, können Feigwarzen auch im Bereich des Anus auftreten. Die Symptome (Juckreiz, Brennen) einer analen Ansteckung mit HPV sind zunächst nur schwer zuzuordnen, zumal die Kondylome in jenem Bereich noch schwerer zu erkennen sind. Sind sie bereits mit bloßem Auge zu sehen oder können eindeutig ertastet werden, ist das Stadium meist bereits so weit fortgeschritten, dass eine operative Entfernung notwendig wird. Da diese mit einer schmerzvollen Heilungsphase verbunden ist und wegen der begrenzten Erfolgsaussichten manchmal mehrmals vorgenommen werden muss, sollten Männer mit Verdacht auf anale Feigwarzen sich frühzeitig für eine proktologische Untersuchung entscheiden.
Anale HPV-Infektionen treten v.a bei homosexuellen Männern und Frauen auf.[13] Bei homosexuellen Männern sind anale HPV-Infektionen häufiger als solche am Penis.[14]
In Deutschland wird seit 2018 eine Impfung bei 9- bis 14-jährigen Jungen durch die Ständige Impfkommission (STIKO) empfohlen,[15] die Kosten übernimmt bis zum 18. Geburtstag die Krankenkasse.[16]
Diagnose
Die Tatsache, dass in 99,7 % der Zervixkarzinome Hochrisiko-Typen vorkommen (HPV 16: 50 %, HPV 18: 20 %), im Vergleich zu einer sonst geringen Rate, unterstreicht die Bedeutung der HPV-Infektion bei diesem Karzinom, das weltweit die zweithäufigste Krebserkrankung (und dritthäufigste Krebstodesursache) bei Frauen ist. Die DNA der HP-Viren kann mittels Polymerase-Kettenreaktion (PCR) nachgewiesen und weiter durch Sequenzierung oder Hybridisierung zwischen den verschiedenen Typen differenziert werden. Bei niedriger Viruskonzentration treten (wie bei jeder PCR) auch falsch negative Ergebnisse auf. Der Nachweis von HP-Viren ohne weitere Anzeichen einer Schleimhautveränderung am Gebärmutterhals lässt keine Aussage über ein mögliches Karzinomrisiko zu, da die Infektion in über 98 % der Fälle folgenlos ausheilt.
Therapie
- Artikel zur Symptombehandlung von HPV-Warzen: Condylomata acuminata#Behandlung
Eine spezifische Papillomvirustherapie gibt es gegenwärtig nicht. Bei vorliegenden Läsionen kommen im Wesentlichen chirurgische Eingriffe in Frage oder aber lokale Verätzungen. In der Regel wird mit der Entfernung der Läsion auch der Heilungsprozess eingeleitet, wenn auch Rückfälle (Rezidive) häufig sind. Systemische oder lokale Therapien, etwa mit Interferonen und anderen Zytokinen, haben bisher zu keinen durchschlagenden Erfolgen geführt.
Präventive Impfung
Der HPV-Impfstoff Gardasil des US-Pharmakonzerns MSD Sharp & Dohme (in Österreich und Deutschland vertrieben durch das Joint Venture von Merck (USA) MSD und Sanofi-Aventis Sanofi Pasteur MSD) zur vorbeugenden Impfung gegen einige Gebärmutterhalskrebs auslösende HPV ist für Europa seit Ende September 2006 zugelassen, seit Oktober auch in Deutschland erhältlich und wurde bereits im Juni 2006 in den USA zugelassen.[17] Ein zweiter Impfstoff, Cervarix, von GlaxoSmithKline wurde im Herbst 2007 in Deutschland zugelassen.
Die Ständige Impfkommission empfahl erstmals im Epidemiologischen Bulletin vom 23. März 2007, dass sich 12- bis 17-jährige Mädchen gegen HPV impfen lassen sollen. Im Jahr 2009 wurde von einigen Wissenschaftlern eine Neubewertung der HPV-Impfung gefordert.[18] Die seinerzeit noch offene Frage, ob eine HPV-Impfung die Inzidenz des Zervixkarzinoms und seiner Vorstufen tatsächlich verringern kann, ist inzwischen beantwortet: In Australien wurde nach der Einführung der Impfung bei jungen Mädchen ein Rückgang von Karzinom-Vorstufen um 75 % beobachtet.[19] Eine weitere australische Studie bestätigt einen positiven Effekt auch für nicht geimpfte junge Männer, die nun auch seltener Genitalwarzen entwickeln[20]. Die Deutsche Gesellschaft für Gynäkologie und Geburtshilfe, der Berufsverband der Frauenärzte, die Bundeszentrale für gesundheitliche Aufklärung und viele andere Institutionen empfehlen die Impfung zur Vorbeugung von Gebärmutterhalskrebs deshalb vorbehaltlos. Gardasil immunisiert gegen die Hochrisiko-HPV-Genotypen 16 und 18 sowie die Niedrigrisikotypen 6 und 11 und ist für beide Geschlechter ab 9 Jahren zugelassen. Cervarix immunisiert gegen die beiden Hochrisikogenotypen 16 und 18. Die gesetzlichen Krankenkassen haben bislang in Deutschland die HPV-Impfung für Mädchen und junge Frauen zwischen 12 und 17 Jahren bezahlt. Die STIKO hat das empfohlene Impfalter für die Impfung gegen HPV im August 2014 jedoch herabgesetzt. Der Gemeinsame Bundesausschuss (GBA) hat die überarbeiteten Impfempfehlungen übernommen. Damit ist die Finanzierung der HPV-Impfungen bei Mädchen zwischen 9 und 14 Jahren gesetzlich verankert. Bis zur Vollendung des 18. Lebensjahres müssen die Kassen die Impfung bei Frauen jedoch zusätzlich anbieten. Im Alter von 9 bis 13 Jahren sind zudem nur noch 2 Impfdosen statt bisher 3 nötig. Ab einem höheren Alter oder einem geringeren Impfabstand als 6 Monaten zwischen 1. und 2. Impfung sind weiterhin 3 Impfdosen nötig.
Beide Impfstoffe wirken vorbeugend (präventiv); eine bereits bestehende HPV-Infektion kann damit nicht behandelt bzw. beseitigt werden. Ebenso wenig können die Folgen einer solchen Infektion, wie beispielsweise Gebärmutterhalskrebs oder dessen Vorstufen mittels einer Impfung behandelt werden. Vorsorgeuntersuchungen zur frühzeitigen Erkennung des Gebärmutterhalskrebses (Pap-Test) sind trotz Impfung weiterhin notwendig.
Nach einer am 28. Mai 2018 veröffentlichten kanadischen Studie mit 291.000 Mädchen im Alter von 12 bis 17 Jahren waren diese durch die Impfung keinem erhöhten Risiko von Autoimmunerkrankungen ausgesetzt. [21] Eine Meta-Analyse der Cochrane Collaboration bei über 70.000 Probanden ist 2018 zu dem Schluss gekommen, dass die prophylaktische Impfung sicher und wirksam gegen Gebärmutterhalskrebs ist.[22]
Seit 2018 wird eine Impfung bei 9- bis 14-jährigen Jungen durch die Ständige Impfkommission (STIKO) empfohlen,[15] die Kosten übernimmt bis zum 18. Geburtstag die Krankenkasse.[16]
Weitere Vorbeugungsmöglichkeiten
Eine effektive Maßnahme zur Vermeidung einer Ansteckung ist Safer Sex, wodurch sich das Risiko einer HPV-Infektion deutlich senken, aber nicht gänzlich verhindern lässt. Dies liegt insbesondere daran, dass es sich bei einer HPV-Infektion nicht um eine klassische Geschlechtskrankheit handelt, die wie z. B. die Gonorrhoe über das Sperma oder andere Körperflüssigkeiten übertragen wird, sondern um eine Kontaktinfektion, wodurch auch Körperstellen außerhalb des durch das Kondom geschützten Bereichs als Infektionsquelle dienen können.
Mehrere Studien fanden ein geringeres Risiko für Gebärmutterhalskrebs bei den Partnerinnen von Männern, bei denen eine Beschneidung vorgenommen worden war: Monogame Partnerinnen erkranken mit einer statistisch geringeren Wahrscheinlichkeit an einem Zervixkarzinom, wenn der Mann beschnitten ist.[23] In der vorliegenden Studie ist die gefundene Wahrscheinlichkeit moderat, jedoch nicht signifikant geringer („moderate, but nonsignificant, decrease in the risk of cervical cancer“), wird also wissenschaftlich nicht hinreichend bestätigt.
Weblinks
- Humane Papillomviren (HPV) – Informationen des Robert-Koch-Instituts
- Mobilmachung gegen Krebs Bericht über die Forschung zur Entwicklung eines Impfstoffes gegen HPV-16
- Wie viel Schutz bietet die HPV-Impfung vor Gebärmutterhalskrebs?
- Fragen zur Klinischen Prüfung und zur Zulassung des Paul-Ehrlich-Instituts zur Kritik an der Zulassung des HPV-Impfstoffes
Einzelnachweise
- ↑ UV-Strahlung allein ruft keinen Hautkrebs hervor. In: welt.de. 20. Juli 2011, abgerufen am 22. Mai 2015.
- ↑ Koh: Viren fördern UV-bedingten Hautkrebs. In: dkfz.de. 23. November 2010, abgerufen am 22. Mai 2015.
- ↑ D. Viarisio, K. Mueller-Decker et al.: E6 and E7 from beta HPV38 cooperate with ultraviolet light in the development of actinic keratosis-like lesions and squamous cell carcinoma in mice. In: PLoS pathogens. Band 7, Nummer 7, Juli 2011, ISSN 1553-7374, S. e1002125, doi:10.1371/journal.ppat.1002125, PMID 21779166, PMC 3136451 (freier Volltext).
- ↑ Ärzte Zeitung: Führt Oralsex zu Mundtumoren? In: aerztezeitung.de. 16. Mai 2012, abgerufen am 22. Mai 2015.
- ↑ N. Muñoz et al.: Epidemiologic classification of human papillomavirus types associated with cervical cancer. In: The New England journal of medicine. Band 348, Nummer 6, Februar 2003, S. 518–527, ISSN 1533-4406. doi:10.1056/NEJMoa021641. PMID 12571259.
- ↑ V. Cogliano et al.: Carcinogenicity of combined oestrogen-progestagen contraceptives and menopausal treatment. In: The Lancet. Oncology. Band 6, Nummer 8, August 2005, S. 552–553, ISSN 1470-2045. PMID 16094770.
- ↑ Humane Papillom Viren (HPV), Ärzte im Netz GmbH
- ↑ R.L. Winer u. a.: Condom use and the risk of genital human papillomavirus infection in young women.. In: New England Journal of Medicine. 354, Nr. 25, 2006, S. 2645–2654. PMID 16790697.
- ↑ T. Patel et al.: Epidermodysplasia verruciformis and susceptibility to HPV. In: Disease markers. Band 29, Nummer 3–4, 2010, ISSN 1875-8630, S. 199–206, doi:10.3233/DMA-2010-0733, PMID 21178278, PMC 3835378 (freier Volltext) (Review).
- ↑ Mysteriöse Krankheit – „Baum-Mann“ darf nicht ausreisen. In: sueddeutsche.de. 17. Mai 2010, abgerufen am 22. Mai 2015.
- ↑ D. Martin, J. S. Gutkind: Human tumor-associated viruses and new insights into the molecular mechanisms of cancer. In: Oncogene. Band 27 Suppl 2, Dezember 2008, ISSN 1476-5594, S. S31–S42, doi:10.1038/onc.2009.351, PMID 19956178 (Review).
- ↑ Peter Fritsch: Dermatologie und Venerologie. 2. Auflage. Springer Verlag, 2004, ISBN 3-540-00332-0
- ↑ Infektiologie des Gastrointestinaltraktes. Springer, 2006, ISBN 978-3-540-41359-2, S. 315 (Eingeschränkte Vorschau in der Google Buchsuche).
- ↑ N. Kiviat et al.: Anal human papillomavirus infection among human immunodeficiency virus-seropositive and -seronegative men. In: The Journal of infectious diseases. Band 162, Nummer 2, August 1990, S. 358–361, ISSN 0022-1899. PMID 1973695.
- ↑ 15,0 15,1 RKI - Empfehlungen der STIKO - Vorabinformation: STIKO empfiehlt HPV-Impfung für Jungen. Abgerufen am 11. Juni 2018.
- ↑ 16,0 16,1 http://www.spiegel.de/gesundheit/diagnose/papillomviren-kassen-zahlen-impfung-nun-auch-fuer-jungen-a-1229212.html
- ↑ FDA Licenses Quadrivalent Human Papillomavirus (Types 6, 11, 16, 18) Recombinant Vaccine (Gardasil) for the Prevention of Cervical Cancer and Other Diseases in Females Caused by Human Papillomavirus (Memento vom 22. Mai 2009 im Internet Archive)
- ↑ (Link nicht mehr abrufbar)
- ↑ rme: Deutsches Ärzteblatt: Früher Rückgang der Zervixläsionen durch HPV-Impfung. In: aerzteblatt.de. 20. Juni 2011, abgerufen am 22. Mai 2015.
- ↑ H. Ali et al.: Genital warts in young Australians five years into national human papillomavirus vaccination programme: national surveillance data. In: BMJ (Clinical research ed.). Band 346, 2013, S. f2032, ISSN 1756-1833. PMID 23599298.
- ↑ Erin Y. Liu et al.: Canadian Medical Association Journal: Quadrivalent human papillomavirus vaccination in girls and the risk of autoimmune disorders: the Ontario Grade 8 HPV Vaccine Cohort Study. 28. Mai 2018, abgerufen am 3. Juni 2018.
- ↑ Marc Arbyn et al.: Prophylactic vaccination against human papillomaviruses to prevent cervical cancer and its precursors. In: The Cochrane Library. John Wiley & Sons, Ltd, 2018-05-09, doi:10.1002/14651858.cd009069.pub3/abstract (http://cochranelibrary-wiley.com/doi/10.1002/14651858.CD009069.pub3/full).
- ↑ A. Bhimji, D. Harrison: Male circumcision, penile human papillomavirus infection, and cervical cancer. (PDF) In: The New England journal of medicine. Band 347, Nummer 18, Oktober 2002, S. 1452–1453, ISSN 1533-4406. PMID 12418039.
| Bitte den Hinweis zu Gesundheitsthemen beachten! |
| Dieser Artikel basiert ursprünglich auf dem Artikel Humane Papillomviren aus der freien Enzyklopädie Wikipedia und steht unter der Doppellizenz GNU-Lizenz für freie Dokumentation und Creative Commons CC-BY-SA 3.0 Unported. In der Wikipedia ist eine Liste der ursprünglichen Wikipedia-Autoren verfügbar. |


