| Jewiki unterstützen. Jewiki, die größte Online-Enzyklopädie zum Judentum.
Helfen Sie Jewiki mit einer kleinen oder auch größeren Spende. Einmalig oder regelmäßig, damit die Zukunft von Jewiki gesichert bleibt ... Vielen Dank für Ihr Engagement! (→ Spendenkonten) |
How to read Jewiki in your desired language · Comment lire Jewiki dans votre langue préférée · Cómo leer Jewiki en su idioma preferido · בשפה הרצויה Jewiki כיצד לקרוא · Как читать Jewiki на предпочитаемом вами языке · كيف تقرأ Jewiki باللغة التي تريدها · Como ler o Jewiki na sua língua preferida |
Ebolafieber
| Klassifikation nach ICD-10 | ||
|---|---|---|
| A98.4 | Ebola-Viruskrankheit | |
| ICD-10 online (WHO-Version 2013) | ||
Ebolafieber (nach ICD-10 Ebola-Viruskrankheit) ist eine Infektionskrankheit, die durch Viren der Gattung Ebolavirus hervorgerufen wird. Die Bezeichnung geht auf den Fluss Ebola in der Demokratischen Republik Kongo zurück, in dessen Nähe diese Viren 1976 den ersten allgemein bekannten großen Ausbruch verursacht hatten. Seit 2014 gibt es in Westafrika die bislang größte Ebolafieber-Epidemie, deren Entwicklung bislang nicht eingedämmt ist (Stand Mitte Januar 2015).
Das Ebolafieber verläuft je nach Virusart in etwa 25 bis 90 Prozent aller Fälle tödlich.[1] Als Therapie stehen bislang lediglich Maßnahmen zur Bekämpfung oder Linderung einzelner Krankheitssymptome zur Verfügung. In Deutschland, Österreich, der Schweiz und in vielen anderen Ländern besteht eine Meldepflicht bei Verdacht auf Ebolafieber, bei direktem oder indirektem Erregernachweis, bei Ausbruch der Erkrankung, beim hämorrhagischen Krankheitsverlauf oder bei Tod durch die Ebola-Virus-Krankheit.
Ursache

Es werden fünf Arten in der Gattung Ebolavirus unterschieden: Zaire- (EBOV), Sudan- (SUDV), Reston- (RESTV), Taï-Forest- (TAFV, früher Elfenbeinküste- bzw. Côte-d’Ivoire-Ebolavirus) und Bundibugyo-Ebolavirus (BDBV). Außer dem Reston-Ebolavirus lösen alle anderen vier Arten beim Menschen hohes Fieber über 38,5 °C in Verbindung mit Blutungen (hämorrhagisches Fieber) aus. Die Sterblichkeit (Letalität) der Erkrankten durch Ebolafieber liegt bei 50 bis 90 % im Falle von EBOV, bei 41 bis 65 % im Falle von SUDV sowie bei 25 und 36 % bei den beiden bekannten Ausbrüchen des BDBV. Im Falle des TAFV und RESTV ist kein Toter unter den wenigen nachgewiesenen Erkrankungsfällen.[2] Die Weltgesundheitsorganisation (WHO) gibt eine case fatality rate (Letalitätsrate) von rund 50 % an, mit einer Spannweite von 25 bis 90 % bei den vergangenen Ausbrüchen.[1] Das Robert Koch-Institut nennt eine Letalität je nach Virusspezies von 30 bis 90 %.[3] Aufgrund der hohen Letalität und Infektionsgefahr wird der Erreger in die höchste Risikogruppe 4 nach der Biostoffverordnung eingeordnet (lediglich die Virusspezies RESTV ist der Risikogruppe 2 zugeordnet).
Das natürliche Reservoir des Virus – der Reservoirwirt – ist bislang unbekannt.[4] Es gibt jedoch Hinweise darauf, dass als Hauptwirt Nilflughunde in Frage kommen. In jüngster Zeit konnten Forscher aus dem Centre International de recherches Médicales de Franceville in Gabun entweder Virusbruchstücke oder Virusantikörper in sechs selbst nicht erkrankten Flughundearten nachweisen. Es handelte sich dabei um die Flughundearten Epomops franqueti, Hammerkopf (Hypsignathus monstrosus), Schmalkragen-Flughund (Myonycteris torquata), Micropteropus pusillus, Mops condylurus und Nilflughund (Rousettus aegyptiacus) aus einer Gegend, in der zuvor Schimpansen und Gorillas an Ebolafieber verendet waren.[5] In Teilen West- und Zentralafrikas werden diese Tiere als „Buschfleisch“ verzehrt. Es wird hinsichtlich dieses rohen Fleisches daher vom ungeschützten Kontakt und Verzehr abgeraten.[6][7]
Der Subtyp Reston löst in Makaken (eine Affen-Gattung) die Krankheit aus. Eine Krankheitsauslösung beim Menschen wurde jedoch bislang nicht festgestellt.[8]
Krankheitsentstehung
Übertragung
Der Erreger kann von erkrankten Menschen (durch Körperflüssigkeiten), von Tieren (einschließlich des regional üblichen „Buschfleischs“) und von kontaminierten Gegenständen auf den Menschen übertragen werden. Grundsätzlich lassen sich diese Infektionswege primär durch Desinfektion von Gegenständen und Verzicht auf „Buschfleisch“, sekundär durch Isolierung der Erkrankten und Schutzkleidung für pflegende Angehörige und medizinisches Personal zuverlässig ausschalten. Nicht in allen Gegenden sind allerdings hierfür die nötigen Voraussetzungen erfüllt.
Faktoren der Pathogenese
Im Rahmen der Ebolafieber-Epidemie 2014 in Westafrika wurde auch die Möglichkeit in Betracht gezogen, dass eine infizierte Person beispielsweise nach Europa einreist und erst dort erkrankt. Das Robert Koch-Institut (RKI) hat wichtige Faktoren genannt, die bei der Pathogenese von Bedeutung sind. Das dazu verwendete Flussschema soll dem medizinischen Personal als Hilfestellung dienen, einen begründeten Verdacht auf einen importierten Ebolafieber-Fall schnell zu erkennen.[3][9] Ähnliche Zusammenfassungen wurden ebenso von den Centers for Disease Control and Prevention (CDC) angewendet.[10]
Demnach handelt es sich um einen begründeten Verdachtsfall, wenn
- der Patient Fieber über 38,5 °C hat oder eine erhöhte Temperatur aufweist mit Begleitsymptomen wie Durchfall, Übelkeit, Erbrechen oder Hämorrhagien (vergleiche Symptome)
und in den 21 Tagen vor Erkrankungsbeginn
- Kontakt mit einer Person hatte, die an Ebolafieber erkrankt, krankheitsverdächtig oder an der Infektion verstorben war, wobei der Kontakt zu der Person ein unterschiedliches Expositionsrisiko aufweisen kann,
oder
- beruflich Kontakt mit Ebolaviren, erregerhaltigem Material oder infizierten Tieren hatte, der Kontakt kann im Inland oder Ausland erfolgt sein,
oder
- Kontakt zu bestimmten Tieren, die Ebolaviren übertragen können (Flughunde, Fledermäuse, Primaten), oder Kontakt zu deren Ausscheidungen in einem von Ebolafieber-Ausbrüchen betroffenen Gebiet in Afrika oder Kontakt zu „Bushmeat“ aus diesen Gebieten hatte.
Inkubationszeit
Hinsichtlich der Inkubationszeit wurden verschiedene Angaben veröffentlicht.[11][12] Im Allgemeinen wird sie mit 2 bis 21 Tagen angegeben,[1][13] am häufigsten beträgt sie 8–10 Tage.[4] In 3 % aller Fälle sind es 22–42 Tage, über 2 % macht die WHO keine Aussagen.[14]
Klinische Erscheinungen
Bei vielen Patienten lassen sich zwei klinische Phasen der Erkrankung unterscheiden,[15] zwischen denen die Symptome über 24 bis 48 Stunden abklingen (Remission). In der ersten Phase treten Symptome wie bei einer beginnenden Grippe auf, die zweite Phase ist durch hämorrhagisches Fieber gekennzeichnet.[16]
Nach Ablauf der Inkubationszeit treten zunächst grippeähnliche Symptome auf, mit Fieber, Schüttelfrost, Kopf- und Muskelschmerz, hinzu kommen Übelkeit und Erbrechen oder auch Durchfall.[15] Weitere Symptome, die während der Epidemie in Mosango (Demokratische Republik Kongo) 1995 dokumentiert wurden, sind Kraftlosigkeit, Schmerz im Unterleib, Appetitlosigkeit, Gelenkschmerz, Rötung der Schleimhäute in der Mundhöhle, Schluckstörung und Bindehautentzündung.[16] Darüber hinaus wurden bei der Epidemie 2014 im Kenema-Staatskrankenhaus (Sierra Leone) noch Schwindelanfälle, Halsschmerzen und Ödeme als Symptome dokumentiert.[17] Ein Hautausschlag entwickelt sich in rund einem Viertel bis der Hälfte der Patienten.[15] Nach wenigen Tagen der symptomatischen Erkrankung weisen einige Patienten Blutungen auf. Diese beschränken sich meist auf Hautblutungen wie Petechien, Ekchymosen, Konjunktivalblutungen (Blutungen in der Bindehaut des Auges) oder Blutungen nach Nadeleinstichen, wie bei Injektionen.[15]
Die Dokumentation der Symptome von Ebolafieber-Patienten im Kenema-Staatskrankenhaus in Sierra Leone während der Epidemie 2014 ermöglicht Aussagen über die Häufigkeit der Symptome, dabei ist jedoch zu beachten, dass nur die Daten von 44 Patienten erfasst wurden. Hiernach weisen viele Erkrankte Fieber (89 % der Patienten), Kopfschmerz (80 %), Kraftlosigkeit (66 %), Schwindelanfälle (60 %) und Durchfall (51 %) auf. Weniger häufig auftretende Symptome sind Unterleibsschmerz (40 %), Halsschmerz (34 %), Erbrechen (34 %) und Konjunktivitis (31 %). Bei nur einem Patienten wurden Blutungen dokumentiert, so dass für die Epidemie 2014 hämorrhagische Symptome als selten angesehen werden. Allerdings können diese bei den verbleibenden 43 Patienten nicht ausgeschlossen werden, da eingeschränkt protokolliert wurde.[17]
Die zweite Phase der Erkrankung ist durch hämorrhagisches Fieber gekennzeichnet, hohes Fieber mit > 38,5 °C in Verbindung mit Blutungen.[16] Die Patienten weisen in diesem späteren und schwereren Krankheitsverlauf Schleimhautblutungen vor allem aus dem Magen-Darm-Trakt auf,[15] aber auch aus anderen Organen, z. B. der Niere,[16] was sich durch blutigen Stuhl und Urin äußert. Bei den Patienten zeigen sich Schockzustände und Kreislaufzusammenbrüche.[15] Die Beeinträchtigung der Nieren führt zu Oligurie und schließlich zum Nierenversagen.[16] Auch über neuropsychiatrische Auffälligkeiten wurde berichtet, bei dem Ausbruch von 1995 wurden Krämpfe (Konvulsionen) und Delirium diagnostiziert.[16] Während der Epidemie 2014 wurde außerdem von Verwirrtheit und Hörverlust berichtet.[17] Bei tödlichen Verläufen wird der Tod durch eine Form des septischen Schocks mit multiplem Organversagen hervorgerufen. Durch Obduktionen lassen sich Schädigungen (Nekrosen) an verschiedenen Organsystemen nachweisen, ohne dass sich im Regelfall eine einzelne pathologische Veränderung als Todesursache bestimmen lässt.[15]
Untersuchungsmethoden
Klinisch ist eine Ebolainfektion in ihrem Erscheinungsbild nicht eindeutig von einer Infektion mit dem Marburg-Virus oder anderen Viren, die hämorrhagisches Fieber auslösen, unterscheidbar.
Diagnose
Das Virus kann nur durch Labordiagnostik im Blut, im Urin oder im Speichel zweifelsfrei nachgewiesen werden. Als Standardverfahren hat sich die Reverse Transkriptase-PCR etabliert, bei der bereits sehr wenige Viruskopien für einen sicheren Nachweis ausreichen. Auch ein Nachweis der speziellen Antikörper ist möglich, allerdings werden diese häufig erst im späteren Verlauf der Erkrankung gebildet, ihre Abwesenheit kann daher nicht als Ausschlusskriterium einer akuten Infektion gelten.[1][3] Der Umgang mit Ebolaviren darf nur in Hochsicherheitslaboren der Schutzstufe 4 erfolgen.
Differenzialdiagnose
In der Differenzialdiagnose sind andere Tropenkrankheiten auszuschließen, die sich auch durch Fieber äußern können. Dies trifft häufig auf Malaria zu. Weiterhin muss abgeklärt werden, ob es sich nicht um einen Fall von viral hervorgerufenem hämorrhagischen Fieber jenseits von Ebolafieber handelt. Dies ist beispielsweise Denguefieber (verursacht durch das Dengue-Virus), Gelbfieber (verursacht durch das Gelbfieber-Virus), Krim-Kongo-Fieber (verursacht durch das Krim-Kongo-Hämorrhagisches-Fieber-Virus), Lassafieber (verursacht durch das Lassa-Virus), Marburgfieber (verursacht durch das Marburg-Virus) oder Infektionskrankheiten verursacht durch Hantaviren oder das Hepatitis-A-Virus. Ebenso müssen bakterielle Erkrankungen ausgeschlossen werden, wie beispielsweise Typhus abdominalis, Pest, Rickettsiose, Meningokokken-Sepsis oder andere Sepsisformen, Leptospirose, Bakterienruhr oder hämorrhagische Formen des Rückfallfiebers.[3]
Behandlung
Therapie
Zur Behandlung wird eine symptomatische Therapie durchgeführt. Im Frühstadium gibt es vereinzelt Erfolge mit Rekonvaleszentenserum. Ein wirksames Virostatikum ist bisher nicht bekannt, Ribavirin zeigt gegen Filoviren keine Wirkung. Die Isolierung der Patienten ist von großer Bedeutung, um eine Infektion des medizinischen Personals oder anderer Patienten zu verhindern. Die symptomatische Therapie beinhaltet eine intensivmedizinische Betreuung, bei der fiebersenkende Maßnahmen, Ausgleich des Flüssigkeits- und Elektrolytverlustes sowie Regulierung des Glucosehaushalts im Mittelpunkt stehen.[3]
Im Zuge der Ebolaepidemie 2014 erfolgte erstmals die Behandlung von zwei US-amerikanischen Infizierten mit einem experimentellen Antikörper. Der Name des nicht zugelassenen Medikaments der Firma Mapp Biopharmaceutical aus San Diego lautet ZMapp. Es wurde erfolgreich an einigen Affen getestet und zeigte bei den beiden US-Amerikanern deutliche Verbesserungen innerhalb weniger Stunden.[18]
Mit Ebola-Virus infizierte Rhesusaffen und Makaken konnten noch bis zu 5 Tagen nach der Infektion durch den Einsatz stabiler gegen das L-Protein der RNA-Polymerase, das Virusprotein 24 und das Virusprotein 35 des Ebola-Virus gerichteter kurzer eingreifender Ribonukleinsäuremoleküle, sogenannter small interfering RNA (siRNA), gerettet werden. Von den mit siRNA behandelten 3 Rhesusaffen überlebten 2, von den 7 Makaken überlebten alle.[19][20]
Behandlungseinrichtungen

An folgenden deutschen Kliniken werden Sonderisolierstationen für hochinfektiöse Patienten vorgehalten:[21]
- Charité in Berlin
- Universitätsklinikum Düsseldorf
- Universitätsklinikum Frankfurt am Main
- Universitätsklinikum Hamburg-Eppendorf (UKE)
- Klinikum St. Georg Leipzig
- Klinikum Schwabing in München
- Robert-Bosch-Krankenhaus in Stuttgart
- Missionsärztliches Institut in Würzburg (derzeit allerdings keine Akutbehandlung möglich)
In Österreich verfügt das Kaiser-Franz-Josef-Spital in Wien über eine Sonderisolierstation.[22]
Im Rahmen der Ebolafieber-Epidemie 2014 wurden Infizierte am UKE in Hamburg, am Universitätsklinikum in Frankfurt am Main und am Klinikum St. Georg in Leipzig behandelt. Nach Angaben des Universitätsklinikums in Hamburg-Eppendorf können dort bis zu sechs Patienten gleichzeitig auf der Sonderisolierstation behandelt werden. Für die Betreuung des infizierten Senegalesen wurden 50 Pflegekräfte und 30 Ärzte geschult.[23] Auch das Frankfurter Klinikum gab an, bis zu sechs Patienten gleichzeitig auf der Sonderisolierstation aufnehmen zu können.[24]
Heilungsaussicht
Prognose
Ebolafieber verläuft oft tödlich. Die Todesrate variierte je nach Ausbruch und Virusvariante zwischen 25 und 90 %[1] (siehe Ursache). Ein laborchemischer Prädiktor ist die Menge der durch PCR im Blut nachgewiesenen Virus-RNA. Bei Patienten, welche schließlich an der Krankheit verstarben, war diese um den Faktor 100 (rund 2 Log-Stufen) höher.[25][17] An der Spezies Zaire-Ebolavirus konnte nachgewiesen werden, dass bei Überlebenden des Virus eine gut regulierte Immunantwort auf das Virus stattfindet, während bei Todesopfern eine defiziente Immunantwort mit einer Überaktivierung an Makrophagen und Monozyten vorherrscht. Als Marker für das Überleben wurden Interleukin-1β (IL-1β) und Interleukin-6 (IL-6) identifiziert. Als Marker für eine defiziente Immunantwort konnten Interleukin-10 (IL-10), IL1RA und Neopterin identifiziert werden.[26] Bezüglich der klinischen Erscheinungen ist das Auftreten von Fieber und die Höhe der Körpertemperatur nicht für die Vorhersage des Krankheitsverlaufs geeignet.[17]
Zeitlicher Verlauf
Während der Epidemie 2014 wurden am Kenema-Staatskrankenhaus in Sierra Leone Daten zum zeitlichen Verlauf der Krankheit aufgezeichnet. Dabei handelt es sich um eine kleine Gruppe von Patienten, je nach Art des Aufzeichnungszeitpunktes zwischen 39 und 63 Patienten. Die Angaben erfolgen als Mittelwert plus bzw. minus Standardfehler. Demnach vergingen 5,7 ± 0,5 Tage vom Auftreten der ersten Symptome bis zur Einweisung bzw. Aufnahme im Krankenhaus. Bei Patienten, bei denen die Ebola-Viruskrankheit tödlich verlief, lagen 9,8 ± 0,7 Tage zwischen dem Auftreten der ersten Symptome und dem Tod. Bei den Patienten, die die Krankheit überlebten, vergingen 21,3 ± 2,6 Tage zwischen dem Auftreten der ersten Symptome und der Entlassung aus dem Krankenhaus.[17][27]
Folgeerkrankungen
Wird die Erkrankung überlebt, können in der Rekonvaleszenz Komplikationen auftreten – beschrieben wurden Psychosen, Myelitis (Rückenmarksentzündung), Hepatitis (Leberentzündung) und Uveitis (Regenbogenhautentzündung).[28] Die Rückenmarksentzündung kann wiederum zu einer Querschnittlähmung führen.
Präventions- und Bekämpfungsmaßnahmen
Präventionsmaßnahmen während der Behandlung
Begleitend zur Behandlung infizierter Patienten sind auch Reinigungs- und Desinfektionsmaßnahmen anzuwenden, um die Übertragung durch kontaminierte Gegenstände und Oberflächen zu unterbinden. Dies dient dem Schutz des medizinischen Personals oder der Angehörigen. Das Robert Koch-Institut empfiehlt für die Desinfektion von Oberflächen wie auch für die Händedesinfektion Mittel mit dem Wirkungsbereich „begrenzt viruzid“ bzw. „viruzid“.[3] Listen mit geeigneten Desinfektionsmitteln sind beim RKI[29] oder beim Verbund für Angewandte Hygiene (VAH)[30] erhältlich. Für den Fall eines möglichen Kontakts mit dem Virus sind zur postexpositionellen Prophylaxe (PEP) Maßnahmen zur Haut- und Schleimhautdesinfektion nötig. Nach Angaben des RKI sollte analog der Deutsch-Österreichischen Leitlinien zur HIV-PEP vorgegangen werden.[3][31] Ebenso muss das medizinische Personal über eine persönliche Schutzausrüstung verfügen (siehe Übertragung des Ebolavirus).[3]
Umgang mit Erkrankten und Krankheitsverdächtigen
Bei Patienten, die möglicherweise an Ebolafieber erkrankt sind, ist umgehend zu prüfen, ob es sich um einen begründeten Verdachtsfall handelt (siehe Abschnitt Faktoren der Pathogenese). Das Robert Koch-Institut empfiehlt, den Patienten bis zur Entscheidung im derzeitigen Umfeld zu belassen, weitere Personen (medizinisches Personal oder Angehörige) sollen einen Mindestabstand von einem Meter einhalten oder Schutzkleidung tragen. Sobald klar ist, dass es sich um einen begründeten Verdachtsfall handelt, soll die Isolierung des Patienten in einem dafür eingerichteten Behandlungszentrum erfolgen. Die Infektion ist durch eine Labordiagnostik zu bestätigen. Falls der Zustand des Patienten eine sofortige Behandlung erfordert, darf er in ein Krankenhaus der Regelversorgung eingewiesen werden, unter Beachtung der Regeln des Barrier Nursing (übersetzt etwa „Krankenpflege mit Absperrung“).[3] Das Prinzip des „Barrier Nursing“ ist die Beachtung von drei Zonen beim Umgang mit hoch kontagiösen Krankheitserregern. Im ersten Bereich erfolgt die Behandlung des Patienten, hier muss Schutzkleidung getragen werden. Das Zimmer oder die Station ist nur über einen Schleusenbereich zu betreten. In dieser zweiten Zone erfolgt die Dekontamination der Schutzkleidung nach Verlassen des Behandlungsraums, um Infektionen zu vermeiden. Im dritten Bereich findet die Unterstützung des medizinischen Personals statt.[32] Bei Transportfähigkeit ist die Verlegung in ein Kompetenz- und Behandlungszentrum anzustreben.[3]
Weiterhin müssen alle Kontaktpersonen gefunden werden, die direkten Kontakt mit dem Erkrankten hatten oder mit infektiösem Material des Erkrankten in Kontakt gekommen sind. Das Gesundheitsamt ermittelt die Kontaktpersonen und übernimmt eine Einschätzung ihres Expositionsrisiko.[3] Nach dem deutschen Infektionsschutzgesetz (IfSG) kann dabei unter anderem eine Beobachtung (§ 29 IfSG) oder eine Quarantäne (§ 30 IfSG) angeordnet werden. Durch diese Schutzmaßnahmen (§ 28 IfSG) soll die Verbreitung übertragbarer Krankheiten verhindert werden, sie stellen einen Eingriff in die im Grundgesetz für die Bundesrepublik Deutschland festgelegten Grundrechte (z. B. Freiheit der Person) dar. Nach den Empfehlungen des RKI soll bei Kontaktpersonen 21 Tage (Inkubationszeit) lang regelmäßig überwacht werden, ob klinische Erscheinungen (insbesondere Fieber) oder unspezifische Symptome auftreten. Wenn dies der Fall ist, gelten die für begründete Verdachtsfälle beschriebenen Maßnahmen.[3]
Maßnahmen im Umfeld
Das Umfeld der Patienten ist bei Bestätigung eines Ebolafieberfalls zu desinfizieren, dies gilt beispielsweise für die Wohnung der Person oder Bereiche, in denen die Behandlung stattgefunden hat.[3] Die Rechtsgrundlage in Deutschland für diese „besonderen Maßnahmen“ ist § 17 IfSG. Für den Umgang mit Haustieren von an Ebolafieber Erkrankten gibt es zurzeit keine Empfehlung des RKI. Für die USA wurden im Rahmen der Ebolafieber-Epidemie 2014 Empfehlungen durch die CDC veröffentlicht.[33] Im Fall der in Spanien im Oktober 2014 infizierten Krankenschwester wurde ihr Hund vorsorglich getötet.[34]
Das Robert Koch-Institut hat ein Merkblatt mit detaillierten Informationen über Desinfektionsmaßnahmen bei einem begründeten Ebolafieber-Verdachtsfall veröffentlicht. Darin wird unter anderem auch die Wäschedesinfektion beschrieben. Während der Behandlung der Patienten sollte Einmalwäsche verwendet werden. Diese, aber auch Kleidungsstücke und sonstige Wäsche des Erkrankten, die möglicherweise kontaminiert sind, müssen einer geeigneten Abfallentsorgung zugeführt werden.[35]
Alle Abfälle, welche bei der Versorgung eines begründeten Ebolafieber-Verdachtsfalls anfallen, müssen durch eine fachgerechte Abfallentsorgung inaktiviert werden.[35] Neben dem Infektionsschutzgesetz sind auch die Vorgaben der Biostoffverordnung (BioStoffV) zu beachten, insbesondere die in Anhang II BioStoffV festgelegten Schutzmaßnahmen für die Schutzstufen 2, 3 und 4. Diese Schutzmaßnahmen sind für Einrichtungen des Gesundheitsdienstes zwar nicht direkt vorgeschrieben, der Arbeitgeber hat jedoch geeignete Maßnahmen daraus auszuwählen, um Beschäftigte und andere Personen zu schützen (§ 11 BioStoffV). Üblicherweise sind kontaminierte feste und flüssige Abfälle vor der endgültigen Entsorgung durch physikalische oder chemische Verfahren zu inaktivieren (Anhang II 1 zur BioStoffV).
In den USA wurde berechnet, dass in einem amerikanischen Krankenhaus pro Patient Abfall mit einem Volumen von acht Fässern mit 55 Gallonen Fassungsvermögen täglich entsteht.[36] Das entspricht etwa 2 m³.
Maßnahmen bei Todesfällen
Auch für den Fall, dass ein an Ebolafieber Erkrankter stirbt, existieren RKI-Empfehlungen. Wenn eine Obduktion erforderlich ist, soll sie nur unter Bedingungen der Schutzstufe 4 durch besonders qualifiziertes Personal erfolgen. Der Leichnam wird in eine flüssigkeitsdichte Plastikhülle überführt, die in einen verschließbaren und von außen desinfizierten Sarg gelegt wird. Dessen Aufbewahrung muss in einem gesicherten und entsprechend gekennzeichneten Bereich, vorzugsweise einem Kühlraum, erfolgen. Die Bestatter sind über das Infektionsrisiko bei ungeschütztem Kontakt mit dem Leichnam zu informieren. Eine Feuerbestattung (Kremation) wird empfohlen.[3]
Immunität
Eine serologische Untersuchung von 4.349 Menschen in Gabun zeigt eine hohe Prävalenz von Antikörpern gegen die Virusspezies Zaire Ebolavirus (früher als ZEBOV, aktuell als EBOV abgekürzt). Mit Hilfe des ELISA-Verfahrens wurden Blutproben untersucht, und bei 15,3 % der Proben wurde ein gegen EBOV gerichtetes Immunglobulin G (IgG) nachgewiesen. Weitere Untersuchungen zeigen, dass es sich um eine humorale und eine zelluläre Immunantwort handelt. Die untersuchten Personen leben sowohl in Gebieten, in denen es bereits Ausbrüche von Ebolafieber gab, wie auch in Gebieten, in denen bisher keine Erkrankungen registriert wurden. Eine Schlussfolgerung der Studie ist, dass sie durch Kontakt mit dem Virus eine Immunität erlangt haben, ohne dass bei ihnen die Infektionskrankheit Ebolafieber diagnostizierbar ist. Der Kontakt zu Wildtieren als Wirt ist eine Möglichkeit für einen Kontakt mit dem Ebolavirus, erklärt jedoch nicht die hohe Prävalenz. Stattdessen wird angenommen, dass die Personen über Früchte, die mit dem Speichel der entsprechenden Tiere, wie z. B. Fledermäusen kontaminiert waren, mit dem Virus in Berührung gekommen sind. Die Frage, ob ein Mensch durch eine überstandene Ebolafieber-Erkrankung zumindest gegen die infektionsauslösende Ebolavirus-Spezies immun ist, wird durch die Studie nicht geklärt.[37]
Impfung
Spätestens seit 2012 wird an der Entwicklung von Ebola-Impfstoffen gearbeitet; manche haben sich im Tierversuch sogar bei der Gabe zwei bis drei Tage nach der Infektion noch bewährt und zu einer Heilung geführt.[38]
Seit September 2014 wurde erstmals ein Impfstoff gegen das Ebolavirus vom National Institutes of Health der Vereinigten Staaten auf seine Verträglichkeit an zwanzig gesunden Probanden geprüft. Der Impfstoff besteht aus einem Schimpansen-Adenovirus, dem zusätzlich gentechnisch ein Ebola-Virusprotein eingepflanzt wurde, das eine Immunantwort auslöst. Das Schimpansen-Adenovirus wurde als Vehikel für das Ebola-Virusprotein ausgewählt, da es normalerweise keine Erkrankung beim Menschen auslöst. Der Impfstoff wurde von der schweizerisch-italienischen Biotechfirma Okairos entwickelt, die im Jahr 2013 vom Pharmakonzern GlaxoSmithKline übernommen wurde.[39]
In Kanada wird ebenfalls an der Entwicklung eines Impfstoffs gearbeitet. Das experimentelle Präparates namens VSV-EBOV, einem Präparat aus Vesicular stomatitis virus mit Ebola-Antigenen wurde im staatlichen Canadian National Microbiology Laboratory entwickelt und bereits erfolgreich an Affen getestet.[40] Im Oktober 2014 begannen Tests an Menschen, in der Versuchsphase wird das Mittel 40 gesunden, freiwilligen Probanden in den USA verabreicht. Außerdem stellte die kanadische Regierung den experimentellen Impfstoff der WHO zur Verfügung.[41]
Forschung
Wissenschaftlern des USAMRIID gelang es im Jahre 2003, Mäuse durch Injektion von virusähnlichen Partikeln zu immunisieren. Anfang 2005 entdeckten Forscher um Steven Jones und Heinz Feldmann (University of Manitoba, Winnipeg, Kanada) eine erfolgreiche Impfung (aktive Immunisierung) bei Javaneraffen (Macaca fascicularis) mit einem abgeschwächten, lebenden, rekombinanten Vesiculären-Stomatitis-Virus (VSV), das auf seiner Oberfläche ein so genanntes Glycoprotein des Zaire-Ebolavirus-Stammes „Kikwit“ produziert. Nunmehr erhofft man sich eine baldige vorbeugende Impfmöglichkeit auch beim Menschen.
Forscher des US-Militärs haben 2010 ein Medikament, das die Virusreplikation hemmt, indem es sich an die RNA des Virus bindet, erfolgreich an Affen getestet. Dabei überlebten 60 % der Rhesusaffen und 100 % der vorher infizierten Makaken.[42]
2011 verkündeten Forscher des Scripps Research Institute Erfolge mit einem von ihnen entwickelten Antikörper. „Forscher haben erstmals einen Antikörper entdeckt, der den tödlichen Sudan-Stamm des Ebolavirus außer Gefecht setzt." Der Antikörper verhindert, dass das Virus in das Innere der Zellen gelangt. Das eröffne eine Möglichkeit, einen Impfstoff gegen die Krankheit zu entwickeln, berichten Forscher im Fachmagazin Nature Structural & Molecular Biology.“[43]
Die Estrogenrezeptormodulatoren Clomifen und Toremifen hemmen die Ebolaerkrankung in infizierten Mäusen.[44] Laut einer Studie aus dem Jahr 2014 verhindert das Herzmittel Amiodaron das Eindringen von Ebolaviren in Zellen zumindest im Reagenzglas.[45][46]
Experimentelle Impfstoffe und Wirkstoffe sind z. B. ZMapp, VSV-EBOV, cAd3-ZEBOV, TKM-Ebola, Favipiravir, Brincidofovir, JK-05, FGI-106 und BCX4430.
Ausbrüche
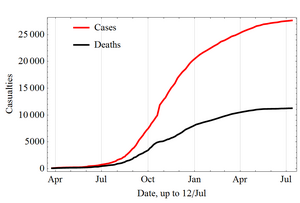
Dokumentiertes Auftreten und Epidemien der Ebola-Viruskrankheit
- Zahl der infizierten Personen
- Zahl der Todesfälle
Regionale Verteilung der bestätigten und verdächtigen Erkrankungsfälle in Guinea, Liberia und Sierra Leone, Darstellung vom 25. August bis 12. Oktober 2014 (danach andere, nicht übertragbare Einteilung).[48]
Regionale Verteilung der bestätigten und verdächtigen Erkrankungsfälle in Guinea, Liberia und Sierra Leone, Darstellung ab 19. Oktober 2014 (davor andere, nicht übertragbare Einteilung).[48]
- Bestätigte Erkrankungsfälle
- Bestätigte Todesfälle
- Bestätigte Erkrankungsfälle
- Bestätigte Todesfälle
- Bestätigte Erkrankungsfälle
- Bestätigte Todesfälle
Seit 1976 kam es wiederholt zu Ausbrüchen des Ebolafiebers. Insbesondere im tropischen Teil Afrikas kosteten diese Ausbrüche zahlreiche Personen das Leben:[49]
| Jahr | Land | Virus-Typ | Fälle | Tote | Letalität in % | |
|---|---|---|---|---|---|---|
| 1976 | Zaire (heute: Demokratische Republik Kongo) | EBOV | 318 | 280 | 88 % | Aufgetreten in Yambuku im Bezirk Mongala im Norden des Zaire. Der Ausbruch der Krankheit wurde durch engen persönlichen Kontakt und durch die Verwendung von kontaminierten Nadeln und Spritzen in Krankenhäusern und Kliniken hervorgerufen.[50] |
| 1976 | Sudan (heute: Südsudan) | SUDV | 284 | 151 | 53 % | Aufgetreten in Nzara und Maridi nahe Yambio. Die Krankheit wurde vor allem durch engen körperlichen Kontakt in den Krankenhäusern verbreitet. Zahlreiche Personen aus dem medizinischen Pflegepersonal wurden infiziert.[51] |
| 1976 | Vereinigtes Königreich | SUDV | 1 | 0 | 0 % | Labor-Infektion eines Angestellten in Birmingham durch eine Nadelstichverletzung.[52] |
| 1977 | Zaire (heute: Demokratische Republik Kongo) | EBOV | 1 | 1 | 100 % | Berichtet wird über einen Ausbruch in Tandala in Süd-Ubangi.[53] |
| 1979 | Sudan (heute: Südsudan) | SUDV | 34 | 22 | 65 % | Erneuter Ausbruch in Nzara und Maridi nahe Yambio wie im Jahr 1976.[54] |
| 1989 | USA | RESTV | 0 | 0 | 0 % | Virus-Typ wurde bei importierten Affen von den Philippinen in den Quarantäneeinrichtungen in Virginia und Pennsylvania nachgewiesen.[55] |
| 1990 | USA | RESTV | 4 (asymptomatisch) | 0 | 0 % | Virus-Typ RESTV wurde erneut in Quarantäneeinrichtungen in Virginia und Texas festgestellt. Herkunft waren importierte Affen von den Philippinen. Vier Personen entwickelten Antikörper, aber erkrankten nicht.[56] |
| 1989–1990 | Philippinen | RESTV | 3 (asymptomatisch) | 0 | 0 % | Hohe Sterblichkeit bei Javaneraffen in einer Primaten-Anlage. Die Tiere waren für den Export in die USA vorgesehen. Drei Tierpfleger entwickelten Antikörper, aber erkrankten nicht.[57] |
| 1992 | Italien | RESTV | 0 | 0 | 0 % | In der Quarantäneeinrichtung in Siena wurden bei importierten Affen von den Philippinen der Typ RESTV festgestellt.[58] |
| 1994 | Gabun | EBOV | 52 | 31 | 60 % | Aufgetreten in Mékouka und weiteren Camps von Goldarbeitern im Regenwald in der Provinz Ogooué-Ivindo. Ursprünglich als Gelbfieber angesehen wurde dieser 1995 als Ebola-Ausbruch identifiziert.[59] |
| 1994 | Elfenbeinküste | TAFV | 1 | 0 | 0 % | Ein Wissenschaftler erkrankte nach einer Autopsie an einem wilden Schimpansen im Nationalpark Taï. Der Patient wurde in der Schweiz behandelt.[60] |
| 1995 | Demokratische Republik Kongo | EBOV | 315 | 254 | 81 % | Ausgebrochen in Kikwit und Umgebung in der Provinz Bandundu. Nach Recherchen erfolgte der Ausbruch bei Waldarbeitern und ein Ausbruch über die Angehörigen und in Krankenhäusern.[61] |
| Januar–April 1996 | Gabun | EBOV | 37 | 21 | 57 % | Ausgebrochen in Mayibout im Minkébé National Park. Ein getöteter Schimpanse wurde im Wald von Menschen auf der Jagd nach Nahrung gegessen. Neunzehn Menschen, die daran direkt beteiligt waren, erkrankten. Zudem traten weitere Fälle bei Familienangehörigen auf.[59] |
| Juli 1996–Januar 1997 | Gabun | EBOV | 60 | 45 | 75 % | Ausgebrochen in Booué und Umgebung in der Provinz Ogooué-Ivindo und beim Patiententransport nach Libreville. Indexpatient war ein Jäger, der in einem Waldlager lebte. Die Krankheit wurde durch engen Kontakt mit infizierten Personen verbreitet.[59] |
| November 1996 | Südafrika | EBOV | 2 | 1 | 50 % | Ein Mediziner reiste von Gabun nach Johannesburg, Südafrika, nachdem er in Gabun einen Ebola-Virus-infizierten Patienten behandelt hatte und dabei mit dem Virus in Kontakt gekommen war. Er wurde ins Krankenhaus eingeliefert, wobei sich eine Krankenschwester infizierte und verstarb.[62] |
| 1996 | USA | RESTV | 0 | 0 | 0 % | Virus-Typ wurde bei importierten Affen von den Philippinen in den Quarantäneeinrichtungen in Texas nachgewiesen.[63] |
| 1996 | Philippinen | RESTV | 0 | 0 | 0 % | Virus-Typ wurde bei Affen nachgewiesen, die für den Export in die USA vorgesehen waren.[64] |
| 1996 | Russland | EBOV | 1 | 1 | 100 % | Ein Todesfall nach einer Kontamination im Labor.[65] |
| 2000–2001 | Uganda | SUDV | 425 | 224 | 53 % | Aufgetreten in Gulu, Masindi und Mbarara. Grund für die größere Verbreitung waren unzureichende Schutzmaßnahmen bei Begräbnissen von mit Ebola infizierten Patienten.[66] |
| Oktober 2001–März 2002 | Gabun | EBOV | 65 | 53 | 82 % | Ausbruch an der Grenze zur Demokratischen Republik Kongo.[67] |
| Oktober 2001–März 2002 | Demokratische Republik Kongo | EBOV | 57 | 43 | 75 % | Ausbruch an der Grenze zu Gabun und erstmals in der Republik Kongo.[67] |
| Dezember 2002–April 2003 | Demokratische Republik Kongo | EBOV | 143 | 128 | 89 % | Ausbruch in Mbomo und Kéllé im Département Cuvette-Ouest.[68] |
| November–Dezember 2003 | Demokratische Republik Kongo | EBOV | 35 | 29 | 83 % | Ausbruch in Mbomo und im Dorf Mbandza im Département Cuvette-Ouest.[69] |
| 2004 | Sudan (heute: Südsudan) | SUDV | 17 | 7 | 41 % | Ausbruch in Yambio.[70] |
| 2004 | Russland | EBOV | 1 | 1 | 100 % | Ein Todesfall nach einer Kontamination im Labor.[71] |
| 2005 | Demokratische Republik Kongo | EBOV | 81 | 11 | 13 % | Laut WHO Ausbruch in Etoumbi und Mbomo.[72] |
| Mai 2007 | Demokratische Republik Kongo | EBOV | 384 Verdachtsfälle | 167 | 43 % | Laut WHO Ausbruch in Kampungu, Demokratische Republik Kongo.[73][74] |
| Oktober 2007 | Demokratische Republik Kongo | EBOV | 264 | 187 | 71 % | Ausbruch in der Provinz Kasai-Occidental.[75] |
| Dezember 2007–Januar 2008 | Uganda | BDBV | 149 | 37 | 25 % | Ausbruch im Distrikt Bundibugyo im Westen Ugandas.[76][77][78][79] |
| November 2008 | Philippinen | RESTV | 6 (asymptomatisch) | 0 | 0 % | Erstes bekanntes Vorkommen des Ebola-Typs RESTV bei Schweinen. Sechs Arbeiter einer Schweinefarm und zur Verarbeitung von Schlachtabfällen bildeten Antikörper, erkrankten aber nicht.[80] |
| Dezember 2008–Februar 2009 | Demokratische Republik Kongo | EBOV | 32 | 15 | 47 % | Laut WHO Ausbruch in Mweka und Luebo in der Provinz Kasai-Occidental (Westkasai).[81][82][83] |
| Mai 2011 | Uganda | SUDV | 1 | 1 | 100 % | Ausbruch in Ziroobwe in Distrikt Luwero, Uganda.[84] Andere Quellen geben Bombo, Uganda (35 km nördl. v. Kampala) an, 33 Menschen wurden vorsorglich isoliert.[85][86] |
| Juni–Oktober 2012 | Uganda | SUDV | 11 | 4 | 36 % | Ausbruch im Distrikt Kibaale, 11 Erkrankungsfälle und vier Todesfälle wurden laborbestätigt.[87] Die WHO berichtete von 50 Verdachtsfällen.[88][89] Andere Quellen geben 59 Verdachtsfälle an, 24 Menschen wurden vorsorglich isoliert.[90][91][92] |
| Juni–November 2012 | Demokratische Republik Kongo | BDBV | 36 | 13 | 36 % | Ausbruch im Distrikt Haut-Uele der Provinz Orientale, Demokratische Republik Kongo.[93] 36 Erkrankungsfälle und 13 Todesfälle wurden laborbestätigt.[87] Die WHO berichtete von 46 Erkrankungsfällen (davon 14 laborbestätigt) und 19 Todesfällen (davon 6 laborbestätigt).[94] |
| November 2012–Januar 2013 | Uganda | SUDV | 6 | 3 | 50 % | Ausbruch im Distrikt Luwero, sechs Erkrankungsfälle und drei Todesfälle wurden laborbestätigt.[87] |
| seit Februar 2014 | Guinea, Liberia, Sierra Leone, Nigeria (bis 20. Oktober 2014), Senegal (bis 17. Oktober 2014), Vereinigte Staaten, Spanien (bis 2. Dezember 2014), Mali (→ Ebolafieber-Epidemie 2014) |
EBOV [95] | bisher 17.145 (30. November 2014) |
bisher 6.070 (30. November 2014)[96] |
bisher 60 %*[96] | Ausbruch von hämorrhagischem Fieber seit dem 9. Februar 2014 in der Präfektur Macenta und Präfektur Guéckédou. Laut WHO, Gesundheitsministerium Guinea und Ärzte ohne Grenzen Vordringen bis zur Hauptstadt Conakry, sowie nach Sierra Leone und Liberia.[97][98][99][100][101] Der Ausbruch in Nigeria Ende Juli 2014 ließ sich auf einen aus Liberia eingereisten Mann zurückführen, 20 Erkrankungs- und 8 Todesfälle wurden aus der Hauptstadt Lagos und Port Harcourt gemeldet. Der Ausbruch wurde am 20. Oktober 2014 für beendet erklärt.[102] Im Senegal wurde Ende August 2014 ein Fall bekannt, ein aus Guinea eingereister Mann. Da es keine weiteren Infektionen gab, wurde der Ausbruch am 17. Oktober 2014 für beendet erklärt.[103] Ende September 2014 gab es den ersten Fall in den USA (eingereist aus Liberia, verstorben).[104] Anfang Oktober 2014 wurde die erste Infektion in Spanien[105] und Infektionen in den USA (Ansteckung bei der Behandlung von Patienten) bekannt.[106] In Spanien gab es keine weiteren Infektionen, der Ausbruch wurde am 2. Dezember 2014 für beendet erklärt. Ende Oktober 2014 wurden der erste Fall in Mali (eingereist aus Guinea, verstorben) gemeldet.[96] *Die angegebene Letalitätsrate bezieht sich auf Fälle aus Guinea, Liberia und Sierra Leone, bei denen aufgrund von Aufzeichnungen rückverfolgbar ist, ob die infizierte Person verstorben ist oder geheilt wurde; diese Angaben sind nicht für die Gesamtzahl der gemeldeten Infektionen bzw. Todesfälle verfügbar.[96] |
| August–November 2014 | Demokratische Republik Kongo (→ Ebolafieber in der Demokratischen Republik Kongo) | EBOV, ähnlich dem Virus in Kikwit 1995[107] | 66[108] | 49[108] | 74 % | Ausbruch in der Provinz Équateur.[109] Von Westafrika unabhängiger Ausbruch der Krankheit laut Gesundheitsminister Felix Kabange Numbi[110] und WHO.[107] Durch rasch eingeführte Präventions- und Kontrollmaßnahmen konnte dieser Ausbruch eingedämmt und am 21. November 2014 für beendet erklärt werden.[109] |
Legende: BDBV: Bundibugyo Virus (Spezies Bundibugyo Ebolavirus), EBOV: Ebola Virus (Spezies Zaire Ebolavirus), RESTV: Reston Virus (Spezies Reston Ebolavirus), SUDV: Sudan Virus (Spezies Sudan Ebolavirus) und TAFV: Taï Forest Virus (Spezies Taï Forest Ebolavirus), siehe auch aktualisierte Nomenklatur der Spezies in der Gattung Ebolavirus.
Epidemie 2014 in Westafrika
Die Ebola-Epidemie in Westafrika brach zunächst in Guinea in der Präfektur Macenta und der Präfektur Guéckédou aus. Laut WHO und dem Gesundheitsministerium in Guinea war auch die Hauptstadt Conakry betroffen; der Schwerpunkt der Neuerkrankungen verlagerte sich ab Juli 2014 mit 454 Infizierten zunehmend nach Sierra Leone. Eine Behandlungsstation in Telimélé im Westen von Guinea konnte bereits wieder geschlossen werden.
In Liberia wurden hingegen Erkrankungen in sieben Bezirken bestätigt, darunter in der Hauptstadt Monrovia, wo bis Ende Juli ein Ebola-Behandlungszentrum aus Zelten, ergänzend zu den bestehenden Krankenhäusern, aufgebaut wird. Ein Behandlungszentrum besteht bereits in Foya im Bezirk Lofa im abgelegenen Grenzgebiet zu Guinea, wo auch Ärzte ohne Grenzen in Voinjama seine Aktivität verstärkt.[111] Liberia will angesichts des Ausbruchs alle Grenzen zu den Nachbarstaaten schließen. Ausgenommen seien zwei Flughäfen und drei andere Grenzpunkte.[112]
Internationale Hilfemaßnahmen kamen aufgrund politischer und gesellschaftlicher Probleme nur schleppend in Gang. Ein großer Teil der Bevölkerung ist über die zunächst grippeähnlichen Symptome und den Infektionsweg des Virus schlecht oder gar nicht informiert, sodass Infizierte nicht früh genug isoliert werden und gegebenenfalls weitere Personen anstecken. Auch ist das Misstrauen gegenüber ausländischen Ärzteteams und den inländischen Behörden groß, denn es gab Gerüchte, dass Helfer das Virus eingeschleppt hätten.[113] So brach das Rote Kreuz eine Hilfsaktion ab, nachdem Mitarbeiter bedroht worden waren. Ein Krisentreffen der Weltgesundheitsorganisation (WHO) in Ghana am 2. und 3. Juli 2014 sollte die Teilnehmerstaaten dazu bringen, die Epidemie offiziell anzuerkennen, und die Ausbreitung über die Landesgrenzen hinaus verhindern.[114] Inzwischen droht beispielsweise die Regierung von Sierra Leone mit Strafen, falls Kranke versteckt würden. Nötig seien laut WHO eine effektive Analyse und eine Rückverfolgung der Kontakte mit Erkrankten (englisch: contact tracking) sowie eine grenzüberschreitende Zusammenarbeit. Die WHO sprach aber keine generellen Reisebeschränkungen aus.[115] Liberia hingegen plante zunächst wohl nicht einmal eine Aufklärungskampagne.[116]
Eine hohe Überlebensrate von 63 Prozent im Behandlungszentrum des Donka-Krankenhauses in Conakry, wo seit dem 25. März 59 bestätigte Ebolaerkrankte behandelt wurden, steht im Kontrast zur geringeren Überlebensrate auf dem Land: Gerade wenn erst spät medizinische Hilfe in Anspruch genommen wurde, wie zu Beginn der Epidemie in Guéckédou, habe es eine sehr geringe Überlebenschance gegeben. Behandlungseinrichtungen wurden daher vor allem im Grenzgebiet der drei Staaten abseits der großen Zentren aufgebaut, unter anderem in Kailahun, Koindu und Buedu im Bezirk Kailahun. Dort wurden 200 lokale Gesundheitshelfer ausgebildet.[111]
Zu den am 20. Juli im Labor bestätigten 786 Erkrankungen in Westafrika (1093 insgesamt) mit 660 Toten (davon 442 bestätigt) sind noch weitere inzwischen an Ebola Erkrankte sowie Todesfälle hinzuzuzählen. Die Weltgesundheitsorganisation berichtet regelmäßig in englischer Sprache darüber (mit klarer Übersichtstabelle).[115]
Am 4. August gab die Weltbank bekannt, den betroffenen Ländern Guinea, Liberia und Sierra Leona durch eine Nothilfe bis zu 200 Mio. US-Dollar (149 Mio. Euro) zur Verfügung zu stellen. Ebenfalls finanzielle Hilfen wurden von der Afrikanischen Entwicklungsbank (60 Mio. US-Dollar) und der WHO (100 Mio. US-Dollar) zugesagt.[117]
Zwei in Afrika arbeitende US-amerikanische Infizierte sollen laut Medienberichten mit einem experimentellen Serum behandelt worden sein, das bis dahin nur an Affen getestet wurde.[117]
Nachträgliche Untersuchungen von Blutproben aus Sierra Leone, die bereits zwischen 2006 und 2008 zwecks Lassafieber-Diagnostik gewonnen worden waren, ergaben serologische Hinweise darauf, dass Ebola-Infektionen bereits in diesen Jahren auftraten, aber nicht erkannt wurden.[118] Die Ernährungs- und Landwirtschaftsorganisation der Vereinten Nationen (FAO) warnt inzwischen vor dem Verzehr von Fledermäusen, anderen Wildtieren und Kadavern, da diese Überträger des Virus sein können.[119]
Das Auswärtige Amt rät seit dem 1. August 2014 von Reisen in die Gebiete ab.[120] Seit dem 5. August 2014 gilt darüber hinaus auch eine förmliche Reisewarnung für die Länder Liberia, Guinea und Sierra Leone.[121] In der ersten Augustwoche 2014 wurden erste Infektionsfälle in Nigeria bekannt, darunter ein Arzt. Zwei infizierte US-Amerikaner wurden in die Vereinigten Staaten ausgeflogen.[122] Die spanische Luftwaffe evakuierte ebenfalls einen Staatsbürger.[123][124]
Am 8. August 2014 erklärte die WHO die Epidemie zum internationalen Gesundheitsnotfall.[125] Am 14. August 2014 erklärte die WHO, es gebe Hinweise in den betroffenen Ländern, dass das tatsächliche Ausmaß des Ausbruchs weit größer sei, als die Zahl der Todesopfer und Erkrankungen erkennen lasse.[126][127]
Literatur
- Xiangguo Qiu, Gary Wong u. a.: Reversion of advanced Ebola virus disease in nonhuman primates with ZMapp. In: Nature. 2014, doi:10.1038/nature13777.
Weblinks
- Ebolavirus-Infektionen – Informationen des Robert-Koch-Instituts
- Weltgesundheitsorganisation: Global Alert and Response (GAR) – Ebola virus disease (EVD). einschließlich Outbreaks Updates.
- Centers for Disease Control and Prevention (CDC): Outbreak of Ebola in Guinea and Liberia. Outbreak Updates.
- Centers for Disease Control and Prevention: Chronology of Ebola Hemorrhagic Fever Outbreaks. In Tabellenform.
- Marianne Diehl: Britische Forscher: Verwandter des Ebola-Virus verursachte mittelalterliche Pest. Auf: wissenschaft.de (Bild der Wissenschaft) – Leben und Umwelt – Medizin, vom 27. Juli 2001, zuletzt abgerufen am 2. Mai 2014.
- Immunisierung gegen Ebola bei Mäusen gelungen, virusähnliche Partikel lösen starke Immunreaktion aus. Auf: pressetext.austria vom 10. Dezember 2003, zuletzt abgerufen am 2. Mai 2014.
- Andrea Naica-Loebell: Iss nicht Batman – Ebola reist in Fledermäusen. Auf: heise.de (Telepolis) vom 6. Dezember 2005, zuletzt abgerufen am 2. Mai 2014.
- Mehr als 60 Tote in Westafrika. Wer kann das Killer-Virus Ebola noch stoppen? Auf: focus.de vom 26. März 2014, zuletzt abgerufen am 2. Mai 2014.
Einzelnachweise
- ↑ 1,0 1,1 1,2 1,3 1,4 Ebola virus disease – WHO Fact Sheet No. 103. In: Website der WHO. April 2014, abgerufen am 12. August 2014.
- ↑ Ebola Virus Infection - Epidemiology. Medscape, 13. Oktober 2014, abgerufen am 15. Oktober 2014.
- ↑ 3,00 3,01 3,02 3,03 3,04 3,05 3,06 3,07 3,08 3,09 3,10 3,11 3,12 3,13 Übersicht Ebolafieber. Robert Koch-Institut (RKI), 15. Oktober 2014, abgerufen am 16. Oktober 2014.
- ↑ 4,0 4,1 Ebola hemorrhagic fever. In: Website der Centers for Disease Control and Prevention (CDC). 10. August 2014, abgerufen am 12. August 2014 (english).
- ↑ Xavier Pourrut et al.: Large serological survey showing cocirculation of Ebola and Marburg viruses in Gabonese bat populations, and a high seroprevalence of both viruses in Rousettus aegyptiacus. In: BioMed Central (BMC) Infectious Diseases. 28. September 2009, Nr. 9, S. 159, doi:10.1186/1471-2334-9-159 (Volltext online, PDF).
- ↑ Eric M. Leroy et al.: Fruit bats as reservoirs of Ebola virus. In: Nature. Band 438, 1. Dezember 2005, S. 575–576, doi:10.1038/438575a.
- ↑ European Centre for Disease Prevention and Control: Factsheet for health professionals. Auf: ecdc.europa.eu vom 21. August 2012, abgerufen am 17. Juli 2014.
- ↑ Yannik Boehmann: Molekularbiologische Untersuchungen der Ebola-Viren Zaire und Reston mit Hilfe reverser Genetik. Dissertation, Philipps-Universität Marburg 2003, Abschnitt 6: Zusammenfassung, S. 119 (Volltext online, PDF).
- ↑ Flussschema: Hilfestellung für den Arzt in Deutschland zur Abklärung, ob ein begründeter Ebolafieber-Verdachtsfall vorliegt. (PDF, 248 kB) RKI: Ebola – Umgang mit Ebolafieber-Verdachtsfällen, 9. Oktober 2014, abgerufen am 17. Oktober 2014.
- ↑ Fragen und Antworten zu Ebola. Centers for Disease Control and Prevention (CDC), 8. September 2014, abgerufen am 14. September 2014 (english).
- ↑ G. Darai, M. Handermann, H. G. Sonntag, C. A. Tidona, L. Zaller (Hrsg.): Lexikon der Infektionskrankheiten des Menschen: Erreger, Symptome, Diagnose, Therapie und Prophylaxe. 3. Auflage, Springer, Heidelberg 2009, ISBN 978-3-540-39005-3, S. 308.
- ↑ Wolfgang R. Heizmann: Kurzlehrbuch medizinische Mikrobiologie und Immunologie. 2. Ausgabe, Schattauer, Stuttgart/ New York 1999, ISBN 3-7945-1961-2, S. 217.
- ↑ Nina Friederike Seiler: Inkubationszeit und Übertragungsparameter der Ebolaviruskrankheit. Dissertation, Medizinische Fakultät der Eberhard-Karls-Universität Tübingen 2008, S. 7 (Volltext online, PDF).
- ↑ Inkubationszeit nach WHO Angaben. 14. Oktober 2014, abgerufen am 18. Oktober 2014.
- ↑ 15,0 15,1 15,2 15,3 15,4 15,5 15,6 D. V. Clark, P. B. Jahrling, J. V. Lawler: Clinical management of filovirus-infected patients. In: Viruses. Band 4, Nr. 9, September 2012, S. 1668–1686, ISSN 1999-4915. doi:10.3390/v4091668. PMID 23170178. PMC 3499825 (freier Volltext). (Review).
- ↑ 16,0 16,1 16,2 16,3 16,4 16,5 R. Ndambi, P. Akamituna u. a.: Epidemiologic and clinical aspects of the Ebola virus epidemic in Mosango, Democratic Republic of the Congo, 1995. In: The Journal of infectious diseases. Band 179 Suppl. 1, Februar 1999, S. S8–10, ISSN 0022-1899. doi:10.1086/514297. PMID 9988156.
- ↑ 17,0 17,1 17,2 17,3 17,4 17,5 J. S. Schieffelin, J. G. Shaffer u. a.: Clinical Illness and Outcomes in Patients with Ebola in Sierra Leone. In: The New England Journal of Medicine. [elektronische Veröffentlichung vor dem Druck] Oktober 2014, ISSN 1533-4406. doi:10.1056/NEJMoa1411680. PMID 25353969.
- ↑ Sanjay Gupta, Danielle Dellorto: Experimental drug likely saved Ebola patients. Auf: edition.cnn.com vom 6. August 2014, zuletzt abgerufen am 14. August 2014.
- ↑ Thomas W Geisbert, Amy CH Lee u. a.: Postexposure protection of non-human primates against a lethal Ebola virus challenge with RNA interference: a proof-of-concept study. In: The Lancet. 375, 2010, S. 1896–1905, doi:10.1016/S0140-6736(10)60357-1.
- ↑ Julia Merlot: Verwandt mit Ebola: Neues Medikament schützt Affen vor Marburgfieber. Spiegel Online, 20. August 2014, abgerufen am 20. August 2014.
- ↑ Isolierung und Behandlung, Robert Koch-Institut, abgerufen am 2. August 2014
- ↑ Außenministerium rät von Reise in Ebola-Länder ab. Auf: derstandard.at, abgerufen am 6. August 2014.
- ↑ Hamburger UKE entlässt Ebola-Patienten. Auf: ndr.de vom 4. Oktober 2014, abgerufen am 7. Oktober 2014.
- ↑ Behandlung an Uniklinik – Ebola-Patient in Frankfurt eingetroffen. Auf: hr.de vom 3. Oktober 2014, abgerufen am 7. Oktober 2014.
- ↑ J. S. Towner, P. E. Rollin u. a.: Rapid diagnosis of Ebola hemorrhagic fever by reverse transcription-PCR in an outbreak setting and assessment of patient viral load as a predictor of outcome. In: Journal of virology. Band 78, Nr. 8, April 2004, S. 4330–4341, ISSN 0022-538X. PMID 15047846. PMC 374287 (freier Volltext).
- ↑ S. Baize, E. M. Leroy u. a.: Inflammatory responses in Ebola virus-infected patients. In: Clinical and experimental immunology. Band 128, Nr. 1, April 2002, S. 163–168, ISSN 0009-9104. PMID 11982604. PMC 1906357 (freier Volltext).
- ↑ J. S. Schieffelin, J. G. Shaffer u. a.: Clinical Illness and Outcomes in Patients with Ebola in Sierra Leone. In: The New England Journal of Medicine. Supplementary Appendix, Oktober 2014, S. 1–26. (PDF, 4,2 MB, englisch).
- ↑ Tropenmedizin in Klinik und Praxis, Seite 299 ff, ISBN 978-3-13-785804-1.
- ↑ Liste der vom Robert Koch-Institut geprüften und anerkannten Desinfektionsmittel und -verfahren. Robert Koch-Institut (RKI), 15. Juli 2014, abgerufen am 7. Oktober 2014.
- ↑ Desinfektionsmittel-Liste des VAH. Verbund für Angewandte Hygiene (VAH), 1. April 2014, abgerufen am 7. Oktober 2014.
- ↑ Deutsch-Österreichische Leitlinien zur Postexpositionellen Prophylaxe der HIV-Infektion. Deutsche AIDS-Gesellschaft e.V. (DAIG), Juni 2013, abgerufen am 7. Oktober 2014.
- ↑ Knut Klein: Barrier Nursing – Risiko lässt sich mit Training verringern. Auf: sanitaetsdienst-bundeswehr.de vom 30. Oktober 2014, abgerufen am 8. November 2014.
- ↑ Questions and Answers about Ebola and Pets. Centers for Disease Control and Prevention (CDC), 13. Oktober 2014, abgerufen am 14. Oktober 2014 (english).
- ↑ Spanien: Hund von Ebola-Patientin vorsorglich eingeschläfert. Auf: Spiegel Online vom 9. Oktober 2014, abgerufen am 13. Oktober 2014.
- ↑ 35,0 35,1 Maßnahmen zur Desinfektion nach Kontakt mit einem begründeten Ebolafieber-Verdachtsfall. (PDF, 143 kB) Website RKI, 17. September 2014, abgerufen am 16. Oktober 2014.
- ↑ Monte Morin: Another Ebola challenge: Disposing of medical waste. Auf: Los Angeles Times vom 19. Oktober 2014, abgerufen am 2. November 2014.
- ↑ Pierre Becquart, Nadia Wauquier et al.: High prevalence of both humoral and cellular immunity to Zaire ebolavirus among rural populations in Gabon. In: PLoS ONE, Band 5, Nr. 2, 9. Februar 2010, e9126, doi:10.1371/journal.pone.0009126.
- ↑ Eines der gefährlichsten Viren der Welt – „Jeder Ebola-Infekt ist dramatisch“. Abgerufen am 3. Oktober 2014.
- ↑ Maggie Fox: First Human Trials of Ebola Vaccine Start Next Week. NBC News Science, 28. August 2014, abgerufen am 28. August 2014 (english).
- ↑ Philipp Graf: Die Anti-Ebola-Offensive. In: Transkript. Heft 9, 2014, S. 18–19.
- ↑ Ebola-Epidemie in Westafrika – Kanada liefert WHO möglichen Impfstoff. Tagesschau, 21. Oktober 2014, abgerufen am 21. Oktober 2014.
- ↑ T. K. Warren, K. L. Warfield et al.: Advanced antisense therapies for postexposure protection against lethal filovirus infections. In: Nature medicine. Bd. 16, 22. August 2010, S. 991–994, doi:10.1038/nm.2202, PMID 20729866.
- ↑ Antikörper gegen tödliches Ebolavirus entwickelt. Auf: nationalgeographic.de vom 21. November 2011; zuletzt abgerufen am 5. Mai 2014.
- ↑ M. Johansen, J. M. Brannan, S. E. Delos et al.: FDA-approved selective estrogen receptor modulators inhibit Ebola virus infection. In: Sci Transl Med. Bd. 5, Nr. 190, 2013, S. 190ra79, doi:10.1126/scitranslmed.3005471, PMID 23785035, PMC 3955358 (freier Volltext) (freier Volltext).
- ↑ G. Gehring, K. Rohrmann, N. Atenchong et al.: The clinically approved drugs amiodarone, dronedarone and verapamil inhibit filovirus cell entry. In: The Journal of antimicrobial chemotherapy. Band 69, Nummer 8, August 2014, S. 2123–2131, ISSN 1460-2091, doi:10.1093/jac/dku091, PMID 24710028.
- ↑ Herzmedikament könnte Krankheit abschwächen. Deutschlandfunk, 7. August 2014, abgerufen am 7. August 2014.
- ↑ 2014 Ebola Outbreak in West Africa – Outbreak Distribution Map. Centers for Disease Control and Prevention (CDC), 14. September 2014, abgerufen am 21. September 2014 (english).
- ↑ 48,0 48,1 WHO Situation Reports. Weltgesundheitsorganisation (WHO), , abgerufen am 30. November 2014 (english).
- ↑ Outbreaks Chronology: Ebola Hemorrhagic Fever – Known Cases and Outbreaks of Ebola Hemorrhagic Fever, in Chronological Order. Centers for Disease Control and Prevention (CDC), 22. August 2014, abgerufen am 23. August 2014 (english).
- ↑ Ebola haemorrhagic fever in Zaire, 1976. In: Bulletin of the World Health Organization. Band 56, Nummer 2, 1978, S. 271–293, ISSN 0042-9686. PMID 307456. PMC 2395567 (freier Volltext).
- ↑ Ebola haemorrhagic fever in Sudan, 1976. Report of a WHO/International Study Team. In: Bulletin of the World Health Organization. Band 56, Nummer 2, 1978, S. 247–270, ISSN 0042-9686. PMID 307455. PMC 2395561 (freier Volltext).
- ↑ R. T. Emond, B. Evans, E. T. Bowen, G. Lloyd: A case of Ebola virus infection. In: British medical journal. Band 2, Nummer 6086, August 1977, S. 541–544, ISSN 0007-1447. PMID 890413. PMC 1631428 (freier Volltext).
- ↑ D. L. Heymann, J. S. Weisfeld, P. A. Webb, K. M. Johnson, T. Cairns, H. Berquist: Ebola hemorrhagic fever: Tandala, Zaire, 1977–1978. In: The Journal of infectious diseases. Band 142, Nummer 3, September 1980, S. 372–376, ISSN 0022-1899. PMID 7441008.
- ↑ R. C. Baron, J. B. McCormick, O. A. Zubeir: Ebola virus disease in southern Sudan: hospital dissemination and intrafamilial spread. In: Bulletin of the World Health Organization. Band 61, Nummer 6, 1983, S. 997–1003, ISSN 0042-9686. PMID 6370486. PMC 2536233 (freier Volltext).
- ↑ P. B. Jahrling, T. W. Geisbert, D. W. Dalgard, E. D. Johnson, T. G. Ksiazek, W. C. Hall, C. J. Peters: Preliminary report: isolation of Ebola virus from monkeys imported to USA. In: Lancet. Band 335, Nummer 8688, März 1990, S. 502–505, ISSN 0140-6736. PMID 1968529.
- ↑ Update: filovirus infection in animal handlers. In: MMWR. Morbidity and mortality weekly report. Band 39, Nummer 13, April 1990, S. 221, ISSN 0149-2195. PMID 2107388.
- ↑ M. E. Miranda, M. E. White, M. M. Dayrit, C. G. Hayes, T. G. Ksiazek, J. P. Burans: Seroepidemiological study of filovirus related to Ebola in the Philippines. In: Lancet. Band 337, Nummer 8738, Februar 1991, S. 425–426, ISSN 0140-6736. PMID 1671441.
- ↑ Viral haemorrhagic fever in imported monkeys. In: Relevé épidémiologique hebdomadaire / Section d'hygiène du Secrétariat de la Société des Nations = Weekly epidemiological record / Health Section of the Secretariat of the League of Nations. Band 67, Nummer 19, Mai 1992, S. 142–143, ISSN 0049-8114. PMID 1581179.
- ↑ 59,0 59,1 59,2 A. J. Georges, E. M. Leroy, A. A. Renaut, C. T. Benissan, R. J. Nabias, M. T. Ngoc, P. I. Obiang, J. P. Lepage, E. J. Bertherat, D. D. Bénoni, E. J. Wickings, J. P. Amblard, J. M. Lansoud-Soukate, J. M. Milleliri, S. Baize, M. C. Georges-Courbot: Ebola hemorrhagic fever outbreaks in Gabon, 1994–1997: epidemiologic and health control issues. In: The Journal of infectious diseases. Band 179 Suppl 1, Februar 1999, S. S65–S75, ISSN 0022-1899. doi:10.1086/514290. PMID 9988167.
- ↑ B. Le Guenno, P. Formenty, P. Formentry, M. Wyers, P. Gounon, F. Walker, C. Boesch: Isolation and partial characterisation of a new strain of Ebola virus. In: Lancet. Band 345, Nummer 8960, Mai 1995, S. 1271–1274, ISSN 0140-6736. PMID 7746057.
- ↑ A. S. Khan, F. K. Tshioko, D. L. Heymann, B. Le Guenno, P. Nabeth, B. Kerstiëns, Y. Fleerackers, P. H. Kilmarx, G. R. Rodier, O. Nkuku, P. E. Rollin, A. Sanchez, S. R. Zaki, R. Swanepoel, O. Tomori, S. T. Nichol, C. J. Peters, J. J. Muyembe-Tamfum, T. G. Ksiazek: The reemergence of Ebola hemorrhagic fever, Democratic Republic of the Congo, 1995. Commission de Lutte contre les Epidémies à Kikwit. In: The Journal of infectious diseases. Band 179 Suppl 1, Februar 1999, S. S76–S86, ISSN 0022-1899. doi:10.1086/514306. PMID 9988168.
- ↑ Ebola haemorrhagic fever – South Africa. (PDF) In: World Health Organization (Hrsg.): Weekly Epidemiological Record. 71, Nr. 47, Geneva, 1996-11-22, S. 353–360.
- ↑ Pierre E. Rollin, R. Joel Williams, David S. Bressler et al.: Ebola (Subtype Reston) Virus among Quarantined Nonhuman Primates Recently Imported from the Philippines to the United States. In: The Journal of Infectious Diseases. Bd. 179, Nr. Supplement 1, S. S108-S114, doi:10.1086/514303.
- ↑ M. E. Miranda, T. G. Ksiazek, T. J. Retuya, A. S. Khan, A. Sanchez, C. F. Fulhorst, P. E. Rollin, A. B. Calaor, D. L. Manalo, M. C. Roces, M. M. Dayrit, C. J. Peters: Epidemiology of Ebola (subtype Reston) virus in the Philippines, 1996. In: The Journal of infectious diseases. Band 179 Suppl 1, Februar 1999, S. S115–S119, ISSN 0022-1899. doi:10.1086/514314. PMID 9988174.
- ↑ I. V. Borisevich, V. A. Markin, I. V. Firsova u. a.: Hemorrhagic (Marburg, Ebola, Lassa, and Bolivian) fevers: epidemiology, clinical pictures, and treatment. (Russisch) In: Voprosy Virusologii – Problems of Virology (Moscow). Band 51, Nummer 5, 2006, S. 8–16.
- ↑ S. I. Okware, F. G. Omaswa, S. Zaramba, A. Opio, J. J. Lutwama, J. Kamugisha, E. B. Rwaguma, P. Kagwa, M. Lamunu: An outbreak of Ebola in Uganda. In: Tropical medicine & international health : TM & IH. Band 7, Nummer 12, Dezember 2002, S. 1068–1075, ISSN 1360-2276. PMID 12460399.
- ↑ 67,0 67,1 Outbreak(s) of Ebola haemorrhagic fever, Congo and Gabon, October 2001-July 2002. In: Relevé épidémiologique hebdomadaire / Section d'hygiène du Secrétariat de la Société des Nations = Weekly epidemiological record / Health Section of the Secretariat of the League of Nations. Band 78, Nummer 26, Juni 2003, S. 223–228, ISSN 0049-8114. PMID 15571171.
- ↑ P. Formenty, F. Libama, A. Epelboin, Y. Allarangar, E. Leroy, H. Moudzeo, P. Tarangonia, A. Molamou, M. Lenzi, K. Ait-Ikhlef, B. Hewlett, C. Roth, T. Grein: [Outbreak of Ebola hemorrhagic fever in the Republic of the Congo, 2003: a new strategy?]. In: Médecine tropicale : revue du Corps de santé colonial. Band 63, Nummer 3, 2003, S. 291–295, ISSN 0025-682X. PMID 14579469.
- ↑ Ebola haemorrhagic fever in the Republic of the Congo – Update 6. World Health Organization, 6. Januar 2004, abgerufen am 17. Januar 2013.
- ↑ Outbreak of Ebola haemorrhagic fever in Yambio, south Sudan, April – June 2004. In: Relevé épidémiologique hebdomadaire / Section d'hygiène du Secrétariat de la Société des Nations = Weekly epidemiological record / Health Section of the Secretariat of the League of Nations. Band 80, Nummer 43, Oktober 2005, S. 370–375, ISSN 0049-8114. PMID 16285261.
- ↑ A case of Ebola hemorrhagic fever. (Russisch) In: Infektsionnye Bolezni (Moscow). Band 3, Nummer 1, 2005, S. 85–88.
- ↑ Ebola haemorrhagic fever in the Republic of the Congo – update. World Health Organization, 25. Mai 2005, abgerufen am 7. Juli 2014.
- ↑ Ebola Outbreak Confirmed in Congo. In: NewScientist.com. 11. September 2007, abgerufen am 25. Februar 2008.
- ↑ Ebola outbreak in Congo. CDC news, 12. September 2007, abgerufen am 31. Mai 2009.
- ↑ Outbreak news. Ebola virus haemorrhagic fever, Democratic Republic of the Congo–update. In: Relevé épidémiologique hebdomadaire / Section d'hygiène du Secrétariat de la Société des Nations = Weekly epidemiological record / Health Section of the Secretariat of the League of Nations. Band 82, Nummer 40, Oktober 2007, S. 345–346, ISSN 0049-8114. PMID 17918654.
- ↑ J. S. Towner, T. K. Sealy, M. L. Khristova, C. G. Albariño, S. Conlan, S. A. Reeder, P. L. Quan, W. I. Lipkin, R. Downing, J. W. Tappero, S. Okware, J. Lutwama, B. Bakamutumaho, J. Kayiwa, J. A. Comer, P. E. Rollin, T. G. Ksiazek, S. T. Nichol: Newly discovered ebola virus associated with hemorrhagic fever outbreak in Uganda. In: PLoS pathogens. Band 4, Nummer 11, November 2008, S. e1000212, ISSN 1553-7374. doi:10.1371/journal.ppat.1000212. PMID 19023410. PMC 2581435 (freier Volltext).
- ↑ End of Ebola outbreak in Uganda. World Health Organization, 20. Februar 2008, abgerufen am 29. November 2009.
- ↑ Uganda: Deadly Ebola Outbreak Confirmed – UN. In: UN News Service. 30. November 2007, abgerufen am 29. November 2009.
- ↑ Uganda: Deadly Ebola Outbreak Confirmed – UN. In: UN News Service. 30. November 2007, abgerufen am 25. Februar 2008.
- ↑ Outbreak news. Ebola Reston in pigs and humans, Philippines. In: Relevé épidémiologique hebdomadaire / Section d'hygiène du Secrétariat de la Société des Nations = Weekly epidemiological record / Health Section of the Secretariat of the League of Nations. Band 84, Nummer 7, Februar 2009, S. 49–50, ISSN 0049-8114. PMID 19219963.
- ↑ Global Alert and Response: End of Ebola outbreak in the Democratic Republic of the Congo. In: Disease Outbreak News. World Health Organization, Geneva, Switzerland, 17. Februar 2009, abgerufen am 27. Februar 2011.
- ↑ Epidemie: Ebola-Tote im Kongo. (Epidemie Jan. 2009) Auf: Spiegel Online – Wissenschaft vom 3. Januar 2009, zuletzt abgerufen am 6. Mai 2014.
- ↑ Global Alert and Response (GAR): Ebola haemorrhagic fever in the Democratic Republic of the Congo. (update) Auf: who.int vom 2. Januar 2009 (englisch).
- ↑ Global Alert and Response: Ebola in Uganda. World Health Organization, Geneva, Switzerland, 18. Mai 2011, abgerufen am 18. Mai 2011.
- ↑ Mädchen in Uganda an Ebola-Virus gestorben. Auf: orf.at vom 15. Mai 2011, zuletzt abgerufen am 24. August 2014.
- ↑ 33 Menschen unter Quarantäne – Mädchen stirbt an Ebola. Auf: n-tv.de vom 14. Mai 2011.
- ↑ 87,0 87,1 87,2 T. Shoemaker, A. MacNeil u. a.: Reemerging Sudan Ebola virus disease in Uganda, 2011. In: Emerging infectious diseases. Band 18, Nummer 9, September 2012, S. 1480–1483, ISSN 1080-6059. doi:10.3201/eid1809.111536. PMID 22931687. PMC 3437705 (freier Volltext).
- ↑ Seuche wütet in Uganda: Mindestens 19 Menschen sterben am Ebola-Virus. Auf: focus.de vom 3. August 2012; abgerufen am 3. August 2012.
- ↑ Ebola outbreak in Uganda kills two. BBC News, 15. November 2012, abgerufen am 23. März 2014 (english).
- ↑ WHO bestätigt Ebola-Ausbruch in Uganda. Auf: tagesschau.de vom 29. Juli 2012.
- ↑ Ebola-Epidemie unter Kontrolle. Auf: aerztezeitung.de vom 7. August 2012, zuletzt abgerufen am 16. Juli 2014.
- ↑ Uganda: Wieder Ebola-frei. Auf: aerztezeitung.de vom 5. Oktober 2012, zuletzt abgerufen am 16. Juli 2014.
- ↑ Gefährliches Ebola-Fieber breitet sich aus. Auf: faz.net vom 18. September 2012; abgerufen am 24. März 2014.
- ↑ Global Alert and Response (GAR): Ebola outbreak in Democratic Republic of Congo. (update) Auf: who.int vom 18. September 2012 (englisch).
- ↑ Outbreak of Ebola in Guinea, Liberia, and Sierra Leone – Ebola. CDC, 16. Juni 2014, abgerufen am 20. Juni 2014 (english).
- ↑ 96,0 96,1 96,2 96,3 WHO: Ebola Response Roadmap Situation Report. (PDF, 1,55 MB) Weltgesundheitsorganisation (WHO): Situation reports: Ebola response roadmap, 3. Dezember 2014, abgerufen am 6. Dezember 2014 (english).
- ↑ WHO – Regional Office for Africa: Ebola virus disease in Guinea. vom 23. März 2014, abgerufen am 25. März 2014.
- ↑ Ebola-Epidemie erreicht Guineas Hauptstadt. Spiegel Online, 23. März 2014, abgerufen am 23. März 2014.
- ↑ Ebola: „Die Betroffenen zu isolieren, hat oberste Priorität“. Ärzte ohne Grenzen, 24. März 2014, abgerufen am 25. März 2014.
- ↑ Ebola virus disease, West Africa (Situation as of 1. April 2014). WHO, 1. April 2014, abgerufen am 2. April 2014 (english).
- ↑ Tödliches Virus. Ebola-Epidemie in Westafrika ist außer Kontrolle. In: t-online.de. t-online, 2. Juli 2014, abgerufen am 2. Juli 2014.
- ↑ Nigeria is now free of Ebola virus transmission. Weltgesundheitsorganisation (WHO), 20. Oktober 2014, abgerufen am 20. Oktober 2014 (english).
- ↑ The outbreak of Ebola virus disease in Senegal is over. Weltgesundheitsorganisation (WHO), 17. Oktober 2014, abgerufen am 17. Oktober 2014 (english).
- ↑ Mann aus Liberia erlag Seuche – Erster Ebola-Patient in USA gestorben. Tagesschau, 8. Oktober 2014, abgerufen am 8. Oktober 2014.
- ↑ Madrid – Erste Ebola-Ansteckung in Europa. Auf: zeit.de vom 6. Oktober 2014, abgerufen am 6. Oktober 2014.
- ↑ Cases of Ebola Diagnosed in the United States. Centers for Disease Control and Prevention (CDC), 15. Oktober 2014, abgerufen am 15. Oktober 2014 (english).
- ↑ 107,0 107,1 Virological analysis: no link between Ebola outbreaks in West Africa and Democratic Republic of Congo. Weltgesundheitsorganisation (WHO), 2. September 2014, abgerufen am 4. September 2014 (english).
- ↑ 108,0 108,1 WHO: Ebola Response Roadmap Situation Report. (PDF, 1,6 MB) Weltgesundheitsorganisation (WHO): Situation reports: Ebola response roadmap, 19. November 2014, abgerufen am 20. November 2014 (english).
- ↑ 109,0 109,1 WHO declares end of Ebola outbreak in the Democratic Republic of Congo. Weltgesundheitsorganisation (WHO), 21. November 2014, abgerufen am 22. November 2014 (english).
- ↑ Demokratische Republik Kongo meldet mehrere Fälle. Auf: Spiegel Online vom 24. August 2014, abgerufen am 25. August 2014.
- ↑ 111,0 111,1 Ebola in Westafrika: Epizentrum verlagert sich nach Sierra-Leone Ärzte ohne Grenzen, 24. Juli 2014, abgerufen am 26. Juli 2014.
- ↑ Ebola – Liberia schließt Grenzen. Auf: Ärzte Zeitung online vom 28. Juli 2014, abgerufen am 1. August 2014.
- ↑ Global Alert and Response (GAR): Ebola virus disease, West Africa.' (update) Auf: who.int vom 15 July 2014.
- ↑ Ghana. Krisensitzung gegen Ebola-Epidemie. Auf: dw.de vom 2. Juli 2014.
- ↑ 115,0 115,1 Weltgesundheitsorganisation: Ebola virus disease, West Africa – update. WHO-Disease Outbreak News (DONs) mit Übersichtstabelle: von 660 Toten am 20 Juli sind 442 im Labor bestätigt, davon 204 in Guinea, 56 in Liberia, 182 in Sierra Leone. Auf: who.int vom 24. Juli, abgerufen am 26. Juli 2014.
- ↑ Tobias Zick: Ebola in Westafrika. Tödlicher Aberglaube Auf: sueddeutsche.de vom 1. Juli 2014, zuletzt abgerufen am 22. Juli 2014.
- ↑ 117,0 117,1 Epidemie in Westafrika: Weltbank gibt 200 Millionen Dollar für Kampf gegen Ebola. Auf: spiegel.de vom 5. August 2014 (abgerufen am 5. August 2014).
- ↑ Randal J. Schoepp et al.: Undiagnosed Acute Viral Febrile Illnesses, Sierra Leone. In: Emerging Infectious Diseases. Band 20, Nr. 7, 2014, doi:10.3201/eid2007.131265.
- ↑ FAO warns of fruit bat risk in West African Ebola epidemic. Auf: fao.org vom 21. Juli 2014, abgerufen am 22. Juli 2014.
- ↑ Epidemie in Westafrika: USA warnen vor Reisen in Ebola-Gebiete. Auf: Spiegel Online Gesundheit vom 1. August 2014.
- ↑ Reisewarnung für Ebola-Länder. Auf: tagesschau.de Stand: 6. August 2014.
- ↑ Ebola breitet sich weiter aus., Auf: n-tv.de vom 4. August 2014. Abruf am 14. August 2014.
- ↑ Weltweites Eingreifen möglich. Auf: orf.at vom 8. August 2014, zuletzt abgerufen am 14. August 2014.
- ↑ Spanischer Ebola-Patient bekommt experimentelles Serum ZMapp. Auf: zeit.de, zuletzt aktualisiert 10. August 2014, abgerufen am 14. August 2014.
- ↑ Epidemie: WHO erklärt Ebola zum internationalen Gesundheitsnotfall. Auf: spiegel.de – online, vom 8. August 2014, zuletzt abgerufen am 14. August 2014.
- ↑ WHO: Ausmaß des Ebola-Ausbruchs weit größer als Zahl der Todesopfer und Erkrankungen erkennen lassen. Auf: Reuters (de.reuters.com) vom 15. August 2014, Abruf 24. August 2014.
- ↑ WHO: Ausmaß der Ebola-Epidemie in Westafrika deutlich unterschätzt. Auf: AFP (afp.com) vom 15. August 2014, Abruf 24. August 2014.
| Bitte den Hinweis zu Gesundheitsthemen beachten! |
| Dieser Artikel basiert ursprünglich auf dem Artikel Ebolafieber aus der freien Enzyklopädie Wikipedia und steht unter der Doppellizenz GNU-Lizenz für freie Dokumentation und Creative Commons CC-BY-SA 3.0 Unported. In der Wikipedia ist eine Liste der ursprünglichen Wikipedia-Autoren verfügbar. |