| Jewiki unterstützen. Jewiki, die größte Online-Enzyklopädie zum Judentum.
Helfen Sie Jewiki mit einer kleinen oder auch größeren Spende. Einmalig oder regelmäßig, damit die Zukunft von Jewiki gesichert bleibt ... Vielen Dank für Ihr Engagement! (→ Spendenkonten) |
How to read Jewiki in your desired language · Comment lire Jewiki dans votre langue préférée · Cómo leer Jewiki en su idioma preferido · בשפה הרצויה Jewiki כיצד לקרוא · Как читать Jewiki на предпочитаемом вами языке · كيف تقرأ Jewiki باللغة التي تريدها · Como ler o Jewiki na sua língua preferida |
Bruxismus
| Klassifikation nach ICD-10 | ||
|---|---|---|
| F45.8 | Sonstige somatoforme Störungen | |
| G47.8 | Sonstigen Schlafstörungen | |
| ICD-10 online (WHO-Version 2013) | ||
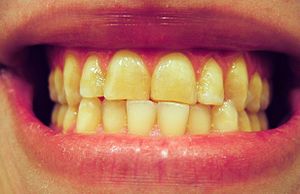
Der Bruxismus (abgeleitet von griechisch βρυγμός brygmos, männlich „das Zähneknirschen“ mit lateinischer Endung) ist das unbewusste, meist nächtliche, aber auch tagsüber ausgeführte Zähneknirschen oder Aufeinanderpressen der Zähne, durch das die Zähne verschleißen, der Zahnhalteapparat (Parodontium) überlastet und zusätzlich das Kiefergelenk, die Kaumuskulatur, aber auch andere Muskelgruppen, die zur Stabilisierung des Kopfes angespannt werden, geschädigt werden können.
Auf diese Weise kann es zu Schmerzsyndromen und Ohrgeräuschen (Tinnitus) kommen. Weitere häufige Erscheinungen sind Schwindel, Sehstörungen und Übelkeit. Schmerzsyndrome, die das Kiefergelenk betreffen werden in der Literatur als Kraniomandibuläre Dysfunktion (CMD) geführt, für die strukturelle, funktionelle, biochemische und psychische Fehlregulationen der Muskel- oder Gelenkfunktion verantwortlich sind.
Nachts kann sich der Partner, ähnlich wie bei einem Schnarcher, häufig durch das laute Zähneknirschen gestört fühlen.
Schlafbezogener Bruxismus (nächtliches Zähneknirschen) gehört nach dem Klassifikationssystem für Schlafstörungen ICSD-2 zu den schlafbezogenen Bewegungsstörungen und nach ICD-10 zu den sonstigen Schlafstörungen (G47.8) bzw. sonstigen somatoformen Störungen (F45.8). Er tritt auch mit anderen Schlafstörungen wie dem Schlafwandeln auf.[1]
Ursache
Wissenschaftlich ist der Bruxismus vergleichsweise wenig untersucht. Es gibt in der zahnmedizinischen Literatur zu wenige Studien, um von gesicherten Erkenntnissen sprechen zu können. Es ist bis heute nicht geklärt, inwieweit eine genetische Veranlagung eine Rolle spielt oder ob der Bruxismus grundsätzlich immer eine behandlungsbedürftige Krankheit darstellt.
Risikofaktoren
Als Risikofaktoren gelten nach Studien und Umfragen u. a.
- Schlafstörungen[2][3] (Schlafapnoe-Syndrom,[4] Schnarchen,[5] Tagesmüdigkeit[2])
- Chronischer Stress[2] oder Angst[2]
- Alkohol[2]
- Koffein[2]
- Rauchen[2]
- Bestimmte Medikamente[6]
Auswirkungen
Je nachdem, welche Struktur am schwächsten ausgebildet ist, entstehen Schäden an der schwächsten Stelle. Ist die Schwachstelle der Zahnhalteapparat, führt der Bruxismus zur Zahnlockerung. Ist der Zahnschmelz „weich“, führt es zur Abrasion. Ist das Kiefergelenk die Schwachstelle, dann führt der Bruxismus zu Kiefergelenksbeschwerden.
Es werden Abweichungen der Bisslage um 0,01 mm vom ausgewogenen Zahnkontakt bereits wahrgenommen. Diese geringen Abweichungen können schon den Kauapparat soweit stören, dass es zum Bruxismus kommt. (Kobayashi et al. 1988, Doppelblindversuch im Schlaflabor). Dieser Zahnkontakt wird als störend empfunden, worauf versucht wird, ihn „weg zu knirschen“. Experimentelle Zahnerhöhungen um 0,1 mm bewirkten in einer Versuchsreihe verkürzte Tiefschlafphasen, erhöhte Adrenalinausschüttungen, verlängerte Atemstillstandzeiten während des Schlafes. Nach 14 Tagen war die Kaumuskulatur soweit traumatisiert, dass es zu einem erhöhten Muskeltonus kam.
Der Kaudruck, der beim Menschen normalerweise im Maximum 0,4 bis 0,45 kN beträgt, kann sich um den Faktor 10 steigern, da während des Nachtschlafs die Schmerzschwelle erhöht ist. Tagsüber würde man schmerzbedingt einen so hohen Kaudruck nicht erzeugen.
Therapie
Zur Therapie kann eine Anleitung zur Selbstbeobachtung und eine Aufklärung des Patienten über die Zusammenhänge helfen. Hierzu gehören Anleitungen zur Selbstmassage der verspannten Muskeln, um die Beschwerden etwas zu lindern. Allerdings fehlt während des Schlafes die Kontrolle über die Reflexaktivität des Kauorgans. Ebenso kann Physiotherapie angezeigt sein. In bestimmten Fällen kann dies zu einer Reduktion des Tonus der Kaumuskulatur führen. Bei stressbedingtem Bruxismus kann eine Psychotherapie angezeigt sein.
Die Deutsche Gesellschaft für Zahn-, Mund- und Kieferheilkunde (DGZMK) empfiehlt, das definitive Einsetzen von Zahnersatz beim Vorliegen einer Aufbissproblematik bis zur Sanierung dieser Problematik zu verschieben.
Knirscherschiene
Eine Knirscherschiene (Aufbissschiene) reduziert den Abrieb an den Zähnen. Eventuell vorhandene Störkontakte beim Zusammenbiss sollen eingeschliffen werden, Hierbei kann eine Funktionsdiagnostik angezeigt sein. Bei Kiefergelenksbeschwerden soll die Konstruktion der Knirscherschiene die Gleitfunktion des Discus articularis (Zwischengelenkscheibe) wiederzustellen, Je nach Art der Okklusionsstörung können unterschiedliche Aufbisskorrekturen bzw. Aufbissbehelfe erforderlich sein.[7]
Die Aufbissschiene ist nicht nur ein Abriebschutz, sondern entlastet auch das komprimierte Kiefergelenk und kann so morgendlichen Schmerzen im Kiefergelenk vorbeugen.
Biofeedback
Im Bereich des Biofeedbacks gibt es verschiedene Behandlungsversuche. Bei einem Ansatz wird über eine Sonde am Kaumuskel die Muskelspannung gemessen und akustisch an den Patienten zurückgekoppelt, wodurch sich der Patient seiner Handlung bewusst werden soll. Hierdurch ist es möglich den Kauimpuls willentlich zu unterbrechen. Wird dies trainiert, kann über Generalisierung der Impuls später möglicherweise auch ohne akustisches Signal wahrgenommen und gestoppt werden.
Hypnotherapie
Beim Versuch einer hypnotherapeutischen Behandlung wird eine Verlagerung der Muskelanspannung aus dem Kiefer in die Hand suggeriert, oder ein Erwachen bei jedem Zähneknirschen, bis die Gewohnheit verändert ist, oder ein spontanes Lösen der Anspannung im Schlaf. Diese Suggestionen werden posthypnotisch gefestigt und die Umsetzung bei einem späteren Gespräch überprüft.
Bruxismus bei Kindern
Bei Kindern ist Zähneknirschen in der Regel physiologisch. Kinder müssen vor, während und nach dem Zahnwechsel die Okklusion, also die Feinabstimmung des Zusammenbisses zwischen oberer und unterer Zahnreihe, zurechtbeißen und einschleifen, was zwar mit oft heftigen Knirschgeräuschen einhergeht, aber keinen Grund zur Beunruhigung darstellt.[8] Es gibt in der amerikanischen Literatur Untersuchungen, die einen Zusammenhang zwischen „idiopathischen“ Skoliosen beim Jugendlichen und funktionsgestörtem Kauorgan sehen. Bruxismus bei Kindern kann jedoch auch ein Zeichen für Anspannung, Angst, Stress oder Überforderung sein.[9]
Definition der wissenschaftlichen Fachgesellschaft DGZMK
Die Deutsche Gesellschaft für Zahn-, Mund- und Kieferheilkunde (DGZMK) definiert Bruxismus als Parafunktion (Knirschen, Pressen) mit unphysiologischen Auswirkungen an Zähnen, Parodontium, der Kaumuskulatur und/oder den Kiefergelenken.
Geschichte
Die ersten Veröffentlichungen zu diesem Thema gehen auf das Jahr 1934 zurück, die eigentlich fundamentale Arbeit hierzu veröffentlichte Harold Gelb 1991 als clinical management of head, neck and TMJ- Pain and dysfunction.
Die zahnärztlichen Therapieversuche der 1970er Jahre mit umfangreicher „gnathologischer Rehabilitation“ waren in der Regel nicht erfolgreich.
Literatur
- W. H. Miltner: Bruxismus. In: W. Miltner, N. Birbaumer, D. W. Gerber (Hrsg.): Verhaltensmedizin. Springer-Verlag, Berlin 1986.
Siehe auch
Weblinks
- Studie zu Korrelation zwischen Stress und Bruxismus der Universität Düsseldorf publiziert in Head and Face Medicine
- Bruxism (Teeth Clenching or Grinding): Advice, Links, Resources
- Unrecommended Bruxism Treatments
- Interview mit Diplom-Psychologe Hans-Peter Kuhl über die mögliche Ursache von Bruxismus (Memento vom 15. Dezember 2013 im Internet Archive)
Einzelnachweise
- ↑ S3-Leitlinie Nicht erholsamer Schlaf/Schlafstörungen der Deutschen Gesellschaft für Schlafforschung und Schlafmedizin (DGSM). In: AWMF online (Stand 2009)
- ↑ 2,0 2,1 2,2 2,3 2,4 2,5 2,6 Maurice M. Ohayon, Kasey K. Li, Christian Guilleminault: Risk Factors for Sleep Bruxism in the General Population. Stanford University School of Medicine, Sleep Disorders Center, Stanford, CA;(Online Artikel)
- ↑ Y. Kobayashi, M. Yokoyoma, H. Shiga, N. Namba: 1198 Sleep Condition and Bruxism in Bruxist. (Abstract), Nippon Dental University, Tokyo, Japan
- ↑ A. Oksenberg, E. Arons: Sleep bruxism related to obstructive sleep apnea: the effect of continuous positive airway pressure. (Abstract); Sleep Disorders Unit, Loewenstein Hospital-Rehabilitation Center, P.O. Box 3, Raanana, Israel
- ↑ D. K. Ng, K. L. Kwok, G. Poon, K. W. Chau: Habitual snoring and sleep bruxism in a paediatric outpatient population in Hong Kong. Department of Paediatrics, Kwong Wah Hospital, Waterloo Road, Hong Kong, SAR China. (Abstract)
- ↑ E. Winocur, A. Gavish, M. Voikovitch, A. Emodi-Perlman, I. Eli: Drugs and bruxism: a critical review. Department of Occlusion and Behavioral Sciences, Maurice and Gabriela Goldschleger, School of Dental Medicine, Tel Aviv University, Tel Aviv, Israel. (Abstract)
- ↑ Axel Bumann, Ulrich Lotzmann: Farbatlanten der Zahnmedizin, Bd. 12, Funktionsdiagnostik und Therapieprinzipien. 1 Auflage. Thieme, Stuttgart, ISBN 978-3-13-787501-7.
- ↑ C. K. Miller: Updates on pediatric feeding and swallowing problems (PDF; 82 kB). In: Current opinion in otolaryngology & head and neck surgery. Band 17, Nummer 3, Juni 2009, S. 194–199, ISSN 1531-6998. doi:10.1097/MOO.0b013e32832b3117. PMID 19454892. (Review).
- ↑ L. Höfel: Bruxismus bei Kindern – der psychologische Blickwinkel (PDF; 132 kB) Oemus, ZWP, 05/2009.
| Bitte den Hinweis zu Gesundheitsthemen beachten! |
| Dieser Artikel basiert ursprünglich auf dem Artikel Bruxismus aus der freien Enzyklopädie Wikipedia und steht unter der Doppellizenz GNU-Lizenz für freie Dokumentation und Creative Commons CC-BY-SA 3.0 Unported. In der Wikipedia ist eine Liste der ursprünglichen Wikipedia-Autoren verfügbar. |