| Jewiki unterstützen. Jewiki, die größte Online-Enzyklopädie zum Judentum.
Helfen Sie Jewiki mit einer kleinen oder auch größeren Spende. Einmalig oder regelmäßig, damit die Zukunft von Jewiki gesichert bleibt ... Vielen Dank für Ihr Engagement! (→ Spendenkonten) |
How to read Jewiki in your desired language · Comment lire Jewiki dans votre langue préférée · Cómo leer Jewiki en su idioma preferido · בשפה הרצויה Jewiki כיצד לקרוא · Как читать Jewiki на предпочитаемом вами языке · كيف تقرأ Jewiki باللغة التي تريدها · Como ler o Jewiki na sua língua preferida |
Tuberkulose
| Klassifikation nach ICD-10 | ||
|---|---|---|
| A15 | Tuberkulose der Atmungsorgane, bakteriologisch oder histologisch gesichert | |
| A16 | Tuberkulose der Atmungsorgane, weder bakteriologisch noch histologisch gesichert | |
| A17 | Tuberkulose des Nervensystems | |
| A18 | Tuberkulose sonstiger Organe | |
| A19 | Miliartuberkulose | |
| ICD-10 online (WHO-Version 2013) | ||
Die Tuberkulose (kurz TBC, früher auch als Schwindsucht oder Morbus Koch, umgangssprachlich als „die Motten“ bezeichnet, lat. „tuberculum“ „kleines Geschwulst“) ist eine weltweit verbreitete bakterielle Infektionskrankheit, die durch verschiedene Arten von Mykobakterien verursacht wird und beim Menschen am häufigsten die Lungen befällt. Sie führt die weltweite Statistik der tödlichen Infektionskrankheiten an. 2011 starben durch die Infektionskrankheit Tuberkulose nach dem 2012 herausgegebenen Global tuberculosis report 2012 der Weltgesundheitsorganisation (WHO) über 2,1 Millionen Menschen.[1] In Deutschland wird sie heute am häufigsten durch das Mycobacterium tuberculosis, seltener – in absteigender Folge – durch Mycobacterium bovis, Mycobacterium africanum oder Mycobacterium microti verursacht.
Nur etwa fünf bis zehn Prozent der mit Mycobacterium tuberculosis Infizierten erkranken im Laufe ihres Lebens an Tuberkulose, betroffen sind besonders Menschen mit geschwächtem Immunsystem oder einer genetisch bedingten Anfälligkeit. Die Übertragung erfolgt in der Regel durch Tröpfcheninfektion von erkrankten Menschen in der Umgebung. Sind Keime im Auswurf (Sputum) nachweisbar, spricht man von „offener“ Tuberkulose. Sind Keime in anderen Körpersekreten nachweisbar, spricht man von „potentiell offener“ Tuberkulose. Durch Husten entsteht ein infektiöses Aerosol, wobei die Erreger stundenlang in der Raumluft verbleiben können. Da Rinder ebenfalls an der Tuberkulose erkranken können, war früher nicht-pasteurisierte Milch eine verbreitete Infektionsquelle.
Mit dem direkten Erregernachweis ist die Erkrankung labordiagnostisch und klinisch bestätigt. Durch indirekte Nachweise mit Hauttests oder einem immunologischen Nachweis kann die Erkrankung nur klinisch diagnostiziert werden. Zur Therapie stehen verschiedene speziell gegen die Erreger wirksame Antibiotika zur Verfügung, die unter dem Begriff Antituberkulotika zusammengefasst werden. Diese müssen zur Vermeidung von Resistenzentwicklungen und Rückfällen unbedingt in Kombination und nach Vorgabe der WHO über mindestens ein halbes Jahr, also weit über das Bestehen der Beschwerden hinaus eingenommen werden. Es gibt eine Impfung, die aber wegen unzureichender Wirksamkeit in Deutschland seit 1998 nicht mehr empfohlen wird und auch nicht mehr verfügbar ist. Eine Primärprophylaxe mit einem antituberkulös wirksamen Medikament wird in Deutschland nur bei Kindern oder schwerst immunologisch beeinträchtigten Kontaktpersonen durchgeführt. Bei immunkompetenten Erwachsenen dagegen wird eine Sekundärprophylaxe oder Prävention erst nach der frühzeitigen Erkennung der Infektion mit einer vorbeugenden Gabe eines antituberkulös wirksamen Medikaments durchgeführt. Wegen der Übertragbarkeit von Tieren auf Menschen zählt die Tuberkulose zu den Zoonosen. In Deutschland sowie in den anderen europäischen Ländern unterliegt die Tuberkulose der namentlichen Meldepflicht.
Epidemiologie und gesundheitspolitische Bedeutung
In ganz Europa geht die WHO für das Jahr 2007 von einer Gesamtzahl an Tuberkuloseerkrankungen von 431.518 (2006: 432.102 [2]) aus. In Österreich wurden im Jahr 2009 700 Erkrankungen erfasst. Im Jahr davor wurden noch 839 Erkrankungen erfasst. Die Schweiz verzeichnete 2009: 556 Erkrankungen. Der leichte Wiederanstieg der Fallzahlen wird im Kontext der internationalen Zuwanderung gesehen. Davor wurden 2008 478 Erkrankungen verzeichnet (2006: 497 und 2005: 534) [3]. In Deutschland wurden dem Robert Koch-Institut (RKI) im Jahr 2010 4330 Tuberkulosekranke gemeldet (2006 waren es zum gleichen Zeitpunkt noch 5372 und 2005 noch insgesamt 6045 [4]), darunter etwa 158 Kinder unter 15 Jahren (2005: 230). Diese Angaben dürften nicht ganz den realen Zahlen entsprechen, da die Dunkelziffer bei dieser schweren Krankheit wegen ihrer unspezifischen Symptome relativ hoch ist. Nach einer aktuellen Pathologiestudie aus Deutschland war die Diagnose bei lediglich einem Drittel der postmortal diagnostizierten Tuberkulosen zur Lebenszeit gestellt worden. Die offizielle Statistik gab für 2009 154 Opfer an. In Deutschland ist die Krankheit besonders in Hamburg, Bremen und Berlin verbreitet. Zurzeit kommen in Deutschland 5,4 Erkrankungen auf 100.000 Einwohner. Bei den im Lande geborenen Erkrankten überwiegen die älteren Jahrgänge wegen ihrer Aktivierungs- und Reaktivierungsneigung infolge der abnehmenden Immunabwehr. Unter den Migranten überwiegen die mittleren Jahrgänge, da hier eher frische Infektionen erkrankungsauslösend sind. Überproportional betroffen, aber im Gesamtbild weniger von Bedeutung, sind Obdachlose sowie Alkohol- und Drogenabhängige.

Etwa ein Drittel der Weltbevölkerung ist mit Tuberkuloseerregern infiziert und jede Sekunde kommt ein weiterer Fall hinzu. Nur ein geringer Teil der Infektionen führt sofort zu einer Erkrankung. Knapp neun Millionen Menschen erkranken und etwa 1,6 Millionen sterben an der Erkrankung pro Jahr [2] (laut Lungenliga Schweiz sind es jedoch drei Millionen Menschen[5]), häufig aufgrund unzureichender Behandlungsmöglichkeiten, da die Therapie teure Antibiotika erfordert und langwierig ist. Sie lässt sich bei den sozialen Lebensumständen der Betroffenen oft nicht durchführen. Auch sind in vielen betroffenen Regionen die zur Diagnose und Behandlung notwendigen Laboratorien nicht vorhanden. Besonders in Osteuropa ist durch Armut und den Niedergang des Gesundheitswesens eine Besorgnis erregende Zunahme der Tuberkulose zu verzeichnen, vor allem auch mit multiresistenten Erregerstämmen. Solche medikamentenresistente Tuberkulosestämme sind auch weltweit immer häufiger Ursache der Erkrankung.
Besonders problematisch ist eine Tuberkuloseinfektion bei HIV-Infizierten mit manifestem AIDS. Die Wahrscheinlichkeit des Ausbruchs einer Tuberkuloseerkrankung erhöht sich um ein Vielfaches, wenn eine HIV-Infektion vorliegt. Tuberkulose ist in Afrika neben AIDS die häufigste Todesursache. Beide Krankheiten treten vor allem bei den Bewohnern von Metropolenslums in enger Wechselbeziehung (Immunschwäche) zueinander auf. Allerdings führt das durch HIV geschwächte Immunsystem bei einer Tuberkulose-Routineuntersuchung oft zu negativen Ergebnissen, obwohl die Krankheit vorliegt (siehe auch Fehler 1. Art und 2. Art). Bei diesen Hauttests (Tuberkulin-Test, Tine-Test) wird die immunologische Reaktion auf Erregerbestandteile geprüft. Diese ist durch AIDS gehemmt. Der Verlauf der Tuberkulose ist dann erheblich beschleunigt. In armen Ländern gilt TBC als Zeichen des Ausbruchs von AIDS und führt bei der Mehrheit aller HIV-Erkrankten zum Tod. Die WHO fordert und fördert daher eine weltweite Koordination der Tuberkulose- und AIDS-Forschung.
Überraschend fand eine italienische Studie eine Prävalenz von 18 Prozent mit latenter Tuberkuloseinfektion unter gut 400 an Psoriasis Erkrankten. Auch 30 Prozent der Kranken mit Lungenentzündung und -krebs waren latent infiziert.[6]
Tuberkulose-Fälle in Deutschland
In der folgenden Tabelle sind Neuerkrankungszahlen in Deutschland aufgeführt.[7][8]
| Jahr | Gemeldete Fälle (Neuerkrankungen) |
|---|---|
| 1970 | |
| 1980 | |
| 1993 | |
| 1996 | |
| 2000 | |
| 2006 | |
| 2007 | |
| 2008 | |
| 2009 | |
| 2010 |
Erreger der Tuberkulose
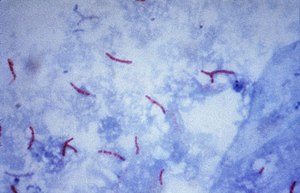
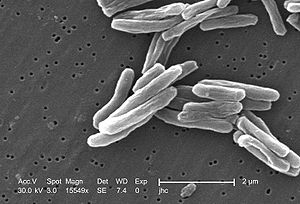
Der wichtigste Erreger der Tuberkulose, Mycobacterium tuberculosis, ist ein aerobes gram-positives Stäbchen-Bakterium, das sich alle 16 bis 20 Stunden teilt. Verglichen mit anderen Bakterien, die Teilungsraten im Bereich von Minuten haben, ist dies extrem langsam. M. tuberculosis ist in der Lage, schwachen Desinfektionsmitteln zu widerstehen. Der mikroskopische Nachweis gelingt durch die typischen Färbeeigenschaften: Das Bakterium behält seine Färbung nach Behandlung mit einer sauren Lösung und wird deshalb als „säurefestes Stäbchen“ bezeichnet. In der gebräuchlichsten Färbung dieser Art, der Ziehl-Neelsen-Färbung, heben sich die rot eingefärbten Keime vor einem blauen Hintergrund ab. Der Nachweis gelingt weiterhin durch Fluoreszenzmikroskopie und durch die Auramin-Rhodamin-Färbung. In der Gram-Färbung stellen sich Mykobakterien kaum dar, der Aufbau des Peptidoglycans ähnelt jedoch stark dem grampositiver Bakterien, so dass M. tuberculosis formal als grampositiv klassifiziert wird. Dies wurde durch Sequenzanalysen der RNA bestätigt.
Zur gleichen Bakteriengruppe gehören weitere Mykobakterien, die ebenfalls zu den Erregern der Tuberkulose gezählt werden: M. bovis, M. africanum und M. microti. Diese Erreger werden in Deutschland nur sporadisch bei tuberkulösen Erkrankungen gefunden. M. kansasii und auch M. avium können in seltenen Fällen, wie eine Reihe weiterer Mykobakterien, tuberkuloseähnliche Krankheitsbilder verursachen. Eine Ansteckungsgefahr geht jedoch von atypischen Mykobakterien (MOTT, Mycobacterium other than tuberculosis) in der Regel nicht aus.
M. tuberculosis, M. bovis, M. africanum, M. microti, M. canetti, M. pinnipedi, M. caprae und der Impfstamm Bacillus Calmette-Guérin (BCG) werden zusammengefasst als Mycobacterium tuberculosis complex.
Übertragungswege
Einatmung infektiöser Tröpfchen (Aerosole) stellt den häufigsten und somit wichtigsten Übertragungsweg dar: Für eine Infektion genügt hierbei die Inhalation von nur einigen wenigen Mikrotröpfchen (2-5 µm Durchmesser), die jeweils nur 1-3 Erreger enthalten.[9][10] Weitaus seltener ist die Übertragung über den Blutweg oder über Organe (Transplantationen) oder über andere Körpersekrete. Prinzipiell ist jeder der folgenden Übertragungswege möglich und in der Literatur als gesichert beschrieben:
- aerogen, das heißt über mykobakterium tuberkulosis-haltige Mikrotröpfchen in der Luft mit den Eintrittspforten Lungenbläschen, offene Wunden, frische Tätowierungen und Schleimhäute.
- gastral durch die Ingestion mykobakterienhaltiger Nahrungsmittel (Milch, rohes Fleisch etc.)
- parenteral über blut- und sekretkontaminierte diagnostische und therapeutische Instrumente (Transfusionen, Spritzen, Nadeln, Skalpelle, Lanzetten, Biopsienadeln, Endoskope etc.)
- transplantationsbedingt durch heterogene Verpflanzungen von infiziertem Gewebe (Nieren etc.)
- sexuell (bei Tuberkuloseerkrankungen der äußeren Geschlechtsorgane)
- durch Schmierinfektionen auf die nichtintakte Haut (Rhagaden, Ekzeme oder Verletzungen)
- intrauterin bei Infektionen der Gebärmutter
- sub partu (während der Geburt) infolge einer Urogenitaltuberkulose der Mutter
Wiederholt nachgewiesen wurde der Befall von Kakerlaken und deren Kot mit Mycobacterium tuberculosis. Dieser Umstand wird regelmäßig von Schädlingsbekämpfern angeführt. Eine Sichtung der Literatur brachte keinen einzigen gesicherten Übertragungsfall.
Ausscheidungstuberkulose ist ein nicht mehr gebräuchlicher medizinischer Begriff für jene Formen der Tuberkulose, bei denen die Krankheitserreger über die Ausscheidungsorgane im Körper verbreitet werden und zu einem sekundären Befall anderer Organe führen.
Die aerogenen Infektionen gehen meist von Erwachsenen aus, da bei Kindern selbst bei offener Lungentuberkulose die ausgeschiedene Bakterienmenge zu gering ist (paucibacilläre = erregerarme Tuberkulose). Organbeteiligungen außerhalb der Lungen stellen mit Ausnahme der hochkontagiösen Kehlkopftuberkulose (Larynxtuberkulose) nur dann ein Infektionsrisiko dar, wenn die Infektionsherde durch natürliche Wege (Magen-Darm-Trakt) oder Fistelbildung mit dem Körperäußeren verbunden sind[8] oder es bei diagnostischen Punktionen/Eingriffen zu Nadelstichverletzungen oder Kontakt zu Wunden kommt. Eine historisch bedeutsame und heute fast vergessene Sonderform stellten die Leichentuberkel (engl. prosectors wart) dar, bei der sich Anatomen, Pathologen, Schlachter etc. über Handwunden erneut infizieren. Eine Infektion durch infizierte Milch ist ebenfalls möglich. In Industrieländern, in denen die Rinderbestände weitgehend tuberkulosefrei sind und die Milch pasteurisiert wird, sind solche Infektionen jedoch inzwischen sehr selten geworden. Neugeborene von Müttern mit Lungentuberkulose stecken sich nur selten über die Blutbahn an. Hat die Tuberkulose-Infektion jedoch den Mutterkuchen (Plazenta) ergriffen, kann es sich durch das Verschlucken von bakterienhaltigem Fruchtwasser infizieren. Auch wenn bei der Mutter die ableitenden Harnwege und damit verbunden die Geschlechtsorgane befallen sind, kann sich das Neugeborene bei der Geburt anstecken.[11]
Immunologie und Pathologie
Nach der Infektion werden die Erreger in den meisten Fällen schon in den Atemwegen abgewehrt. Von allen Infizierten erkrankt nur etwa ein Zehntel tatsächlich an Tuberkulose. Ob ein Mensch sich ausreichend gegen die Mykobakterien wehren kann, hängt von vielen Faktoren ab. Dabei spielen auch Faktoren wie der Ernährungszustand, eine genetische Disposition (es gibt etwa 20 bekannte Genpolymorphismen, die das Erkrankungsrisiko bis auf den Faktor 5 steigern), eine medikamentöse, infektbedingte oder toxische Unterdrückung der Immunabwehr, die Größe und Durchlüftung eines Raumes und das Fehlen von Tageslicht genauso eine Rolle wie die Menge der aufgenommenen Bakterien und der Häufigkeit des Kontaktes. In der Literatur beschrieben sind Ausbrüche unter Drogenkonsumenten, die Hotboxing (Begriff unter Cannabisrauchern in den USA, wenn mehrere Personen gemeinsam in einem PKW oder einem engen Raum zusammensitzen und dort nach Ausschaltung der Außenlüftung die Droge rauchen) oder Needlesharing (Mehrfachnutzung einer Injektionskanüle durch mehrere Personen ohne Reinigung) betreiben.
Ein erstes Abwehrbollwerk stellen spezialisierte Fresszellen (Alveolarmakrophagen) in den Lungenbläschen dar. Diese können die Erreger zwar ins Zellinnere aufnehmen (phagozytieren), dann aber nicht abtöten. Auch weitere herbeigerufene Fresszellen sind dazu nicht in der Lage. Der Vorgang der Phagozytose wird von verschiedenen Stoffen auf der Oberfläche der Mykobakterien aktiviert. Das können zum einen Bestandteile der Zellwand, aber auch Moleküle des Wirts sein, die sich an die Zellwand der Mykobakterien gebunden haben.
In die Fresszellen aufgenommen, können die Erreger aber verhindern, dass die Zellbestandteile, in denen sie sich befinden, die so genannten Phagosomen, weiter reifen. Dies sichert das Überleben von Mycobacterium tuberculosis. Deswegen bildet das Immunsystem um den anfänglichen Infektionsherd einen Wall aus mehreren Ringen verschiedener Abwehrzellen. Dieser Abwehrwall aus Fresszellen (Makrophagen), so genannten Epitheloidzellen, Langhans-Riesenzellen und Lymphozyten formiert sich um einen zentralen Entzündungsherd mit Gewebsuntergang (Nekrose). Diese besondere Form der Nekrose, die auch pathognomonisch für die TBC ist, wird Verkäsende Nekrose genannt. Das gesamte Gebilde wird als tuberkulöses Granulom bezeichnet. Es soll Mycobacterium tuberculosis am Ort des Eindringens isolieren und eine Weiterverbreitung verhindern. Dazu ist ein funktionierendes Zusammenspiel der verschiedenen Abwehrzellen erforderlich, die sich gegenseitig über verschiedene Botenstoffe (Zytokine) herbeirufen und aktivieren. Insbesondere die Ausschüttung von Tumor-Nekrose-Faktor sorgt für nitrosativen Stress im Phagosom, der zusammen mit der Einkapselung das Bakterium zwingt, in einen Ruhezustand überzugehen.[12]
Die Mykobakterien wiederum reagieren auf die Abkapselung mit einer Veränderung ihres Aktivitätszustandes. Seit der Entschlüsselung des Genoms der wichtigsten Mykobakterienstämme 1998 [13] sind verschiedene Mechanismen hierzu entdeckt worden. Sie sind dabei in der Lage, ihren Stoffwechsel im Granulom vorübergehend einzustellen oder so umzustellen, dass sie die hier vorkommenden Fette verstoffwechseln und dadurch besonders wenig Sauerstoff benötigen. Sie befinden sich nun im Stadium der Dormanz, d. h. sie teilen sich noch seltener. Aus dieser schlummernden Primärinfektion kann durch erneuten Übergang in einen aktiven Zustand eine (postprimäre) aktive Tuberkulose entstehen. Da eine solche aber auch nachgewiesenermaßen durch eine Reinfektion entstehen kann, muss man davon ausgehen, dass eine vorangegangene Infektion keinen ausreichenden Schutz vor dem Ausbruch der Erkrankung bei erneutem Kontakt darstellt. Dies macht deutlich, warum es so schwierig ist, einen wirksamen Impfstoff gegen Tuberkulose zu entwickeln.[14]
Symptome
Grundsätzlich wird der Erkrankungsverlauf bei der Tuberkulose in verschiedene Stadien eingeteilt. Krankheitszeichen, die sich direkt nach der Infektion manifestieren, werden als Primärtuberkulose bezeichnet. Da die Bakterien aber auch bei intakter Immunabwehr ohne Krankheitszeichen oder nach durchgemachter Primärtuberkulose lebenslang im Körper „schlummern“ und jederzeit wieder reaktiviert werden können, spricht man bei einer nicht zur Erkrankung führenden Erstinfektion von einer Latenten Tuberkuloseinfektion (LTBI) bzw. nach einer Ersterkrankung von einer postprimären Tuberkulose oder auch Sekundärtuberkulose. Da die Infektion sich zwar zumeist an der Lunge, aber eben prinzipiell auch an jedem anderen Organ abspielen kann, wird außerdem die Lungentuberkulose von der Organtuberkulose unterschieden.
Primärtuberkulose, geschlossene Tuberkulose, Frühform
Nach der Ansteckung über infizierte Tröpfchen bilden sich als Reaktion auf die Bakterien in den folgenden drei bis sechs Wochen in der Lunge der betroffenen Person kleine Entzündungen mit Beteiligung des zugehörigen Lymphknotens (Primärkomplex). Die Entzündungsherde werden von Blutabwehrzellen eingeschlossen. Es bilden sich kleine Knötchen („Tuberkel“). So abgekapselt verursachen die Tuberkuloseherde keine Beschwerden und haben in der Regel auch keinen Anschluss an die Atemwege (das Bronchialsystem). Man spricht von einer geschlossenen Tuberkulose, die definitionsgemäß nicht ansteckend ist, da keine Krankheitserreger ausgeschieden werden.
Die Mykobakterien können aber jahrelang im Körper überleben. Ist die infizierte Person nicht in der Lage, die Erreger auf diese Weise abzukapseln, kann aber auch eine aktive Infektion mit meist uncharakteristischen Symptomen (B-Symptomatik) auftreten, weil sich die Erreger immer weiter ausbreiten. Dazu können Müdigkeit und Schwäche, Appetitlosigkeit und Gewichtsabnahme, geschwollene Lymphknoten, leichtes Fieber, besonders in den Nachmittagsstunden, Nachtschweiß und ständiges Hüsteln ohne viel Auswurf gehören. Heiserkeit kann ein Hinweis auf eine Kehlkopfbeteiligung mit erhöhter Ansteckungsgefährdung sein. Bei kräftigen Erkrankten können diese Symptome trotz Ansteckungsgefahr schwach ausgeprägt sein und mitunter fehlen. Schwere Verläufe mit blutigem Auswurf (Hämoptoe), starker Blutarmut und Untergewicht sind auch in Mitteleuropa nicht rar. Die Zahl der Todesfälle an Tuberkulose ist in den letzten Jahrzehnten weit weniger abgeflacht als die Zahl der gesamten Erkrankungsfälle. Nach der Abschaffung der Röntgenreihenuntersuchungen Anfang der 1980er Jahre zeigt sich vor allem ein Rückgang der leichteren geschlossenen Formen.[15] Kommt es bei geschwächten Personen zu einer Aussaat der Mykobakterien über die Blutbahn mit Beteiligung beider Lungenhälften und vieler Organe gleichzeitig, spricht man von einer Miliartuberkulose. Sie stellt sich als schweres Krankheitsbild mit erheblicher Beeinträchtigung des Allgemeinzustandes, Fieber, Appetitlosigkeit, Gewichtsverlust, Husten und Luftnot dar. Auch eine Hirnhautentzündung (tuberkulöse Meningitis) kann auf diesem Weg entstehen. Diese zeigt sich zunächst in uncharakteristischen Symptomen wie Irritabilität und Wesensveränderung. Später kann es zu meningitischen Zeichen mit Kopfschmerzen, Nackensteifheit, Halluzinationen, Bewusstseinsstörungen, Krampfanfällen sowie Fieber, also einer schweren Beeinträchtigung des Allgemeinzustandes kommen. Unbehandelt führt sie zu Koma und Tod. Bei extremer Abwehrschwäche kann es zu einer fulminanten Sepsis mit in der Regel tödlichem Ausgang kommen, die vielfach als Landouzy-Sepsis bezeichnet wird.
Postprimäre Tuberkulose, sekundäre Tuberkulose
Bei mindestens zehn Prozent der Menschen, die sich mit Tuberkulose angesteckt haben, bricht die Krankheit zu einem späteren Zeitpunkt aus.[15] Die Patienten klagen dann oft über verschiedene Symptome: über Wochen anhaltender Husten mit Abhusten von gelblich-grünem Schleim, Abgeschlagenheit, Müdigkeit, subfebrile Temperaturen zum Abend hin und Nachtschweiß. Beim Husten können Schmerzen in der Brust auftreten und es kann zu Atemnot kommen. Blutiger Auswurf kann Ausdruck einer Arrosion der Bronchien sein und oft liegt dann bereits eine offene ansteckungsfähige Erkrankung vor. Blutiger Auswurf sollte daher umgehend ärztlich abgeklärt werden.
Die Tuberkulose-Bakterien vermehren sich in der Lunge und zerstören das Gewebe. Das zerstörte Gewebe bekommt bei Arrosion kleinerer oder mittlerer Äste des Bronchialbaumes Anschluss an die Atemwege und wird dann ausgehustet. Der Auswurf enthält jetzt Bakterien – der Patient leidet an offener Tuberkulose. Im fortgeschrittenen Stadium können durch Aussaat der Bakterien über die Blutbahn (hämatogene Streuung) weitere Organe befallen werden. Dann treten beispielsweise schmerzhafte Schwellungen an Knie- und anderen Gelenken oder der Wirbelsäule auf (Knochentuberkulose). Eine Sonderform der Tuberkulose ist die in Mitteleuropa sehr seltene Hauttuberkulose (Lupus vulgaris). Nicht abheilende kleine Wunden, Risse, warzenartige Eiterherde und umschriebene Geschwüre sind u. a. typische Symptome der Hauttuberkulose. Die bis ins 19. Jahrhundert der Tuberkulose zugeordnete Skrophulose hat mit der Hauttuberkulose nichts zu tun.
Organtuberkulose, extrapulmonale Tuberkulose
Neben der Beteiligung der Lunge, die mit etwa 80 % das mit Abstand am häufigsten betroffene Organ ist, kann sich die Tuberkulose auch in zahlreichen anderen Organen manifestieren. Diese Organtuberkulose kann entweder durch primäre Infektion an anderen Eintrittspforten als den Atemwegen oder aber durch Streuung über die Blutbahn im Rahmen der Primärtuberkulose der Lungen entstehen. Hiervon sind wiederum die Lymphknoten am häufigsten betroffen. Besteht aufgrund der käsigen Gewebsuntergänge (Nekrosen), wie sie für die Tuberkulose typisch sind, eine Tendenz zur Einschmelzung, kann daraus auch eine Hauttuberkulose (Skrophuloderm) entstehen. Eine Darmtuberkulose ist heutzutage sehr selten geworden, entsteht sie doch zumeist durch eine primäre Infektion mit Mycobacterium bovis in infizierter Milch. Eine Beteiligung der Nieren, Nebennieren, der Harnwege und des Genitaltraktes wird Urogenitaltuberkulose genannt und entsteht meist ebenso auf dem Blutweg wie eine Beteiligung von Knochen, Wirbelsäule (siehe auch: Morbus Pott, Pott-Gibbus) und Gelenken. Die Tuberkulose des Gehirns oder der Hirnhäute kann mit den heutigen bildgebenden Verfahren dargestellt werden. Sie kann mikrobiologisch durch eine Lumbalpunktion gesichert werden. Die unterschiedlichen Manifestationen gehen jeweils mit entsprechenden organspezifischen Symptomen einher.
Diagnostik
Zur Diagnosestellung tragen die Erhebung der Infektionsanamnese, eine Tuberkulin-Hauttestung, ein Interferon-γ-Bluttest, Gewebsuntersuchungen, eine bildgebende Diagnostik und wenn irgend möglich der kulturelle Erregernachweis bei. Die Diagnose gilt nur dann als gesichert, wenn die Falldefinitionen, in Deutschland die des Robert-Koch-Institutes, erfüllt sind, zum Beispiel wenn neben dem klinischen Bild ein kultureller Erregernachweis von Mycobacterium tuberculosis vorliegt.[16] Diese Methoden können bei speziellen Fragestellungen durch moderne molekularbiologische oder immunologische Testverfahren ergänzt werden. Eine sichere Diagnose wird jedoch durch die höchst unterschiedliche Präsentation erschwert.[17]
Tuberkulin-Hauttestung
Beim Tuberkulin-Hauttest wird eine definierte Menge gereinigter und filtrierter Antigene aus Mykobakterien (Tuberkulin) in die Oberhaut (Epidermis) gespritzt. Ebenfalls gebräuchliche Stempeltests sind sehr unzuverlässig und daher nicht empfehlenswert. Hat das Immunsystem des getesteten Menschen schon einmal Kontakt mit Mykobakterien gehabt, tritt an der entsprechenden Stelle innerhalb von drei Tagen eine Abwehrreaktion mit Einwanderung von Abwehrzellen in die Haut ein, die zu einer Verdickung führt. Es handelt sich hier um eine Typ IV Reaktion (nach COOMBS). Bereits sechs Wochen nach einer Infektion mit TBC wird der Test positiv.
Eine tastbare Verhärtung an der Teststelle bezeichnet man als positive Reaktion. Dies kann bedeuten, dass eine Tuberkulose-Infektion stattgefunden hat. Über eine Erkrankung sagt der Test allerdings nichts aus. Auch nach einer Tuberkulose-Schutzimpfung ist eine positive Testreaktion möglich. Bleibt die Haut an der Teststelle unverändert oder zeigt sich nur eine Rötung, wird dies als negativ bewertet. Eine Tuberkulose-Infektion ist dann mit hoher Wahrscheinlichkeit ausgeschlossen.
Der Tuberkulin-Test ist ungefährlich und gut verträglich. Er kann auch bei Schwangeren, stillenden Müttern oder Kleinkindern ohne Bedenken durchgeführt werden.
Tuberkulin-Tests sind nur eingeschränkt verlässlich. Einerseits können sie gerade bei schweren Verläufen, wie einer Miliartuberkulose, negativ bleiben. Andererseits führen eine frühere Impfung oder ein Kontakt zu atypischen Mykobakterien (Mycobacteria Other Than Tuberculosis – MOTT) zu einer falsch positiven Reaktion.
Bildgebung
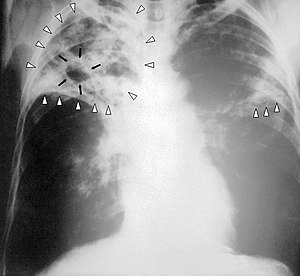
Besteht aufgrund von Symptomen und Vorgeschichte der Verdacht auf eine Tuberkulose, so sind auch bei negativem Tuberkulin-Test die Röntgenuntersuchung oder bei besonderen Fragestellungen die CT der Lunge gut brauchbare bildgebende Untersuchungsverfahren. Sie lassen oft das charakteristische, mottenfraßartige Bild des Lungenbefalls der Tuberkulose erkennen, welches der Erkrankung auch den Beinamen „die Motten“ eingebracht hat. Auch bei geschlossener Tuberkulose zeigen diese Untersuchungen einen Befund. Nachteilig ist aber, dass auf einem Röntgenbild nicht immer ausreichend sicher zwischen einer Tuberkulose und anderen Lungenerkrankungen differenziert werden kann.
Erregernachweis
Die Diagnose der Tuberkulose ist gesichert, wenn ein kultureller Nachweis der Erreger vorliegt. Dies gelingt aber ohne Schwierigkeiten nur bei einer offenen Tuberkulose aus Auswurf (Sputum), wenn die tuberkulösen Gewebeveränderungen Anschluss an das Bronchialsystem, die ableitenden Harnwege oder den Darm haben und ausgeschieden werden können. Andernfalls kann versucht werden, Material durch Punktionen mit Nadeln oder direkt durch Entnahme von Gewebe zu gewinnen. Der Vorteil des kulturellen Nachweises liegt in der Möglichkeit, eine Resistenztestung durchführen zu können und sollte daher immer angestrebt werden, da die Behandlung gezielt erfolgen kann. Da Kinder einerseits kaum Auswurf produzieren und andererseits, wie schon erwähnt, nur wenige Bakterien hochhusten, ist eine herkömmliche Sputumuntersuchung bei ihnen kaum zuverlässig. Im Kindesalter wird deshalb der Magennüchternsaft untersucht, denn hier sammelt sich das gesamte Sekret, das die Kinder während der Nacht nach oben gehustet und anschließend verschluckt haben. Die Mykobakterien wiederum sind säurefest und im Magensaft überlebensfähig. Südafrikanische Forscher konnten nachweisen, dass der Erregernachweis auch bei Säuglingen und Kindern aus dem Sputum möglich ist. Wenn man sie zuvor mit einer hochprozentigen Salzlösung inhalieren lässt (induziertes Sputum), gelingt der Nachweis von Mykobakterien aus dem anschließend ausgehusteten Sekret mit gleicher Zuverlässigkeit wie aus dem Magensaft.[18] Wegen des langsamen Wachstums muss man auf herkömmlichen festen Nährböden vier bis sechs Wochen auf ein Ergebnis warten. In Flüssigkulturen mit modernen Nachweismethoden für ein Mykobakterien-Wachstum gelingt der Nachweis möglicherweise schon nach etwa zwei Wochen.[11] Der früher häufig verwendete Tierversuch, bei dem Meerschweinchen das zu untersuchende Material in die Bauchhöhle gespritzt bekamen, wird nicht mehr eingesetzt. Moderne Nachweismethoden schließen molekulargenetische Methoden wie die Polymerase-Kettenreaktion ein.
Immunologische Testverfahren
Als weitere Diagnosemöglichkeit steht seit 2005 auch ein immunologisches Testverfahren zur Verfügung, der sogenannte γ-Interferon-Test. Dabei werden Abwehrzellen aus dem Blut mit einer Mischung aus Antigenen von Mycobacterium tuberculosis stimuliert. Wenn diese aufgrund einer Tuberkulose-Infektion schon mit den Erregern Kontakt hatten, bilden sie vermehrt den Botenstoff Interferon γ. Die Konzentration dieses Interferon γ kann im Zellüberstand bestimmt werden und liegt bei Blutproben infizierter Menschen deutlich über derjenigen in einer mitzuführenden Negativ-Kontrolle. Da die gewählten Antigene nur in Mycobakterium tuberculosis vorkommen sollten, nicht aber in den meisten atypischen Mykobakterien und auch nicht in den Impfstämmen der für die BCG-Impfung verwendeten Mykobakterien, lässt sich in der Theorie bei positivem Tuberkulin-Hauttest durch dieses Verfahren zwischen einer Infektion durch Tuberkulose-Bakterien und durch atypischen Mykobakterien unterscheiden. Die Sensitivität dieser Tests wird in verschiedenen Arbeiten mit 82 bis 100 %, die Spezifität mit 98 % angegeben.[16] Die Durchführung der Tests ist jedoch in Praxis mit Schwierigkeiten und Unsicherheiten verbunden. Das Zeitfenster für die Inkubation und auch die dabei notwendige Temperaturkonstanz von 37 °C bieten Fehlerquellen, ebenso wie die notwendige Erfahrung mit der Methode im Labor selbst. Die angegebenen Werte für die Sensitivität und Spezifität werden daher in der Praxis bei weitem nicht erreicht. Bei den beiden eingeführten Testen scheint der ELISPOT (speziell der T-SPOT-Test) insbesondere bei Kindern und bei extrem niedriger Anzahl von Helferzellen im Vorteil zu sein. Aber auch hier bestehen Fehlerquellen in der präanalytischen Phase. Wie bei allen Untersuchungsmethoden mit Sensitivität oder Spezifität unter 100 % sinkt die Aussagekraft mit der Prävalenzrate einer echten Infektion. Daher eignen sich auch diese in vitro Tests nicht zum Screening von Bevölkerungs- oder Berufsgruppen mit niedriger Durchseuchung. Bei zweifelhafter Exposition und positivem Ausfall [19] oder gesicherter enger Exposition und negativem Ausfall [20] empfiehlt sich daher eine genaue klinische Überprüfung mit der Methode nach Mendel-Mantoux und gegebenenfalls eine Wiederholung mit dem alternierenden Y-Interferontest. Auch der Zeitpunkt der Infektion ist mit den neueren in vitro Testverfahren nicht bestimmbar. Der Test wird häufig nach ausgeheilter Infektion in den folgenden Jahrzehnten wieder negativ. Es gibt Berichte über Störungen durch frühere BCG-Impfungen oder Boostereffekte nach vorausgegangener Testung nach Mendel-Mantoux.
2010 stellte eine britische Forschergruppe einen Test vor, der auf Änderung der Transkriptionssignatur in neutrophilen Granulozyten beruht. Durch diesen Test soll es möglich sein eine abgelaufene von einer aktiven Infektion zu unterscheiden. Die Marktreife bleibt noch abzuwarten.[21]
Therapie
Da sich die Erreger nur sehr langsam teilen und außerdem in den tuberkulösen Granulomen lange Zeit ruhen können, ist die Gefahr der Resistenzentwicklung bei Mykobakterien besonders hoch. Bei gesicherter Tuberkulose oder auch nur hochgradigem Tuberkuloseverdacht müssen daher alle Patienten mit einer Kombinationstherapie aus mehreren speziell gegen Mycobacterium tuberculosis wirksamen Antibiotika (auch Antituberkulotika genannten Medikamenten) behandelt werden. Außerdem muss die Behandlungsdauer ebenfalls wegen der langsamen Teilungsgeschwindigkeit unbedingt ausreichend lang sein, um Rückfälle zu vermeiden.
Standardtherapie
Entsprechend derzeitig existierender Leitlinien soll die Therapie einer unkomplizierten Tuberkulose aus einer vierfachen Kombination von Isoniazid, Rifampicin, Ethambutol und Pyrazinamid bestehen und zunächst für zwei Monate durchgeführt werden. Anschließend muss die Behandlung für weitere vier Monate mit Isoniazid und Rifampicin fortgesetzt werden. Sie dauert also insgesamt mindestens ein halbes Jahr. Bei Kindern wird anfangs nur eine Dreifachkombination (ohne Ethambutol) eingesetzt. Dies ist ausnahmsweise auch in besonders leichten Formen bei Erwachsenen möglich. Als Reservemedikament bei Unverträglichkeiten steht noch Streptomycin zur Verfügung. Thiacetazon, eine sechste Substanz, wird aufgrund eines ungünstigen Nebenwirkungsprofils in den Industrienationen nicht angewandt. Es wird für die Behandlung von gleichzeitig an HIV erkrankten Patienten nicht empfohlen. Allerdings ist die Mehrzahl der Tuberkulosekranken in einigen armen Ländern, wo die Substanz wegen des günstigen Preises weiterhin zum Einsatz kommt, gleichzeitig HIV-positiv.[22]
Sollte sich in der mikrobiologischen Bakterienkultur eine Resistenz finden, muss im Sinne einer spezifischen Therapie ein Wechsel auf andere Antibiotika ins Auge gefasst werden, gegen die der konkrete Bakterienstamm tatsächlich empfindlich ist. In Flüssigkulturen (Bactec MGIT) kann ein Wachstum von Mykobakterien bei hoher Ausgangskonzentration und ohne Vorbehandlung bereits nach einer Woche nachgewiesen werden. Ein positives Wachstum im Flüssigkultursystem allein erlaubt noch keine Artdiagnose der Mykobakterien, sie stellt jedoch die Basis für eine genaue Speziesdifferenzierung mittels weiterführender diagnostischer Methoden dar. Die parallele Bebrütung fester Nährböden (Löwenstein-Jensen- und Stonebrink-Medium) dauert meist länger, erlaubt aber eine Beurteilung der Koloniemorphologie. Das Endergebnis der Kultur liegt in der Festkultur nach max. 8-10 Wochen vor. Die konventionelle Resistenzüberprüfung der Standardmedikamente dauert mindestens zehn Tage. Es gibt mittlerweile kommerzielle Schnellteste, die mit molekularbiologischen Methoden Resistenzen früher nachweisen können. Diese neueren Methoden haben sich in der Praxis allerdings noch nicht bewährt.
Die häufigste Nebenwirkung von Isoniazid ist eine periphere Polyneuropathie. Des Weiteren kann es wie bei Rifampicin und Pyrazinamid auch zu Leberschäden kommen. Ethambutol kann eine Entzündung des Sehnerven (Nervus opticus) hervorrufen, Streptomycin schädigt Nieren und Innenohr. Diese Organe sollten vor Beginn untersucht und im Verlauf der Therapie überwacht werden.
Da sich die Patienten oft relativ gesund fühlen, nehmen viele die Tabletten von sich aus nach gewisser Zeit nicht mehr regelmäßig ein (man spricht hier von einer "niedrigen Compliance").
Nachdem die Zulassung mehrerer neuer Tuberkulosemedikamente bevorsteht, wird in Mausstudien bereits erprobt, mit welcher Medikamentenkombination eine Verkürzung der Behandlungszeit möglich wäre. Mit der Kombination TMC207, Pyrazinamid und Rifapentin/Moxifloxazin konnten trotz Verkürzung auf zwei Monate 100 Prozent der Keime getötet werden.[23]
Therapie der multiresistenten Tuberkulose
Bei Vorliegen von Resistenzen gegen die Standardmedikamente soll nach Austestung aller zur Verfügung stehenden Antituberkulotika die Behandlung um mindestens zwei wirksame Substanzen erweitert werden.[8] Angewandt werden Kombinationen verschiedener Wirkstoffe: Die Aminoglykoside Capreomycin und Kanamycin, die Fluorchinolone Ofloxacin, Ciprofloxacin, Moxifloxacin und Levofloxacin, die Thionamide Ethionamid, Prothionamid sowie die bakteriostatisch wirksamen Substanzen Paraaminosalicylsäure (PAS) und Cycloserin.
Das Antibiotikum Linezolid galt einige Zeit als Wunderwaffe gegen multiresistente Tuberkulose und findet noch heute bei besonders schweren Fällen Anwendung. Jedoch entwickelten in einer rezenten Studie von Lee[24] 82% der Patienten möglicherweise Linezolid-assoziierte Nebenwirkungen. Häufigste unerwünschte Wirkungen sind Myalosuppression mit Anämie und Neutropenie, optische Neuropathie und periphere Neuropathie. [25]
Die Behandlung einer multiresistenten Tuberkulose (Multidrug-Resistant Tuberculosis – MDR-TB) bedeutet die Einnahme mehrerer Medikamente gleichzeitig über einen Zeitraum von mindestens 21 Monaten. In den ersten drei Monaten erhalten die Patienten eine Mischung aus fünf verschiedenen Medikamenten. Grundsätzlich sind die Chancen auf eine erfolgreiche Behandlung einer multiresistenten Tuberkulose geringer als bei der Behandlung einer unkomplizierten Tuberkulose, selbst wenn die Patienten die effizienteste Therapie erhalten.
Die Anwendung von Ofloxazin und Levofloxazin ist durch vergleichsweise hohe Produktpreise in ärmeren Ländern kaum durchführbar. Beide Wirkstoffe stehen unter Patentschutz der Hersteller. Capreomycin wird nur von einem einzigen Hersteller (Eli Lilly) vertrieben, zu einem Preis, der die Verwendung enorm einschränkt.
Mittlerweile werden in die Behandlung der multiresistenten Tuberkulose auch neuere Arzneistoffe einbezogen. So wurden im Mausmodell erfolgreich Kombinationen aus Bedaquilin[26], PA-824 und Sutezolid sowie Rifapentin eingesetzt.[27]
In einer türkischen Studie führte die zusätzliche Anwendung einer pulmonalen Resektion bei 12 von 13 MDR-TB-Patienten zu einer dauerhaften Heilung.[28]
Therapie der komplizierten Tuberkulose
Bei zusätzlichen Komplikationen, wie zum Beispiel Verlegung eines Teils der Atemwege durch einen beteiligten Lymphknoten, soll die Behandlung auf insgesamt neun bis zwölf Monate ausgedehnt werden. Eine Miliartuberkulose oder eine tuberkulöse Hirnhautentzündung (Meningitis) machen eine initiale Vierfachtherapie auch im Kindesalter über dann eher drei Monate und eine Ausdehnung der Gesamtbehandlungsdauer auf neun bis zwölf Monate erforderlich. Außerdem sollen die Patienten für mindestens sechs Wochen mit Prednisolon beziehungsweise bei der Meningitis mit Dexamethason in absteigender Dosierung behandelt werden .[29]
Eine besondere therapeutische Herausforderung stellt die Behandlung der Tuberkulose bei gleichzeitig HIV-infizierten Patienten dar. Insbesondere das Standardmedikament Rifampicin darf wegen erheblicher Wechselwirkungen nicht gleichzeitig mit bestimmten Wirkstoffen, die zur Therapie der HIV-Infektion eingesetzt werden, verabreicht werden. Daher muss von entsprechend erfahrenen Fachärzten entweder die HIV-Therapie oder die tuberkulostatische Therapie umgestellt werden.
Unterstützende Behandlung
Aufgrund der Schwierigkeit und Langwierigkeit der Standardtherapie wurde versucht, durch Ergänzung diverser Stoffe die Therapie zu unterstützen. Am aussichtsreichsten zeigten sich hierbei L-Arginin, eine Aminosäure, die die Bildung von reaktiven Stickstoffspezies in Makrophagen unterstützen soll, so durch täglichen Verzehr von 30 Erdnüssen, die etwa 1 g L-Arginin enthalten[30], und Vitamin D, dessen unterstützende Rolle bei Infektionen allgemein belegt ist. Beide Stoffe sind in Erkrankten zu wenig vorhanden.[31][32][33]
Eine hochdosierte Vitamin-D-Therapie bei Patienten mit Lungentuberkulose beschleunigte in einer randomisierten Studie der Queen Mary Universität London sogar die mikroskopische Sputumkonversion, das heißt die Zeitdauer, in der die Patienten ansteckend sind, verringerte sich signifikant von 36 auf 23 Tage. Dabei wurde die Konzentration verschiedener entzündlicher Zytokine und Chemokine im Blut vermindert und lebensbedrohliche Entzündungserscheinungen gingen schneller zurück als in der Kontrollgruppe.[34][35]
Weiters untersuchten Subbian und andere in einer Studie mit Kaninchen den Einfluss eines PDE-4-Hemmers auf die angeborene Immunantwort in der Lunge und den Effekt, den ihre Abschwächung wiederum auf die Expression verschiedener Bakteriengene hatte. Es zeigte sich eine verminderte Expression der INH-Resistenzgene und, damit zusammenhängend, eine bessere Clearance des Gewebes bei Behandlung mit Isoniazid.[36]
Eine andere Möglichkeit besteht in der Abschwächung der Granulombildung in der Lunge mittels Laktoferrin. Hierzu gibt es noch keine klinischen Studien.[37]
Prävention
Da es derzeit keinen wirksamen Impfschutz gegen Tuberkulose gibt, besteht die wichtigste vorbeugende Maßnahme darin, infizierte Personen möglichst frühzeitig zu entdecken und sowohl rasch als auch effektiv zu behandeln. Wegen der geringen Fallzahl in Deutschland sind hierzu Reihenuntersuchungen weder in Form von Tuberkulintestungen noch von Röntgenuntersuchungen sinnvoll. Die aktive Suche nach infizierten Personen in Form einer Umgebungsuntersuchung von Kontaktpersonen von Patienten mit infektiöser Tuberkulose ist eine unverzichtbare Voraussetzung zur Verringerung der Erkrankungshäufigkeit. Zur Gruppe der Personen mit erhöhtem Tuberkuloserisiko, bei denen aktiv nach einer Infektion gesucht werden soll, gehören außerdem zum Beispiel Personen aus Ländern mit hoher Tuberkuloserate, Obdachlose, Drogenabhängige, Gefängnisinsassen, aber auch HIV-Positive.[8]
Impfung
Bis 1998 gab es eine aktive Schutzimpfung (Lebendimpfung) mit einem abgeschwächten Mykobakterien-Impfstamm (BCG) gegen die Tuberkulose. Bei der Einführung des Impfstoffs kam es 1930 in Lübeck zum Lübecker Impfunglück. Dabei wurden 208 Kinder durch eine fehlerhafte Verarbeitung der aus Paris bezogenen BCG-Kultur zu Impfstoff mit virulenten Tuberkulosebakterien infiziert. 77 von ihnen starben. Durch diesen Impfunfall weiß man aus der Beobachtung dieser Kinder heute viel über den Verlauf der Krankheit. Die Einführung der Impfung in Deutschland wurde dadurch aber bis in die Zeit nach dem Zweiten Weltkrieg verzögert. Die BCG-Impfung wird heute von der Ständigen Impfkommission nicht mehr empfohlen, da die eingeschränkte Wirksamkeit die Impfkomplikationen nicht aufwiegen konnte. Außerdem ist bei geimpften Personen der Tuberkulintest auch nach Jahrzehnten noch gelegentlich leicht bis mäßig positiv. Aus diesem Grund wird dieser Test (etwa bei einem Kontakt mit einer Person, die an „offener“ TBC erkrankte) erst bei einer stärkeren Reaktion in Form einer verhärteten Schwellung (Induration) von mehr als 15 mm Querdurchmesser zur Unterarmachse als positiv gewertet. Auch weltweit konnte die BCG-Impfung die Verbreitung der Tuberkulose nicht eindämmen, obwohl sie zu den am weitesten verbreiteten Impfungen gehört. Lediglich die besonders fulminanten und gefürchteten Verläufe im Kindesalter in Form einer tuberkulösen Meningitis oder einer Miliartuberkulose vermag die BCG-Impfung wohl relativ zuverlässig zu verhindern. Derzeit versuchen verschiedene Forscher durch gentechnische Veränderungen des BCG-Impfstammes die Wirksamkeit dadurch zu erhöhen, dass die Impfbakterien zusätzliche Antigene produzieren, durch die das Immunsystem besser auf die echten Mykobakterien reagieren kann.[14]
Der BCG-Impfstoff ist besonders in den Tropen und in den Subtropen von sehr schlechter Wirksamkeit. Tiermodelle wie auch Impfstudien mit Menschen zeigten, dass die schlechte Wirksamkeit von bereits existierenden Immunantworten auf boden- und (trink-)wasserbewohnende, nichtpathogene Mycobacterium-Arten herrührt. Viele der Mykobakterien besitzen kreuz-reaktive Antigene, so dass eine Infektion mit dem einen Mykobakterium einen gewissen Schutz gegen die Infektion mit dem anderen verleiht. Dies hat Folgen für den Impfschutz: Einerseits bestehen Antikörper gegen den BCG-Lebendimpfstoff – der Impfstoff wird vom Körper vernichtet, bevor er selbst das Immunsystem stimulieren kann. Und zweitens besteht durch die im täglichen Leben aufgenommenen Mykobakterien ein immerhin so guter Schutz gegen das Tuberkulose-Bakterium, dass die Impfung keinen nennenswerten zusätzlichen Schutz bringt. Man vermutet, dass durch die bessere Hygiene und Trinkwasseraufbereitung in Industrieländern dieser natürliche „Impfschutz“ fehlt und dadurch die BCG-Impfung bislang effektiv war.[38] In den 1970er Jahren wurde eine Tuberkulose-Impfstoff-Studie in Indien mit 260.000 Menschen durchgeführt. Diese ergab, dass mehr Fälle von Tuberkulose bei den Geimpften als bei den Ungeimpften aufgetreten sind.[39]
Eine Phase-I-Studie mit einem neuen Impfstoff „VPM-1012“ wurde in den Jahren 2009 und 2010 in Neuss an 24 Probanden getestet und mit guter Verträglichkeit bewertet. Der Impfstoff VPM-1012, der in gleicher Applikation wie BCG geimpft wird, wurde ohne relevante, schwere Nebenwirkungen getestet. Eine Marktzulassung ist bis zum Jahr 2017 zu erwarten.
Im Mausmodell konnte Ende 2010 gezeigt werden, dass intranasale Impfung mit mRNA (Hsp-65) von M. leprae effektiv und sicher vor Infektion mit M. tuberculosis schützt.[40]
Chemoprophylaxe und Chemoprävention
Da kleine Kinder unter fünf Jahren nach einer Infektion häufiger und schneller erkranken als Erwachsene (20 % der angesteckten Kinder erkranken nach der Literatur bei einer Mindestlatenzzeit von etwa drei Wochen bis zu Jahren oder gar Jahrzehnten), gelten bei ihnen nach Kontakt zu an Tuberkulose Erkrankten besondere Vorsorgemaßnahmen. Auch bei negativer Tuberkulin-Testung sollten sie nach den Richtlinien der Schweizer Lungenliga für zwei Monate prophylaktisch mit Antituberkulotika (z. B. Isoniazid) behandelt werden. Wenn nach diesen zwei Monaten der Tuberkulin-Test immer noch negativ ist, kann die Behandlung beendet werden. Ist der Tuberkulin-Test in der Zwischenzeit aber positiv geworden, muss zum einen eine aktive Tuberkulose durch eine Röntgenuntersuchung der Lungen ausgeschlossen werden. In Europa geschieht dies durch eine Brustaufnahme; in Übersee wie in Australien empfiehlt man dagegen gerade bei Kindern eine Computertomographie der Brustorgane. Die Behandlung mit dem Antituberkulotikum wird dann für weitere Monate als Chemoprävention fortgesetzt. Wenn die Erreger bei der Infektionsquelle bekanntermaßen resistent gegen das Antituberkulotikum sind, muss die Chemoprophylaxe selbstverständlich mit einem anderen Wirkstoff, vorzugsweise Rifampicin erfolgen. Bei Mehrfachresistenzen soll sie sogar mit zwei verschiedenen wirksamen Substanzen durchgeführt werden.[15]
Geschichte
Paläolithikum / Neolithikum
Untersuchungen eines etwa 500.000 Jahre alten Fossils des Frühmenschen Homo erectus aus der Türkei ergaben, dass die Tuberkulose wesentlich früher in der Menschheitsgeschichte aufgetreten ist als bislang gedacht. An dem Schädeldach fanden sich Spuren einer durch Tuberkulose ausgelösten Hirnhautentzündung (Leptomeningitis tuberculosa). Die Forscher mutmaßen, dass dieser aus Afrika stammende Frühmensch dunkelhäutig gewesen sei und daher im Vergleich zu hellhäutigen Menschen deutlich weniger Vitamin D produzieren konnte, was ihn folglich besonders anfällig für diese Erkrankung gemacht haben könnte.[41][42] Diese allerdings nur auf morphologischen Skelettveränderungen beruhende Annahme einer Erkrankung an Tuberkulose sowie der weitere, nunmehr erstmals molekularbiologisch abgesicherte und 9000 Jahre alte Befund [43] bestätigen die Annahme der modernen Forschung, dass die Tuberkulose nicht in der Jungsteinzeit im Verlaufe der Domestikation des Viehs von diesem auf den Menschen übersprang, sondern sich während eines langen, wesentlich früher beginnenden Zeitraumes parallel mit dem Homo erectus entwickelte.
Antike
Lange Zeit war diese Infektionskrankheit erst seit dem Altertum bekannt. Skelettüberreste von prähistorischen Menschen (4000 v. Chr.) zeigten Spuren der Krankheit. Tuberkulöse Zerstörung wurde auch in Knochen ägyptischer Mumien von 3000 bis 2400 v. Chr. gefunden. Vergleichbare Befunde aus Altamerika datieren um 2000 v. Chr. Nach den schriftlichen Überlieferungen gibt es Hinweise auf eine Tuberkuloseepidemie in Indien um 1300 v. Chr.
Im 5. Jahrhundert v. Chr. kennzeichnete Hippokrates Phthísis (griech. φθίσις = Schwund) als eine der Epidemien, die fast immer tödlich war. Von ihm sind eindrucksvolle Krankheitsbeschreibungen überliefert.[44]
Mittelalter
Die Tuberkulose spielte im frühen Mittelalter in Europa aufgrund der dünnen Besiedelung eine untergeordnete Rolle. Stärker war sie lediglich in den wenigen Ballungsgebieten vertreten. Dazu gehörte in erster Linie Byzanz. Unter den Tuberkuloseopfern der Zeit finden sich Opfer aus allen Klassen bis hin zu Angehörigen des Kaiserhauses. In der medizinischen Literatur aus Byzanz sind in allen Zeiten tuberkulöse Krankheitsbilder beschrieben. Wesentliche Neuerungen in der Therapie der Tuberkulose wurden dagegen im Mittelalter nicht eingeführt. Bis in die frühe Neuzeit verharrte man auf dem Stand der hippokratischen Schriften und derer Galens. Eine der wenigen Ausnahmen war im 6. Jahrhundert Alexander von Tralleis aus Lydien, der therapeutische Maßnahmen weiterentwickelte oder ausdifferenzierte.
Neuzeit
Nach einem vorausgehenden Ausbruch in Italien in der zweiten Hälfte des 15. Jahrhunderts begann im 17. Jahrhundert die größte und längste geschichtliche Welle der Tuberkulose. Sie gipfelte im 18. Jahrhundert und hält nach einem temporären Aufflackern der Epidemie kurz nach dem Ersten und dem Zweiten Weltkrieg in letzten Ausläufern noch heute an. In den europäischen Ländern gab es im 18. Jahrhundert hinsichtlich der Auffassung der Pathogenese unterschiedliche Traditionen. Viele Medizinautoren dieser Zeit betrachteten die Tuberkulose als die schlimmste unter den damals bekannten Seuchen. Als Ursachen sahen sie eine Ungleichverteilung der Körpersäfte, unheilvolle Ausdünstungen des Bodens, die Verstädterung oder den Verfall der Sitten an. In Italien neigte man dagegen traditionell zu einer contagiösen, d. h. übertragbaren Ursache. Konsequenterweise führte die Republik Venedig Mitte des 18. Jahrhunderts die schriftliche Meldepflicht bei Erkrankungen an der Phthyse (Schwindsucht) der Lungen ein. Die persönliche Habe der an der Erkrankung verstorbenen Personen wurde zur Minderung der Ansteckungsgefahr verbrannt. In England und den nordischen Ländern vertrat man dagegen gemeinhin die Ansicht, die Erkrankung beruhe auf einer hereditären (erblichen) Ursache. Eine große Ausnahme stellte in England die kongeniale Veröffentlichung Benjamin Martens von 1720 dar: A New Theory of Consumptions, in der Marten 162 Jahre vor Robert Koch die Ursache der Erkrankung einer Infektion durch Mikroorganismen zuschrieb. Martens in einer kleinen Auflage erschienene Veröffentlichung fand keine weitere Rezeption. In Frankreich, Deutschland und der Schweiz mischten sich die Vertreter beider Schulen. Zum Teil vertrat man hier ausdrücklich die hereditäre Theorie, leitete aber gleichzeitig Maßnahmen zur Minderung einer Ansteckungsgefahr ein. Eine herausragende Rolle unter den Phthysiologen seiner Zeit nahm Johann Jakob Wepfer in Schaffhausen ein, der bei seinem Studienaufenthalt in Italien die Idee von der kontagiösen Ätiologie der Erkrankung übernommen hatte. Er beschrieb so als erster die Entstehung der Lungencavernen (hanc calamitatem) aus Tuberkeln (tubercula). Seine Arbeiten und Untersuchungen zur Epidemiologie der Tuberkulose gingen in Vielem qualitativ über die Leistungen der folgenden zwei Jahrhunderte hinaus. Sie wurden erst postum 1727 durch den Sohn veröffentlicht und blieben außerhalb eines kleinen Expertenzirkels unbekannt.
Wegen der Vielzahl ihrer Symptome wurde die Krankheit bis ins 19. Jahrhundert nicht von anderen Erkrankungen mit ähnlichen Symptomen wie der heute seltenen Skrofulose abgegrenzt. Erst 1819 erklärte Laënnec die Einheitlichkeit von Tuberkeln mit Miliarknötchen und Kavernen und erkannte, dass die „tuberkulöse Materie“ sich neben der Lunge auch in anderen Organen bilden kann. Erst 1839 wurde von Johann Lukas Schönlein der einheitliche Krankheitsbegriff „Tuberkulose“ geprägt.
Das Bakterium Mycobacterium tuberculosis wurde am 24. März 1882 durch Robert Koch beschrieben. Er erhielt 1905 für diese Entdeckung den Nobelpreis in Physiologie (Medizin). Koch glaubte nicht, dass sich die bovine und menschliche Tuberkulose ähnlich waren, was die Erkennung infizierter Milch als Quelle der Erkrankung verzögerte. Später wurde diese Quelle durch Pasteurisierung beseitigt. Koch braute 1890 einen Glycerin-Extrakt der Tuberkelbazillen als „Hilfsmittel“ zur Behandlung der Tuberkulose und nannte ihn Tuberkulin. Es war bei einer zunächst euphorischen Anwendung nicht wirkungsvoll. Die Beobachtung lokaler Hautreaktionen bei der Anwendung von Tuberkulin führte aber später zur Entwicklung eines Testverfahrens zum Nachweis der Ansteckung respektive Erkrankung durch Clemens von Pirquet 1908, Felix Mendel und Charles Mantoux jeweils um 1910.
Der erste echte Erfolg bei Immunisierung gegen Tuberkulose wurde von Albert Calmette und Camille Guérin 1906 mit ihrem BCG-Impfstoff erreicht. Er wurde zuerst am 18. Juli 1921 in Frankreich am Menschen angewendet. Nationalistische Strömungen, die das Lübecker Impfunglück für ihre Zwecke ausschlachteten, verhinderten in Deutschland den weitverbreiteten Gebrauch bis nach dem Zweiten Weltkrieg.
Tuberkulose fand im 19. und frühen 20. Jahrhundert allgemeines Interesse als die endemische Krankheit der städtischen Armen. 1815 wurde in England einer von vier Todesfällen und 1918 ein Sechstel der Todesfälle in Frankreich durch Tuberkulose verursacht. Noch um 1880 war in Deutschland jeder zweite Todesfall in der Altersgruppe der 15- bis 40-Jährigen auf diese Krankheit zurückzuführen.
Das erste Tuberkulose-Sanatorium weltweit wurde 1855 in Deutschland eröffnet, im niederschlesischen Görbersdorf (heute Sokołowsko, Polen). Nachdem man auch im Norden erkannt hatte, dass die Krankheit ansteckend ist, wurde die Tuberkulose in den 1880ern in Großbritannien meldepflichtig. Damals gab es Kampagnen zum Vermeiden des Ausspuckens auf öffentlichen Plätzen, und die angesteckten Armen wurden „angeregt“, in Sanatorien zu gehen, die eher Gefängnissen ähnelten. Trotz des behaupteten Nutzens der Frischluft und der Arbeit im Sanatorium verstarben 75 Prozent der Insassen innerhalb von fünf Jahren (1908).
Neben diesen noch immer dem hygienisch-diätetischen Behandlungskonzept anhängenden Maßnahmen gab es im 19. Jahrhundert mit zunehmend besseren chirurgischen Maßnahmen auch verschiedenste lokale Behandlungskonzepte. Insbesondere die Pneumothorax-Technik fand in unterschiedlichsten Variationen verbreitete Anwendung. Dabei wurde ein betroffener Lungenflügel künstlich zum Kollabieren gebracht, um die Lunge zum Stillstand und zur Ausheilung der Veränderungen zu veranlassen. Diese Technik war aber von geringem Nutzen und wurde nach 1946 allmählich eingestellt. Daneben wurden auch immer feinere Resektionsverfahren entwickelt, mit denen betroffene Lungenabschnitte einfach entfernt wurden.
In den hundert Jahren von 1850 bis 1950 sank in Europa die durch Tuberkulose verursachte Sterblichkeitsrate von 500 auf 50 von 100.000 Todesfällen. Verbesserungen im öffentlichen Gesundheitswesen, vor allem die Einrichtung eines dichten Netzes von Tuberkulosefürsorgestellen ab 1905 verringerten die Zahl der Erkrankungen schon vor Einführung von Antibiotika. Dabei wurde das Konzept mehrfach gewechselt. Bis 1945 stand die Heilstättenbehandlung von Frühfällen und leicht erkrankten Fällen im Vordergrund. Aus den Erfahrungen der kriegsbeeinflussten Jahre 1917 bis 1919 wurde 1945 das stationäre Behandlungskonzept grundlegend geändert. Primär wurden nur noch schwere und ansteckungsverdächtige Fälle in die Heilstätten aufgenommen. Die Heilstätten wurden apparativ aufgerüstet um unter Einschluss lungenchirurgischer Verfahren eine Maximalversorgung anbieten zu können.
Mit der Entwicklung des Antibiotikums Streptomycin im Jahre 1943 wurde neben der Prävention die aktive Behandlung möglich. Der Erfolg der medikamentösen Behandlung wurde zunächst durch die große Häufigkeit von Resistenzen der Mykobakterien gegen Streptomycin getrübt. Die fast gleichzeitige Herstellung von Paraaminosalicylsäure PAS fand zunächst kaum Beachtung, obwohl die Kombination beider Substanzen die Selektion Streptomycin-resistenter Stämme schon verhindern kann. Ab 1952 fand Isoniazid als weiteres Tuberkulosemedikament zunehmende Verwendung. Von dieser Zeit an wurde die Kombinationstherapie zur Vermeidung von Resistenzbildungen Standard der Tuberkulosebehandlung. Der bis heute anhaltende Durchbruch in der antituberkulotischen Behandlung wurde ab den 60er Jahre durch das Hinzukommen von Ethambutol und zuletzt Rifampicin erzielt.
Die Hoffnung, dass die Krankheit vollständig beseitigt werden könnte, wankt seit dem Auftreten antibiotikaresistenter Stämme (d. h. resistent gegen mindestens Rifampicin und Isoniazid) in den 1980er Jahren. So gab es um 1955 50.000 Tuberkulose-Fälle in Großbritannien. In der Zeit von 1987 bis zum Jahre 2001 stieg die Zahl der Tuberkulosekranken in Großbritannien wieder von 5500 auf über 7000 bestätigte Fälle. Wegen der Abschaffung des öffentlichen Gesundheitswesens in New York in den siebziger Jahren gab es dort eine Zunahme der Erkrankungsfälle in den 1980er Jahren. Die Zahl derer, die ihre Medikamente nicht einnehmen konnten, war hoch. In der Folge erlitten in New York mehr als 20.000 Menschen eine vermeidbare Infektion mit antibiotikaresistenten Erregerstämmen. Das Wiederaufleben der Tuberkulose veranlasste die WHO 1993 dazu, einen globalen Gesundheitsnotfall auszurufen. 1996 erklärte sie den 24. März zum Welttuberkulosetag.
Die Tuberkulose in der Kunst
Aufgrund ihrer enormen Bedeutung spiegelt sich die Krankheit vielfach in der Kunst wider. Manche Künstler verarbeiteten die Konfrontation mit dem frühen (eigenen) Tod auf eindrucksvolle Weise. Bereits in der darstellenden Kunst der Ägypter findet sich ab dem mittleren Reich die Darstellung des Gibbus, dem markanten äußeren Ausdruck der Pott’s Disease, der Wirbelsäulentuberkulose. Vergleichbare Darstellungen sind auch aus den altamerikanischen Kulturen überliefert.
- Eines der wohl bekanntesten Beispiele dürfte Thomas Manns Zauberberg (Erstausgabe von 1924) sein. Inspiriert durch die Erkrankung seiner Frau Katia spielt der weltbekannte Roman in Davos zu einer Zeit ohne wirksame Medikamente.
- In den letzten Jahren seines Lebens erkrankte der deutsche Schriftsteller Friedrich Schiller immer öfter an einer Tuberkuloseerkrankung. In dieser Zeit entstand eines seiner wichtigsten Werke, das Buch über „Wilhelm Tell“. Am 9. Mai 1805 verstarb der Schriftsteller an der durch die Tuberkuloseerkrankung hervorgerufenen akuten Lungenentzündung in Weimar.
- Thomas Bernhard, der selbst seit frühen Jahren an Tuberkulose litt, verarbeitete die Krankheit in beinahe allen Werken. Viele seiner Protagonisten sind Kranke und Leidende. Besonders deutlich wird das in seinen autobiographischen Bänden Die Kälte und Der Atem. Bernhard starb 1989 letztlich auch an den Folgen dieser Krankheit.
- Schon 1848 ließ Alexandre Dumas d. J. in seinem Roman La Dame aux Camélias – Die Kameliendame (EA Paris, Alexandre Cadot) die weibliche Hauptfigur an der Tuberkulose sterben. Der Stoff wurde von Giuseppe Verdi (Musik) und Francesco Maria Piave (Libretto) in der 1853 uraufgeführten Oper La Traviata (italienisch: Die Gestrauchelte oder Die Entgleiste) verarbeitet. In dieser geht Violetta Valery sehr realistisch drei Akte lang an der „weißen Pest“ zugrunde. Zur Zeit der Entstehung war es fast ein Skandal, den Tod so realistisch zu inszenieren.
- In der 1896 uraufgeführten Oper La Bohème von Giacomo Puccini stirbt die Hauptfigur Mimì im 4. Akt an der Tuberkulose.
- In dem Roman Das Tagebuch der Jutta S. von Inge Stolten werden ausführlich die Diagnose- und Therapiemethoden der 1950er Jahre beschrieben, inklusive eines längeren Luftkur-Aufenthalts der Hauptperson.
- Im 1967 veröffentlichten Lied „T. B. Sheets“ schildert der nordirische Musiker Van Morrison das Leid eines jungen Mädchens, das auf der Tuberkulose-Abteilung eines Spitals im Sterben liegt, aus der Sicht ihres mit der Situation völlig überforderten Freundes.
- In John Schlesingers Film Asphalt-Cowboy (1969) siecht der Kleingauner „Ratso“ – gespielt von Dustin Hoffman – klinisch tadellos und oscarnominiert an der Tuberkulose dahin.
- John le Carré beschreibt im Roman Der ewige Gärtner eine im Jahr 2001 spielende Verschwörung eines Multikonzerns, der ein neuartiges, noch in der Entwicklung befindliches Mittel gegen Tuberkulose im Feldversuch an Einheimischen in Kenia ohne deren Wissen anwendet und dadurch ethische Grenzen überschreitet.
- Einer trage des anderen Last (1987), preisgekrönter Film der DEFA, Regie: Lothar Warneke: Zu Zeiten der DDR müssen sich ein Polizist und ein evangelischer Pfarrer ein Zimmer in einer Tuberkuloseklinik teilen. Dabei diskutieren sie über Gott, die Liebe, den Sinn des Lebens, den Tod und die Krankheit. Aus anfänglicher Abneigung wird Freundschaft.
- Weitere Beispiele aus Literatur und Film sind Ippolít Teréntjeff in Der Idiot (Roman von Fjodor Dostojewski); Julika Stiller-Tschudy in Stiller (Roman von Max Frisch); Patrice Hollmann (Pat) in Erich Maria Remarques Roman Drei Kameraden; Lilian in Remarques Roman Der Himmel kennt keine Günstlinge, Ruby Gillis in Anne in Kingsport (Roman von Lucy Maud Montgomery); Red Stovall (gespielt von Clint Eastwood) in dem Film Honkytonk Man (USA 1982); Satine (gespielt von Nicole Kidman) in dem Film Moulin Rouge (USA 2001), nach Verdis Oper bzw. Dumas' Roman, siehe oben.
- In Franz Kafkas Parabel „Auf der Galerie“ leidet die im ersten Teil erwähnte Kunstreiterin an Tuberkulose, dort Lungensucht genannt. Franz Kafka litt zeitlebens an einer Tuberkuloseerkrankung.
- Franz Kafkas eigene Lungentuberkuloseerkrankung, an der er 1924 in einem österreichischen Sanatorium bei Wien verstarb, wird in dem biografischen Roman "Die Herrlichkeit des Lebens" von Michael Kumpfmüller (2011) thematisiert.
- Drei der sechs Geschwister Brontë sterben an Tuberkulose. Charlotte Brontë nimmt das Thema in ihrem Roman Jane Eyre auf, in dem Janes Freundin Helen Burns daran stirbt. Auch im Roman Sturmhöhe ihrer Schwester Emily Brontë ist Tuberkulose ein Thema. Darin stirbt Hindleys Frau Frances sehr jung an Tuberkulose.
- Angorichina ist ein 2011 erschienener Roman von Marion Grace Wolley über Menschen in einem Tuberkulose-Sanatorium in Australien in den 1930er Jahren.
Tuberkulose bei Tieren
Tuberkulosen kommen bei nahezu allen Wirbeltieren vor.
Mycobacterium tuberculosis
M. tuberculosis kann auch bei Haustieren, aber auch bei Wildtieren (wie zum Beispiel Hirschen oder Springböcken[45]) eine Erkrankung hervorrufen. Beschrieben ist die Infektion aufgrund des engeren Kontakts zum Menschen bei vielen domestizierten Arten, z. B. bei Haushunden, Hauskatzen und Papageien, und bei Zootieren wie Elefanten.[46]
Bei den meisten Tierarten sitzt der Primärherd vor allem in der Lunge, die Erkrankung gleicht also der Lungentuberkulose des Menschen. Bei Schweinen sind nahezu ausschließlich die mesenterialen Lymphknoten betroffen. Bei Rindern verläuft die Infektion mit M. tuberculosis zumeist ohne pathologische Prozesse, von Bedeutung ist aber, dass der Erreger mit der Milch ausgeschieden wird, weshalb die Pasteurisierung der Milch eine wesentliche Maßnahme für die Bekämpfung der Tuberkulose des Menschen war. Rohmilch sollte allenfalls aus tuberkulosefreien Rinderbeständen konsumiert werden.
Andere Mykobakterien
Die Tuberkulose der Rinder ist von den Tiertuberkulosen für den Menschen am bedeutsamsten. Ihr Erreger, M. bovis, besitzt zwar eine relativ hohe Wirtsspezifität, kann aber auch Erkrankungen bei Menschen und anderen Säugetieren (einschließlich aller Haustiere) verursachen, zählt also zu den Zoonosen. Die Tuberkulose der Rinder ist eine anzeigepflichtige Tierseuche. Die Tuberkulose der Ziegen (M. caprae, ehemals M. bovis ssp. caprae [47]) verhält sich ähnlich.
Die Geflügeltuberkulose wird durch M. avium verursacht. Sie war eine der häufigsten Erkrankungen bei Haushühnern, ist heute allerdings selten. Prinzipiell sind alle Vogelarten, aber auch der Mensch, Rinder, Schweine, Schafe, Ziegen, Katzen und vor allem das Kaninchen empfänglich. Die Geflügeltuberkulose zählt zu den meldepflichtigen Tierseuchen.
Bei Schlangen ist die Tuberkulose selten und verläuft meist chronisch mit Tuberkelbildung in inneren Organen, der Unterhaut oder im Maul. Hauptsächliche Erreger sind M. thamnopheos, M. marinum und M. chelonae. Bei Echsen ist die Erkrankung ebenfalls selten und verläuft als unspezifische Allgemeinerkrankung oder unter Manifestation in der Haut. Haupterreger sind M. ulcerans, M. marinum und M. thamnopheos. M. ulcerans ist beim Menschen Erreger des Buruli-Ulkus.
Die Fischtuberkulose wird durch M. marinum, M. fortuitum und M. chelonae hervorgerufen und befällt sowohl Süß- als auch Salzwasserfische. M. chelonae kann bei Verfütterung infizierter Fische auch bei Schildkröten geschwürige Veränderungen im oberen Verdauungstrakt, Lungenentzündungen und Hauterkrankungen auslösen.
Die Paratuberkulose ist eine durch M. paratuberculosis hervorgerufene Darmerkrankung der Wiederkäuer.
Als Pseudotuberkulose bezeichnet man zwei unterschiedliche, Tuberkulose-ähnliche Krankheitsbilder, die nicht durch Mykobakterien verursacht werden, sondern durch Corynebacterium pseudotuberculosis bzw. Yersinia pseudotuberculosis.
Museum
Am 1. Dezember 2011 wurde im Rohrbacher Schlösschen in Heidelberg auf dem Gelände der Thorax-Klinik das Museum für Tuberkulose eröffnet. Es besteht zu einem großen Teil aus den Exponaten und der Fachliteratur des früheren Tuberkulose-Archivs in Fulda. Von Anfang 2012 an wird es öffentlich zugänglich sein.
Literatur
20. Jahrhundert
- M. L. Holbrook: Die Verhütung, hygienische Behandlung und Heilung der Lungenschwindsucht. Concord, München 1900 (Digitalisat)
- Wilhelm Roloff: Die Lungentuberkulose. Springer, Berlin/Göttingen/Heidelberg 1948.
- Wilhelm Roloff: Das Tuberkulose-Lexikon. 2. Auflage. Thieme, Stuttgart 1949.
Neuere Literatur
- Deutsche Gesellschaft für Pädiatrische Infektiologie e. V. (DGPI) (Hrsg.): Handbuch Infektionen bei Kindern und Jugendlichen. 4. Aufl. Futuramed, München 2003, ISBN 3-923599-90-0
- Juan Carlos Palomino, Sylvia Leão, Viviana Ritacco, et al.: Tuberculosis 2007. From basic science to patient care (PDF, 8,3 MB, 687 S., engl.), TuberculosisTextbook.com, Gewinner des Amedeo Textbook Award, gut bebilderte Übersicht
- Deutsche Gesellschaft für Pneumologie und Beatmungsmedizin (Hrsg.): 100 Jahre deutsche Pneumologie. Springer, Berlin/Heidelberg 2010, ISBN 978-3-642-11453-3
- Christine Wolters: Tuberkulose und Menschenversuche im Nationalsozialismus. Das Netzwerk hinter den Tbc-Experimenten im Konzentrationslager Sachsenhausen. Steiner, Stuttgart 2011, ISBN 978-3-515-09399-6
- Peter D. Davies, Peeter Barnes, Stephen B. Gordon: Clinical Tuberculosis. Hodder Arnold Publishers, 2008, ISBN 978-0-340-94840-8.
Aufsätze in Zeitschriften
- American Thoracic Society: „Diagnostic Standards and Classification of Tuberculosis in Adults and Children“. In: American journal of respiratory and critical care medicine. Nr. 161, 2000, S. 1376–1395, ISSN 0003-0805 PMID 10764337
- B. Hauer, D. Rohde, R. Loddenkemper: Tuberkulose. In: Der Pneumologe. Nr. 4, Heidelberg 2005, S. 291–306, ISSN 1613-5636
- Peter-Philipp Schmitt: Erreger hinter Stacheldraht. In: Frankfurter Allgemeine Zeitung. 2007, 86 (13. April), S. 9, ISSN 0174-4909
- Ahmad S: Pathogenesis, immunology, and diagnosis of latent Mycobacterium tuberculosis infection. In: Clinical and Developmental Immunology. Vol. 2011, 2011, S. 814943. doi:10.1155/2011/814943. PMID 21234341. Volltext bei PMC: 3017943.
- K. Luong, L. T. Nguyen: Impact of vitamin D in the treatment of tuberculosis. In: The American journal of the medical sciences Bd. 341, Nr. 6, Juni 2011, S. 493–498, doi:10.1097/MAJ.0b013e3182070f47, PMID 21289501. (Review).
- S. H. Kaufmann: Fact and fiction in tuberculosis vaccine research: 10 years later. In: The Lancet infectious diseases. Bd. 11, Nr. 8, August 2011, S. 633–640, doi:10.1016/S1473-3099(11)70146-3, PMID 21798463. (Review).
- M. Möller, E. G. Hoal: Current findings, challenges and novel approaches in human genetic susceptibility to tuberculosis. In: Tuberculosis (Edinburgh, Scotland). Bd. 90, Nr. 2, März 2010, S. 71–83, ISSN 1873-281X, doi:10.1016/j.tube.2010.02.002, PMID 20206579. (Review).
Einzelnachweise
- ↑ WHO: Global tuberculosis report 2012. WHO, abgerufen am 6. November 2012.
- ↑ 2,0 2,1 Fact sheet Tuberculosis. In: www.who.int. WHO, abgerufen am 13. November 2011 (english, Aktuelle Ausgabe).
- ↑ Handbuch Tuberkulose. In: www.tbinfo.ch. Lungenliga, Bundesamt für Gesundheit Schweiz, abgerufen am 13. November 2011.
- ↑ Robert-Koch-Institut: Eckdaten zur Tuberkulose in Deutschland für das Jahr 2009. In: Epidemiologisches Bulletin. Nr. 11, März 2011, S. 83.
- ↑ Schweizer Lungen-Liga
- ↑ V. Bordignon, S. Bultrini u.a.: High prevalence of latent tuberculosis infection in autoimmune disorders such as psoriasis and in chronic respiratory diseases, including lung cancer. In: Journal of biological regulators and homeostatic agents. Bd. 25, Nr. 2, Apr-Jun 2011, S. 213–220, ISSN 0393-974X, PMID 21880210.
- ↑ Robert-Koch-Institut: Archiv der Berichte zur Epidemiologie der Tuberkulose in Deutschland (seit 2001). In: www.rki.de. Abgerufen am 13. November 2011.
- ↑ 8,0 8,1 8,2 8,3 Robert-Koch-Institut: Tuberkulose. RKI-Ratgeber für Ärzte. In: www.rki.de. Abgerufen am 13. November 2011. Referenzfehler: Ungültiges
<ref>-Tag. Der Name „RKI“ wurde mehrere Male mit einem unterschiedlichen Inhalt definiert. - ↑ Koul, A. et al.: The challenge of new drug discovery for tuberculosis. In: Nature. 469, Nr. 7331, 2011, S. 483-490. PMID 21270886.
- ↑ Riley, R.: Aerial dissemination of pulmonary tuberculosis. In: Am Rev Tuberc. 76, Nr. 5980, 1957, S. 931-941. PMID 13488004.
- ↑ 11,0 11,1 Deutsche Gesellschaft für Pädiatrische Infektiologie e. V. (DGPI) (Hrsg.): Handbuch Infektionen bei Kindern und Jugendlichen. 4. Aufl. Futuramed, München 2003, ISBN 3-923599-90-0.
- ↑ Flynn JL, Goldstein MM, Chan J, et al.: Tumor necrosis factor-alpha is required in the protective immune response against Mycobacterium tuberculosis in mice. In: Immunity. 2, Nr. 6, Juni 1995, S. 561–72. PMID 7540941.
- ↑ Cole u. a.: Deciphering the biology of Mycobacterium tuberculosis from the complete genome sequence. In: Nature. Nr. 393, London 1998, S. 537-554, PMID 9634230, ISSN 0028-0836.
- ↑ 14,0 14,1 T. Ulrichs, u. a.: Immunologie der Tuberkulose und neue Impfstoffansätze. In: Monatsschrift Kinderheilkunde.Nr. 154, S. 132–141. Springer, Berlin 2006, ISSN 0026-9298.
- ↑ 15,0 15,1 15,2 Magdorf: Tuberkulose im Kindesalter. Pathogenese, Prävention, Klinik und Therapie. In: Monatsschrift Kinderheilkunde. Nr. 154, S. 124–132. Springer, Berlin 2006, ISSN 0026-9298.
- ↑ 16,0 16,1 A. Detjen, u. a.: Immunologische Diagnostik der Tuberkulose – Interferon-γ-Tests. In: Monatsschrift Kinderheilkunde. Nr. 154, S. 152–159, Springer, Berlin 2006, ISSN 0026-9298.
- ↑ D. D. Singh, M. Vogel u.a.: TB or not TB? Difficulties in the diagnosis of tuberculosis in HIV-negative immigrants to Germany. In: European journal of medical research. Bd. 16, Nr. 9, Sept. 2011, S. 381–384, ISSN 0949-2321. PMID 22024436.
- ↑ H. J. Zar u. a.: Induced sputum versus gastric lavage for microbiological confirmation of pulmonary tuberculosis in infants and young children, a prospective study. In: The Lancet. Vol. 365, Iss. 9454, London 2005, S. 130–134, PMID 15639294, ISSN 0023-7507.
- ↑ Pwiwitzer, M. et al: Falsch-positiver Interferon-γ-Test? In: Pneumologie. 2007
- ↑ Pollock, Nina et al.: Screening Health Care Workers with Quantiferon-Gold: Possible False Negative Results in Individuals with High Pre-Test Probability of Latent Tuberculosis Infection. In: Chest. 2007
- ↑ Matthew P. R. Berry,Christine M. Graham,Finlay W. McNab,Zhaohui Xu,Susannah A. A. Bloch, et al.: An interferon-inducible neutrophil-driven blood transcriptional signature in human tuberculosis. In: Nature. Vol. 466, S. 973–977, Abstract als html
- ↑ J. van Ingen, R. E. Aarnoutse u.a.: Why Do We Use 600 mg of Rifampicin in Tuberculosis Treatment? In: Clinical infectious diseases : an official publication of the Infectious Diseases Society of America. Bd. 52, Nr. 9, Mai 2011, S. e194–e199, doi:10.1093/cid/cir184, PMID 21467012. (Review).
- ↑ R. Tasneen, S. Y. Li u.a.: Sterilizing activity of novel TMC207- and PA-824-containing regimens in a murine model of tuberculosis. In: Antimicrobial agents and chemotherapy. Bd. 55, Nr. 12, Dez. 2011, S. 5485–5492, ISSN 1098-6596. doi:10.1128/AAC.05293-11. PMID 21930883. PMC 3232786 (freier Volltext).
- ↑ Lee M, et al.: Linezolid for treatment of chronic extensively drug-resistant tuberculosis. NEJM 2012; 367: 1508–8.
- ↑ Heinzl, S. Antibiotikatherapie der Tuberkulose: Linezolid bei hochresistenten Erregern. Dtsch Arztebl 2012; 109(49): A-2467 / B-2020 / C-1976
- ↑ FDA advisory panel backs J&J TB drug, Reuters, 29. November 2012
- ↑ K. Williams, A. Minkowski u. a.: Sterilizing activities of novel combinations lacking first- and second-line drugs in a murine model of tuberculosis. In: Antimicrobial agents and chemotherapy. Band 56, Nummer 6, Juni 2012, S. 3114–3120, ISSN 1098-6596. doi:10.1128/AAC.00384-12. PMID 22470112. PMC 3370712 (freier Volltext).
- ↑ S. Yaldiz, S. Gursoy u.a.: Surgery offers high cure rates in multidrug-resistant tuberculosis. In: Ann Thorac Cardiovasc Surg Bd. 17, Nr. 2, April 2011, S. 143–147, ISSN 1341-1098, PMID 21597410.
- ↑ K. Magdorf, u. a.: Tuberkulose. In: Leitlinien Pädiatrie. München 2006, ISBN 3-437-22060-8
- ↑ T. Schoen, J. Idh u.a.: Effects of a food supplement rich in arginine in patients with smear positive pulmonary tuberculosis ? A randomised trial. In: Tuberculosis. Nr. 91, 2011, S. 370–377, doi:10.1016/j.tube.2011.06.002.
- ↑ Ralph AP, Kelly PM, Anstey NM: L-arginine and vitamin D: novel adjunctive immunotherapies in tuberculosis. In: Trends Microbiol.. 16, Nr. 7, Juli 2008, S. 336–44. doi:10.1016/j.tim.2008.04.003. PMID 18513971.
- ↑ Ho-Pham LT, Nguyen ND, Nguyen TT, et al.: Association between vitamin D insufficiency and tuberculosis in a Vietnamese population. In: BMC Infect. Dis.. 10, 2010, S. 306. doi:10.1186/1471-2334-10-306. PMID 20973965. Volltext bei PMC: 2978214.
- ↑ M. Fabri, S. Stenger u.a.: Vitamin D is required for IFN-gamma-mediated antimicrobial activity of human macrophages. In: Science translational medicine. Band 3, Nummer 104, Oktober 2011, S. 104ra102, ISSN 1946-6242. doi:10.1126/scitranslmed.3003045. PMID 21998409. PMC 3269210 (freier Volltext).
- ↑ Tuberkulose: Vitamin D beschleunigt Antibiotikawirkung, Deutsches Ärzteblatt, 5. September 2012
- ↑ A. K. Coussens, R. J. Wilkinson u. a.: Vitamin D accelerates resolution of inflammatory responses during tuberculosis treatment. In: Proceedings of the National Academy of Sciences. , S. , doi:10.1073/pnas.1200072109.
- ↑ S. Subbian, L. Tsenova u.a.: Phosphodiesterase-4 inhibition alters gene expression and improves isoniazid-mediated clearance of Mycobacterium tuberculosis in rabbit lungs. In: PLoS Pathogens. Band 7, Nummer 9, September 2011, S. e1002262, ISSN 1553-7374. doi:10.1371/journal.ppat.1002262. PMID 21949656. PMC 3174258 (freier Volltext).
- ↑ K. J. Welsh, S. A. Hwang u. a.: Lactoferrin modulation of mycobacterial cord factor trehalose 6-6'-dimycolate induced granulomatous response. In: Translational research : the journal of laboratory and clinical medicine. Band 156, Nummer 4, Oktober 2010, S. 207–215, ISSN 1878-1810. doi:10.1016/j.trsl.2010.06.001. PMID 20875896. PMC 2948024 (freier Volltext).
- ↑ P. Andersen, T. M. Doherty: The success and failure of BCG - implications for a novel tuberculosis vaccine. In: Nature reviews. Microbiology. Bd. 3, Nr. 8, August 2005, S. 656–662, doi:10.1038/nrmicro1211, PMID 16012514. (Review).
- ↑ BCG: Bad News from India. In: The Lancet. Nr. 315, 1980, S. 73–74, doi:10.1016/S0140-6736(80)90497-3.
- ↑ Lorenzi JC, Trombone AP, Rocha CD, et al.: Intranasal vaccination with messenger RNA as a new approach in gene therapy: use against tuberculosis. In: BMC Biotechnol.. 10, 2010, S. 77. doi:10.1186/1472-6750-10-77. PMID 20961459. Volltext bei PMC: 2972232.
- ↑ J. Kappelman, M. C. Alçiçek u. a.: First Homo erectus from Turkey and implications for migrations into temperate Eurasia. In: American journal of physical anthropology. Bd. 135, Nr. 1, Januar 2008, S. 110–116, ISSN 1096-8644, doi:10.1002/ajpa.20739, PMID 18067194.
- ↑ idw-online.de vom 23. April 2012: „Ältester Tuberkulose-Nachweis beim Menschen?“
- ↑ I. Hershkovitz, H. D. Donoghue u. a.: Detection and molecular characterization of 9,000-year-old Mycobacterium tuberculosis from a Neolithic settlement in the Eastern Mediterranean. In: PloS one. Bd. 3, Nr. 10, 2008, S. e3426, doi:10.1371/journal.pone.0003426, PMID 18923677. PMC 2565837 (freier Volltext).
- ↑ Hippocrates: Epidemien
- ↑ Gous TA, Williams MC: The pathology of tuberculosis caused by Mycobacterium tuberculosis in a herd of semi-free-ranging springbok (Antidorcas marsupialis). In: Onderstepoort J. Vet. Res.. 76, Nr. 4, Dezember 2009, S. 419–41. PMID 21344792.
- ↑ R. Murphree, J. V. Warkentin u.a.: Elephant-to-human transmission of tuberculosis, 2009. In: Emerging infectious diseases Bd. 17, Nr. 3, März 2011, S. 366–371, PMID 21392425.
- ↑ http://www.ages.at/uploads/media/01_Neuendorf.pdf Das Bayerische Landesamt für Gesundheit und Lebensmittelsicherheit (LGL): TB-Situation in Bayern – TBC-Projekt Allgäu – Symposium: Rindertuberkulose und Blauzungenkrankheit in Mitteleuropa, Bozen, 20. Mai 2009, S. 3: 1. Überblick Tuberkulose – Erreger der Rindertuberkulose, PDF-Datei
Weblinks
- Wiktionary: Tuberkulose – Bedeutungserklärungen, Wortherkunft, Synonyme, Übersetzungen
Commons: Tuberkulose – Sammlung von Bildern, Videos und Audiodateien
- Seite des Deutschen Zentralkomitees zur Bekämpfung der Tuberkulose
- Tuberkulose – Informationen des Robert-Koch-Instituts
- Bilder der Tuberculosis cutis luposa-Veränderungen bei DermIS
- Bilder der Tuberculosis cutis verrucosa-Veränderungen bei DermIS
- Bilder der Tuberculosis primaria cutis-Veränderungen bei DermIS
- [1], Tb-spezifische Seite des WHO-Regionalbüros für Europa
- Nationales Referenzzentrum für Mykobakterien am Forschungszentrum Borstel
- [2], Initiative Stopp der Tb, englisch, aufgerufen am 8. November 2009, 18:51MEZ
- Tuberculosis in Europe and North America, 1800–1922, Harvard University Library, Open Collections Program, Contagion, Historical Views of Diseases and Epidemics
- XDRTB , Außergewöhnliche Bilder von James Nachtwey um die Tb in der Öffentlichkeit bekannter zu machen.
- Deutsche Lepra- und Tuberkulosehilfe e. V.
- Kompetenzzentrum Tuberkulose (Schweiz)
- Deutsche Lungenstiftung
- Detaillierte Informationen zu Tuberkulose bei HIV-Patienten
- Lungeninformationsdienst.de - Tuberkulose
| Bitte den Hinweis zu Gesundheitsthemen beachten! |
| Dieser Artikel wurde am 12. August 2006 in dieser Version in die Liste der exzellenten Artikel aufgenommen. |
| Dieser Artikel basiert ursprünglich auf dem Artikel Tuberkulose aus der freien Enzyklopädie Wikipedia und steht unter der Doppellizenz GNU-Lizenz für freie Dokumentation und Creative Commons CC-BY-SA 3.0 Unported. In der Wikipedia ist eine Liste der ursprünglichen Wikipedia-Autoren verfügbar. |